Lékařský expert článku
Nové publikace
Crohnova choroba
Naposledy posuzováno: 12.07.2025

Veškerý obsah iLive je lékařsky zkontrolován nebo zkontrolován, aby byla zajištěna co největší věcná přesnost.
Máme přísné pokyny pro získávání zdrojů a pouze odkaz na seriózní mediální stránky, akademické výzkumné instituce a, kdykoli je to možné, i klinicky ověřené studie. Všimněte si, že čísla v závorkách ([1], [2] atd.) Jsou odkazy na tyto studie, na které lze kliknout.
Pokud máte pocit, že některý z našich obsahů je nepřesný, neaktuální nebo jinak sporný, vyberte jej a stiskněte klávesu Ctrl + Enter.
Crohnova choroba je chronické transmurální zánětlivé onemocnění gastrointestinálního traktu, které typicky postihuje distální ileum a tlusté střevo, ale může se rozvinout na jakékoli úrovni gastrointestinálního traktu. Mezi příznaky patří průjem a bolesti břicha. Mohou se vyvinout abscesy, vnitřní a vnější píštěle a střevní obstrukce.
Crohnova choroba - patologie střev
Vzhledem k tomu, že toto onemocnění může být lokalizováno v jakékoli části gastrointestinálního traktu, existuje určitá klasifikace pro rozlišení forem onemocnění. Ileokolitida je tedy postižena především ileum a tlusté střevo. Gastroduodenální forma postihuje žaludek a dvanáctník. Ileitida postihuje ileum. Jejunoileitida poškozuje tenké střevo a ileum. Crohnova choroba tlustého střeva nepostihuje ostatní části gastrointestinálního traktu.
Mohou se objevit extraintestinální příznaky, zejména artritida. Diagnóza Crohnovy choroby se stanoví kolonoskopií a vyšetřeními s baryovou kontrastní látkou. Léčba zahrnuje 5-ASA, glukokortikoidy, imunomodulátory, anticytokiny, antibiotika a často chirurgický zákrok.
 [ 1 ], [ 2 ], [ 3 ], [ 4 ], [ 5 ], [ 6 ], [ 7 ], [ 8 ]
[ 1 ], [ 2 ], [ 3 ], [ 4 ], [ 5 ], [ 6 ], [ 7 ], [ 8 ]
Kód MKN-10
MKN definuje Crohnovu chorobu jako zánět gastrointestinálního traktu neznámého původu, který se vyznačuje poškozením jednotlivých segmentů, recidivujícím průběhem, výskytem ulcerózních formací, které mohou být v některých případech doprovázeny komplikacemi. Onemocnění může postihnout tenké a tlusté střevo společně nebo samostatně. Výskyt onemocnění je přibližně dvacet pět případů na sto tisíc lidí. V tomto případě je nejčastější smíšená forma onemocnění, kdy je postiženo tlusté i tenké střevo. Mezi rizikové faktory pro rozvoj onemocnění patří genetická predispozice, chronické střevní patologie. Makroskopické vyšetření rozlišuje vředy a granulomatózní výrůstky, zatímco mikroskopické vyšetření odhaluje edém v poškozené oblasti a hyperplazii lymfofolikulů submukózní membrány. Fáze vývoje onemocnění:
- Akutní stadium. Charakterizováno akutním průjmem, vyčerpáním, bolestí na pravé straně břicha.
- Subakutní stadium. Charakterizováno zvýšením počtu ulcerózních lézí, výskytem granulomů a rozvojem střevní stenózy. Bolest je křečovitá.
- Chronické stadium. Charakterizováno dalším rozvojem onemocnění a výskytem komplikací.
Příčiny Crohnovy choroby
Příčiny Crohnovy choroby nejsou v současné době zcela objasněny. Existují domněnky, že toto onemocnění může být dědičné a může být také vyvoláno infekčními patologiemi a imunologickými faktory.
 [ 9 ], [ 10 ], [ 11 ], [ 12 ], [ 13 ], [ 14 ]
[ 9 ], [ 10 ], [ 11 ], [ 12 ], [ 13 ], [ 14 ]
Jak se Crohnova choroba vyvíjí?
Crohnova choroba začíná zánětem krypt a tvorbou abscesu, které postupují do malých ložiskových aftoidních vředů. Tyto slizniční léze mohou postupovat do hlubokých podélných a příčných vředů s předchozím slizničním edémem, čímž vznikají charakteristické změny střeva ve tvaru „dlažební kostky“.
Šíření transmurálního zánětu vede k lymfedému a ztluštění střevní stěny a mezenteria. Mezenterická tuková tkáň obvykle zasahuje až na serózní povrch střeva. Mezenterické lymfatické uzliny se často zvětšují. Rozsáhlý zánět může vést k hypertrofii svalové vrstvy, fibróze a tvorbě stenózy, která může způsobit střevní obstrukci. Charakteristická je tvorba abscesů a píštělí s přilehlými strukturami, včetně dalších střevních kliček, močového měchýře nebo psoasu; mohou dokonce ústit na přední nebo boční břišní stěny. Bez ohledu na nitrobřišní aktivitu procesu se perianální píštěle a abscesy vyskytují v 1/4–1/3 případů; tyto komplikace jsou často nejnepříznivějšími aspekty.
Nekaseizující granulomy se mohou vyvinout v lymfatických uzlinách, pobřišnici, játrech a postihnout všechny vrstvy střevní stěny. Patognomickým příznakem je detekce granulomů, ale Crohnova choroba u 50 % pacientů není přítomností granulomů charakterizována. Jejich přítomnost s největší pravděpodobností nesouvisí s klinickým průběhem.
Postižený segment střeva je jasně ohraničen od normálního střeva („tichá zóna“); odtud název – regionální enteritida. Crohnova choroba postihuje pouze ileum v přibližně 35 % případů (ileitida); ve 45 % je postiženo ileum a tlusté střevo (ileokolitida) s převážným poškozením pravého boku tlustého střeva; v přibližně 20 % případů je postiženo pouze tlusté střevo (granulomatózní kolitida) a ve většině případů, na rozdíl od ulcerózní kolitidy (UC), není vždy postižen konečník. Někdy je postiženo celé tenké střevo (jejunoileitida). Velmi vzácně je postižen žaludek, dvanáctník nebo jícen. Při absenci chirurgického zákroku se onemocnění obvykle nešíří do oblastí tenkého střeva, které nebyly při počáteční diagnóze postiženy.
V postižených oblastech tenkého střeva existuje zvýšené riziko vzniku rakoviny. Pacienti s postižením tlustého střeva mají dlouhodobé riziko vzniku kolorektálního karcinomu, podobně jako ulcerózní kolitidy, v závislosti na rozsahu a délce trvání onemocnění.
Příznaky Crohnovy choroby
Crohnova choroba se vyznačuje následujícími počátečními příznaky: chronický průjem s bolestmi břicha, horečkou, nechutenstvím a úbytkem hmotnosti. Břicho je citlivé a může být citlivé na palpaci, s bulkou nebo citlivostí. Významné rektální krvácení je méně časté, s výjimkou izolovaných lézí tlustého střeva, které se mohou vyskytnout i u ulcerózní kolitidy. U některých pacientů se rozvine akutní břišní příznak, simulující akutní zánět slepého střeva nebo střevní obstrukci. Asi třetina pacientů má perianální léze (zejména fisury), které jsou někdy hlavními projevy nebo dokonce příčinou potíží. U dětí extraintestinální projevy často převažují nad gastrointestinálními příznaky; hlavními projevy mohou být artritida, horečka neznámé etiologie, anémie nebo růstová retardace a bolesti břicha nebo průjem mohou chybět.
Pokud se Crohnova choroba opakuje, její příznaky se mění. Bolest je hlavním příznakem a vyskytuje se při normálním relapsu. Pacienti s těžkou exacerbací nebo tvorbou abscesu pociťují citlivost při palpaci, ochranné napětí, peritoneální příznaky a známky celkové intoxikace. Oblasti střevní stenózy mohou způsobit střevní obstrukci s charakteristickou kolikou, nadýmáním, zácpou a zvracením. Srůsty po předchozích operacích mohou také způsobit střevní obstrukci, která začíná akutně, bez horečky, bolesti a malátnosti charakteristických pro obstrukci během exacerbace. Vznik vezikointestinální píštěle může způsobit vzduchové bubliny v moči (pneumorie). Volná perforace do břišní dutiny je méně častá.
Chronická Crohnova choroba způsobuje řadu systémových příznaků, včetně horečky, úbytku hmotnosti, chřadnutí a extraintestinálních projevů.
Crohnova choroba se podle vídeňské klasifikace dělí na tři hlavní formy: (1) primárně zánětlivou, která se po několika letech progrese onemocnění obvykle stává buď (2) stenotickou nebo obstrukční, nebo (3) primárně penetrující nebo fistulózní. Tyto různé klinické formy určují různé přístupy k léčbě. Některé genetické studie naznačují molekulární základ pro tuto klasifikaci.
Crohnova choroba a těhotenství
Crohnova choroba a těhotenství jsou různými specialisty vnímány odlišně. Někteří z nich tvrdí, že Crohnova choroba nemá významný vliv na průběh těhotenství, porod a plod, s výjimkou případů exacerbace onemocnění v tomto období. Většina specialistů se však domnívá, že těhotenství může mít negativní vliv na vývoj onemocnění, protože zvětšená děloha vyvíjí tlak na střevní úseky a hladina endogenního kortizolu se zvyšuje, ale po porodu prudce klesá. Prognóza onemocnění závisí také na tom, zda k těhotenství došlo v remisi nebo exacerbaci. Pokud je onemocnění nekomplikované, obvykle to neovlivní průběh těhotenství. V závažných případech může Crohnova choroba vyvolat riziko potratu a může také ohrozit život plodu během porodu. Komplikace během porodu se nejčastěji vyskytují, pokud se onemocnění objevilo nebo zhoršilo během těhotenství. Exacerbaci onemocnění během těhotenství je obtížné odhalit, protože klinický obraz se prakticky nemění. V případech střevní neprůchodnosti, střevní stenózy a tvorby píštělí se negativní vliv na průběh těhotenství objevuje i v období remise onemocnění. Při přetrvávajícím oslabení příznaků onemocnění je těhotenství v přítomnosti Crohnovy choroby přípustné, zatímco její exacerbace je kontraindikací pro početí.
Kde to bolí?
Crohnova choroba a ulcerózní kolitida
Předpokládá se, že Crohnova choroba a ulcerózní kolitida souvisí s dědičnou predispozicí a také s vlivem infekčních agens na gastrointestinální trakt. Hlavní rozdíl mezi těmito onemocněními spočívá v tom, že u ulcerózní kolitidy je obvykle zranitelné pouze tlusté střevo, zatímco u Crohnovy choroby jsou postiženy různé části gastrointestinálního traktu. Léze u ulcerózní kolitidy je obvykle soustředěna v jednom segmentu tlustého střeva. U Crohnovy choroby může léze postihovat více oblastí střevního traktu. Příznaky Crohnovy choroby a ulcerózní kolitidy jsou si velmi podobné a není vždy možné je přesně rozlišit. K rozlišení těchto dvou onemocnění se obvykle předepisuje biopsie. Mezi běžné příznaky těchto patologií patří průjem a horečka, bolesti břicha, ztráta nebo úplná ztráta chuti k jídlu, úbytek hmotnosti a celková slabost. Může se objevit i nevolnost a zvracení, bolesti kloubů. Je třeba poznamenat, že podobné příznaky lze pozorovat i u jiných patologií gastrointestinálního traktu, proto je pro stanovení správné diagnózy nesmírně důležitá kvalifikovaná diagnostika.
Proč je Crohnova choroba nebezpečná?
Aby se neodkládala léčba a neprodleně se vyhledala pomoc specialisty, pacient potřebuje vědět, proč je Crohnova choroba nebezpečná:
- S postupem onemocnění se zvyšuje počet postižených segmentů střeva.
- Recidiva onemocnění v důsledku chirurgického zákroku (léze proximálního střeva).
- Tvorba píštělí v konečníku a dalších částech trávicího traktu.
- Vývoj extraintestinálních patologií (erytém, pyodermie, episkleritida, uveitida, ankylozující spondylitida).
- Střevní obstrukce.
- Riziko vzniku adenokarcinomu.
- Perforace tlustého střeva, rozvoj střevního krvácení.
- Dilatace tlustého střeva.
- Nedostatečné vstřebávání živin v tenkém střevě.
Diagnóza Crohnovy choroby
Crohnova choroba by měla být podezření kladena u pacientů s příznaky zánětu nebo obstrukce, u pacientů bez zjevných gastrointestinálních příznaků, ale s perianálními abscesy, a u pacientů s nevysvětlitelnou artritidou, erythema nodosum, horečkou, anémií nebo (u dítěte) špatným růstem. Rodinná anamnéza také zvyšuje podezření na Crohnovu chorobu. Podobné příznaky a projevy Crohnovy choroby (např. bolesti břicha, průjem) mohou být důsledkem jiných gastrointestinálních onemocnění. Crohnova choroba se odlišuje od ulcerózní kolitidy; diagnóza může být obtížná ve 20 % případů, kdy je Crohnova choroba omezena na tlusté střevo. Vzhledem k tomu, že léčba těchto onemocnění je však podobná, je toto rozlišení důležité pouze při zvažování indikací k chirurgické léčbě nebo empirické terapii.
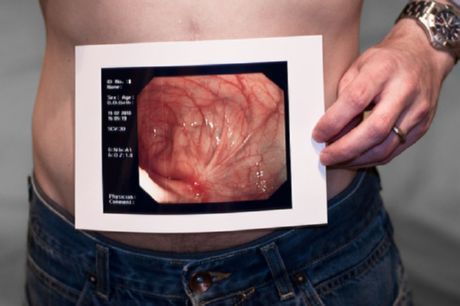
Pacientky s příznaky akutního břicha (ať už novými nebo recidivujícími) potřebují AP a laterální rentgen břicha a CT břicha. Tato vyšetření mohou identifikovat obstrukci nebo jiné možné příčiny akutního břicha (např. apendicitidu). Ultrazvuk může lépe posoudit gynekologickou patologii u žen s bolestmi v podbřišku a pánvi.
Pokud počáteční projevy onemocnění nejsou akutní, je vhodnější než CT vyšetření horní části gastrointestinálního traktu a tenkého střeva s cílenou rentgenovou snímkou terminálního ilea. Vyšetření gastrointestinálního traktu jsou diagnostická, pokud ukazují výrazné zúžení (vytvářející „znak struny“) nebo oddělení střevních kliček. Pokud jsou tyto nálezy nejednoznačné, enteroklymy nebo kapslová enteroskopie mohou odhalit povrchové aftózní a lineární vředy. Pokud převládají příznaky onemocnění tlustého střeva (např. průjem), lze použít baryový nálys, který může ukazovat reflux barya do terminálního ilea s chlopňovou insuficiencí, nodularitou, rigiditou, ztluštěním stěny a zúžením lumenu. Podobné radiografické nálezy se vyskytují u rakoviny slepého střeva, ileálního karcinoidu, lymfosarkomu, systémové vaskulitidy, radiační enteritidy, ileocekální tuberkulózy a amébového granulomu.
V atypických případech (např. převážně průjem s minimální bolestí) je Crohnova choroba diagnostikována podobně jako podezření na ulcerózní kolitidu, a to kolonoskopií (včetně biopsie, vyšetření patogenní střevní flóry a pokud možno zobrazovacího vyšetření terminálního ilea). Endoskopie horní části gastrointestinálního traktu může odhalit postižení žaludku a dvanáctníku i při absenci příznaků z horní části gastrointestinálního traktu.
K diagnostice anémie, hypoalbuminémie a elektrolytových abnormalit by měly být provedeny laboratorní vyšetření. Měly by být provedeny jaterní testy; zvýšené hladiny alkalické fosfatázy a γ-glutamyltranspeptidázy naznačují možnou primární sklerotizující cholangitidu. Leukocytóza nebo zvýšené reaktanty akutní fáze (např. sedimentace erytrocytů, CRP) jsou nespecifické, ale periodické sledování lze použít k monitorování aktivity onemocnění.
Perinukleární antineutrofilní cytoplazmatické protilátky jsou přítomny u 60–70 % pacientů s ulcerózní kolitidou a pouze u 5–20 % pacientů s Crohnovou chorobou. Crohnova choroba je charakterizována přítomností antineutrofilních protilátek proti Saccharomyces cerevisiae. Tyto testy však mezi těmito dvěma onemocněními spolehlivě nerozlišují. Mají určitou hodnotu v případech „neurčité kolitidy“ a nedoporučují se pro rutinní diagnostiku.
 [ 23 ], [ 24 ], [ 25 ], [ 26 ]
[ 23 ], [ 24 ], [ 25 ], [ 26 ]
Algoritmus pro diagnostiku Crohnovy choroby
Crohnova choroba se diagnostikuje pomocí rentgenového vyšetření a endoskopie, které umožňují posoudit stav gastrointestinálního traktu. Při analýze stolice se stanoví přítomnost leukocytů. Přítomnost leukocytů ve stolici naznačuje zánětlivý proces ve střevních stěnách. Pokud onemocnění způsobuje řídkou stolici, vyšetřuje se na přítomnost infekčních agens, vajíček helmintů a klostridií. Při diagnostice Crohnovy choroby se používá metoda irigoskopie - rentgen tlustého střeva se zavedením kontrastní látky (vodný roztok síranu barnatého s taninem). Dva až tři dny před vyšetřením se pacientovi doporučuje speciální dieta a den předtím perorální užívání ricinového oleje (asi třicet gramů). Večer se podává klystýr a až do konce zákroku se nejí. Provádí se rentgenové vyšetření baryového průchodu, aby se posoudila evakuační kapacita tlustého střeva a jeho interakce s jinými orgány. Metoda intubační enterografie umožňuje vyšetření tenkého střeva zavedením barya pomocí nasogastrické sondy. Po rentgenovém snímku lze provést scintigrafii k rozlišení zánětlivých a nezánětlivých procesů. Tato metoda umožňuje vyšetřit aktivitu gastrointestinálního traktu a je založena na tom, že pacient přijme potravu značenou radioaktivním izotopem, načež se pomocí speciálního zařízení sleduje proces jejího pohybu trávicím traktem. V rámci komplexní diagnostiky se provádějí také krevní a stoliční testy a imunogram.
 [ 27 ], [ 28 ], [ 29 ], [ 30 ], [ 31 ], [ 32 ]
[ 27 ], [ 28 ], [ 29 ], [ 30 ], [ 31 ], [ 32 ]
Testy na Crohnovu chorobu
Krevní testy na Crohnovu chorobu ukazují zvýšenou sedimentaci erytrocytů, nerovnováhu vody a soli, nízké hladiny plazmatických bílkovin a nedostatek kyseliny listové, vitamínů B12 a D. Koproskopické vyšetření odhaluje zvýšené hladiny mastných kyselin a solí, přítomnost velkého množství nestráveného škrobu ve stolici a zvýšené hladiny dusíku ve stolici. Fibrogastroskopie odhaluje postižené oblasti v horní části gastrointestinálního traktu. Rektosigmoidoskopie odhaluje patologické změny v konečníku. Endoskopie v počátečním stádiu onemocnění odhaluje aftózní erozivní léze a na střevních stěnách je přítomen hlen obsahující hnis.
Rentgen
Při diagnostice Crohnovy choroby je rentgenové vyšetření poměrně důležité, protože s jeho pomocí lze přesně určit lokalizaci zánětlivého procesu. Rentgenové vyšetření je obzvláště důležité při vyšetření tenkého střeva, protože je jediným způsobem, jak ho vyšetřit. Před zahájením zákroku pacient perorálně užívá tekutinu obsahující baryum, kterou lze také podat konečníkem (klystýr s baryem). Na rentgenovém snímku je tekutina rozpoznána podle své bílé barvy, která umožňuje vidět vředy, střevní stenózu atd. Pokud je takové vyšetření neúčinné, předepisují se dodatečně jiné typy rentgenového vyšetření.
Kolonoskopie
Kolonoskopie je pro diagnostiku Crohnovy choroby velmi důležitá. Kolonoskopie u Crohnovy choroby umožňuje získat co nejkompletnější obraz o stavu tlustého střeva. Pomáhá identifikovat přítomnost ulcerózních formací, zánětu a krvácení. Sondování tlustého střeva umožňuje jeho kompletní vyšetření - od slepého střeva až po konečník. Obvykle se zákrok provádí bez předchozí anestezie. Lokální anestezie se provádí v případech, kdy je silná bolest lokalizována v oblasti konečníku, a také u závažných procesů, které narušují funkci tenkého střeva, při tvorbě srůstů v břišní dutině. Zákrok se provádí vleže se zavedením speciálního zařízení (kolonoskopu) přes konečník do konečníku. Dva dny před kolonoskopií je pacientovi předepsána nízkotučná dieta, den před a v den zákroku by měla dieta sestávat pouze z tekutin (vývary, čaje). Doporučuje se také užívat ricinový olej den před vyšetřením. Dvě polévkové lžíce oleje se rozpustí v asi půl sklenici kefíru a užívají se perorálně, což pomáhá k úplnému očištění tlustého střeva. Ráno, před zákrokem, se podává ještě jeden nebo dva klystýry - dokud se střeva zcela nevyčistí a neuvolní se z nich voda.
Kdo kontaktovat?
Jak léčit Crohnovu chorobu?
V současné době neexistuje jasná odpověď na otázku, jak léčit Crohnovu chorobu, protože příčiny tohoto onemocnění nebyly přesně stanoveny. Proto je hlavní léčba rozvoje této patologie zaměřena na snížení zánětu, stabilizaci stavu pacienta a prevenci komplikací. Toto onemocnění léčí gastroenterolog a proktolog. Pokud existuje bezprostřední ohrožení života pacienta, je předepsán chirurgický zákrok, například při vzniku abscesu a také v případě, že konzervativní metody léčby jsou neúčinné. Konzervativní terapie Crohnovy choroby zahrnuje především předepsání diety, například tabulky č. 4B. Pomáhá snižovat podráždění gastrointestinálního traktu a fermentační procesy, snižovat žaludeční sekreci a vylučování žluči. Různé varianty dietní výživy jsou zaměřeny na minimalizaci bolesti a korekci funkce trávicího systému. Léčba léky je zaměřena na zmírnění zánětu a příznaků onemocnění, posílení obranyschopnosti organismu. Lék sulfasalazin se užívá před jídlem čtyřikrát denně, jeden až dva gramy v akutní fázi onemocnění. Během období úlevy se dávka postupně snižuje na pět set miligramů. Léčivo mesalazin se užívá perorálně v dávce 400-800 mg třikrát denně po dobu dvou až tří měsíců. Během léčby je možné i krátkodobé užívání kortikosteroidů, imunosupresiv, imunosupresivních látek blokujících cytokiny způsobující erozivní a ulcerózní útvary na střevních stěnách. Jako antibakteriální terapie při výskytu hnisavých útvarů se používá metronidazol a ciprofloxacin. V závislosti na příznacích onemocnění mohou být pacientovi předepsány léky proti průjmu nebo zácpě, stejně jako anestetika a hemostatika, vitamínové a minerální komplexy.
Symptomatická léčba
Křeče a průjem lze zmírnit perorálním podáváním loperamidu v dávce 2–4 mg až 4krát denně (nejlépe před jídlem). Taková symptomatická terapie je bezpečná s výjimkou případů těžké akutní kolitidy, která může vést k toxickému megakolonu, jako je ulcerózní kolitida. Hydrofilní muciloidy (např. methylcelulóza nebo přípravky z psyllia) mohou někdy pomoci zabránit podráždění konečníku a konečníku zvýšením konzistence stolice. Při stenotickém nebo aktivně zaníceném onemocnění tlustého střeva je třeba se vyhýbat hrubé stravě.
Léčba mírných případů
Tato kategorie zahrnuje ambulantní pacienty, kteří jsou kandidáty na perorální léčbu a u kterých nejsou žádné známky toxicity, citlivosti, břišní masy nebo obstrukce. Kyselina 5-aminosalicylová (5-ASA, mesalamin) se běžně používá jako první volba léčby, ačkoli její účinnost u onemocnění tenkého střeva je omezená. Pentasa je nejúčinnější léková forma pro onemocnění proximálního ilea; asacol je účinný při onemocnění distální iley; všechny lékové formy jsou zhruba srovnatelné u kolitidy, ačkoli žádný z novějších léků se v účinnosti závislé na dávce nekonkuruje sulfasalazinu.
Někteří kliničtí lékaři považují antibiotika za léčbu první volby; mohou být použita u pacientů, u kterých selže 5-ASA po dobu 4 týdnů; jejich použití je čistě empirické. Léčba kterýmkoli z těchto léků může pokračovat po dobu 8–16 týdnů.
I když je léčba účinná, pacienti s Crohnovou chorobou potřebují udržovací terapii.
Léčba závažných případů
U pacientů bez abscesů, ale s přetrvávající bolestí, citlivostí na pohmat, horečkou a zvracením, nebo v případě neúčinné terapie v mírných případech, jsou indikovány glukokortikoidy, a to buď perorálně, nebo parenterálně, v závislosti na závažnosti onemocnění a četnosti zvracení. Perorální prednisolon účinkuje rychleji a účinněji než perorální budesonid, ale ten má o něco méně nežádoucích účinků. U pacientů, u kterých jsou glukokortikoidy neúčinné nebo u kterých nelze snížit jejich dávku, by měl být předepsán azathioprin, 6-merkaptopurin nebo případně methotrexát. Infliximab je některými autory považován za lék druhé volby po glukokortikoidech, ale jeho použití je kontraindikováno při aktivní infekci.
Obstrukce způsobená srůsty se zpočátku léčí nazogastrickou aspirací, intravenózním podáváním tekutin a někdy parenterální výživou. Nekomplikovaná Crohnova choroba, která způsobila obstrukci, odezní během několika dnů; pokud se obstrukce včas neodezní, naznačuje to komplikaci nebo jinou etiologii obstrukce a vyžaduje okamžitou chirurgickou léčbu.
Fulminantní průběh onemocnění nebo tvorba abscesu
Pacienti se známkami intoxikace, vysokou horečkou, přetrvávajícím zvracením, peritoneálními příznaky, bolestí a hmatatelnou masou v břišní dutině by měli být hospitalizováni s intravenózním podáváním tekutin a antibakteriální terapií. Abscesy by měly být drenovány perkutánní punkcí nebo chirurgicky. Intravenózní glukokortikoidy by měly být podávány pouze v případě, že byla infekce vyloučena nebo potlačena. Pokud jsou glukokortikoidy neúčinné do 5–7 dnů, je indikována chirurgická léčba.
Píštěle
Píštěle se léčí primárně metronidazolem a ciprofloxacinem. Pokud léčba selže do 3–4 týdnů, pacientům by měla být podána imunomodulátora (imunosupresiva, např. azathioprin, 6-merkaptopurin) s infliximabem nebo bez něj pro rychlejší odpověď. Cyklosporin je alternativou, ale po léčbě se často opakují. Perianální píštěle, které jsou závažné a refrakterní na léčbu, mohou být indikací k dočasné kolostomii, ale téměř vždy se opakují po obnovení průchodnosti střeva; proto by odpojení střeva mělo být považováno spíše za doplněk k radikální operaci než za primární léčbu.
 [ 40 ], [ 41 ], [ 42 ], [ 43 ], [ 44 ], [ 45 ], [ 46 ], [ 47 ], [ 48 ]
[ 40 ], [ 41 ], [ 42 ], [ 43 ], [ 44 ], [ 45 ], [ 46 ], [ 47 ], [ 48 ]
Podpůrná péče
Pacienti, kteří dosáhnou remise pomocí 5-ASA, vyžadují udržovací terapii tímto lékem. Pacienti, kteří vyžadují akutní léčbu glukokortikoidy nebo infliximabem, obvykle vyžadují udržovací terapii azathioprinem, 6-merkaptopurinem nebo methotrexátem. Glukokortikoidy nejsou pro dlouhodobou udržovací terapii ani bezpečné, ani účinné. U pacientů, kteří reagovali na infliximab akutně, ale u kterých selhala udržovací terapie antimetabolity, lze během období remise opakovaně podávat dávky infliximabu 5–10 mg/kg v 8týdenních intervalech. Monitorování během remise je založeno pouze na symptomech a krevních testech a po 7 letech onemocnění nevyžaduje radiografické ani kolonoskopické vyšetření (kromě rutinního ročního sledování dysplazie).
Léčba chirurgickými metodami
Přestože přibližně 70 % pacientů nakonec vyžaduje chirurgický zákrok, chirurgický zákrok se vždy provádí s opatrností. Indikace k chirurgickému zákroku u pacientů s Crohnovou chorobou zahrnují recidivující střevní obstrukci. Resekce postiženého střeva může vést k vymizení symptomů, ale onemocnění nevyléčí, protože Crohnova choroba se pravděpodobně vrátí i po resekci celého zdánlivě postiženého střeva. Míra recidivy, stanovená endoskopickým vyšetřením anastomické oblasti, je vyšší než 70 % do 1 roku a vyšší než 85 % do 3 let; klinické příznaky se objeví u přibližně 25–30 % pacientů po 3 letech a u 40–50 % do 5 let. Opakovaná operace je nakonec nutná v téměř 50 % případů. Míra recidivy je však snížena časnou pooperační profylaxí 6-merkaptopurinem, metronidazolem nebo případně 5-ASA. Pokud je chirurgický zákrok proveden dle indikací, téměř všichni pacienti uvádějí zlepšení kvality života.
Výživa pro Crohnovu chorobu
Správná výživa u Crohnovy choroby je poměrně důležitá. U této nemoci se doporučuje vzdát se mléčných a obilných výrobků, kofeinu, cukru a alkoholických nápojů. Denní příjem vody u této nemoci by měl být asi jeden a půl litru. Dieta č. 4 a její různé varianty jsou předepsány jako terapeutická dieta pro Crohnovu chorobu. V akutní fázi onemocnění je předepsán dietní stůl č. 4, měli byste jíst pětkrát až šestkrát denně, poté přejděte na dietu č. 4b. Pro obnovení funkce střev můžete před spaním užívat glutamin (pět až deset gramů této látky by mělo být zředěno ve sklenici vody). Parenterální výživa se doporučuje při silném vyčerpání a neustálém průjmu. Přibližný jídelníček pro dietní stůl č. 4 může být následující:
- Pšeničné suchary.
- Nízkotučné vývary.
- Rýžová nebo perlová ječná polévka s vodou.
- Přecezená kaše vařená bez použití mléka.
- Dušené hovězí řízky.
- Vařená libová ryba.
- Kisel.
- Silný čaj.
- Kefír.
- Borůvky nebo třešně.
- Odvar z šípků.
Dietní stůl č. 4b zahrnuje nízkotučné polévky, s výjimkou mléčných a luštěninových polévek, suché sušenky, pšeničný chléb, hovězí maso, telecí maso, dušené kuře, nízkotučné vařené ryby, čerstvý tvaroh, kefír, vařená vejce, kaši, vařené brambory, mrkev. Přibližné menu pro tento stůl je následující:
- První snídaně: dušená omeleta, krupice, čaj
- Druhá snídaně: pečená jablka
- Oběd: nízkotučný masový vývar, vařená mrkev, želé
- Odpolední svačina: nálev z šípků
- Večeře: nízkotučná vařená ryba a bramborová kaše, čaj nebo želé
Více informací o léčbě
Prognóza Crohnovy choroby
Crohnova choroba se zřídka vyléčí a je charakterizována přerušovanými atakami relapsu a remise. Někteří pacienti mají těžký průběh s častými, oslabujícími obdobími bolesti. S adekvátní konzervativní terapií a v případě potřeby i chirurgickou léčbou však většina pacientů dosahuje dobrého výsledku a adaptace. Úmrtnost související s onemocněním je velmi nízká. Rakovina gastrointestinálního traktu, včetně rakoviny tlustého střeva a tenkého střeva, je hlavní příčinou úmrtí souvisejících s onemocněním.

