Lékařský expert článku
Nové publikace
Schizofrenie
Naposledy posuzováno: 04.07.2025

Veškerý obsah iLive je lékařsky zkontrolován nebo zkontrolován, aby byla zajištěna co největší věcná přesnost.
Máme přísné pokyny pro získávání zdrojů a pouze odkaz na seriózní mediální stránky, akademické výzkumné instituce a, kdykoli je to možné, i klinicky ověřené studie. Všimněte si, že čísla v závorkách ([1], [2] atd.) Jsou odkazy na tyto studie, na které lze kliknout.
Pokud máte pocit, že některý z našich obsahů je nepřesný, neaktuální nebo jinak sporný, vyberte jej a stiskněte klávesu Ctrl + Enter.
Schizofrenie je závažná a chronická duševní porucha, která ovlivňuje myšlení, pocity a chování člověka. Lidé se schizofrenií mohou pociťovat řadu příznaků, včetně sluchových halucinací ( sluchových halucinací ), deliria (nesouvislého nebo bezvýznamného myšlení), zmatenosti ohledně času a místa a kognitivního poškození. Porucha obvykle začíná v rané dospělosti, často v adolescenci nebo mladé dospělosti.
Mezi hlavní charakteristiky schizofrenie patří:
- Pozitivní příznaky: Mezi tyto příznaky patří sluchové a zrakové halucinace, delirium (zmatené myšlenky a řeč), bludy (přesvědčení, která nejsou založena na realitě) a poruchy myšlení.
- Negativní příznaky: Mezi negativní příznaky patří apatie, sociální izolace, anedonie (neschopnost prožívat potěšení), apraxie (zhoršená schopnost vykonávat každodenní úkoly) a chudoba řeči.
- Dezorganizace: Dezorganizace zahrnuje poruchy schopnosti udržovat logickou posloupnost myšlenek a normální sociální a pracovní fungování.
- Kognitivní příznaky: Jde o poruchy kognitivních funkcí, jako je paměť, pozornost a plánování.
Příčiny schizofrenie nejsou dosud plně pochopeny ani prozkoumány, ale předpokládá se, že mezi ně mohou patřit genetické faktory, neurochemická nerovnováha v mozku a faktory prostředí, jako je stres, drogy a vystavení vlivům v raném dětství.
Léčba schizofrenie zahrnuje kombinaci léků (psychofarmakoterapie) a psychosociálních intervencí (psychoterapie, rehabilitace a podpora). Cílem léčby je zmírnit příznaky, zlepšit kvalitu života a zvládnout onemocnění. Včasná detekce a léčba mohou pomoci zmírnit dopady schizofrenie a zlepšit prognózu.
Epidemiologie
Globální věkově standardizovaná prevalence schizofrenie v roce 2016 byla odhadována na 0,28 % (95% UI: 0,24–0,31), což ukazuje na nástup schizofrenie v adolescenci a mladé dospělosti, s prevalencí vrcholící kolem 40 let věku a klesající ve starších věkových skupinách. Nebyly pozorovány žádné rozdíly v prevalenci mezi pohlavími.[ 4 ]

Celosvětově se prevalence případů zvýšila z 13,1 (95% interval spolehlivosti: 11,6–14,8) milionu v roce 1990 na 20,9 (95% interval spolehlivosti: 18,5–23,4) milionu případů v roce 2016. Věková skupina 25–54 let.
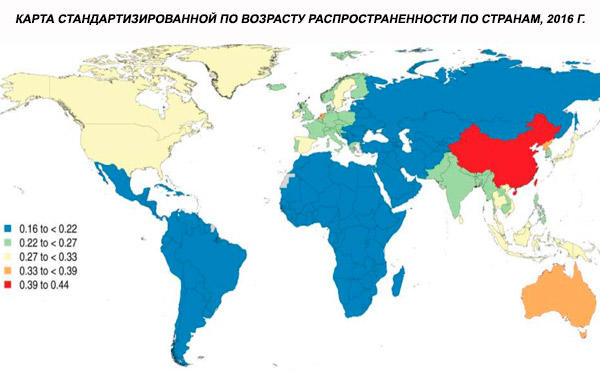
Celosvětově je prevalence schizofrenie přibližně 1 %. Míra výskytu je u mužů a žen podobná a napříč kulturami je relativně konstantní. Prevalence je vyšší mezi nižšími socioekonomickými vrstvami ve městech, pravděpodobně kvůli invalidizujícím účinkům nezaměstnanosti a chudoby. Podobně vyšší prevalence mezi osamělými lidmi může odrážet vliv nemoci nebo jejích prekurzorů na sociální fungování. Průměrný věk nástupu je u mužů přibližně 18 let a u žen 25 let. Schizofrenie zřídka začíná v dětství, ale může se objevit v rané adolescenci a pozdní dospělosti (někdy se jí říká parafrenie).
 [ 5 ], [ 6 ], [ 7 ], [ 8 ], [ 9 ], [ 10 ], [ 11 ], [ 12 ], [ 13 ]
[ 5 ], [ 6 ], [ 7 ], [ 8 ], [ 9 ], [ 10 ], [ 11 ], [ 12 ], [ 13 ]
Rizikové faktory
Příchod psychotropních léků a moderních vysoce citlivých neurochemických metod umožnil prokázat souvislost mezi funkcí centrálního nervového systému a duševními poruchami. Výzkum mechanismů účinku psychotropních léků umožnil předložit řadu hypotéz o roli určitých neurotransmiterů v patogenezi psychóz a schizofrenie. Hypotézy naznačovaly zapojení dopaminu, norepinefrinu, serotoninu, acetylcholinu, glutamátu, několika peptidových neuromodulátorů a/nebo jejich receptorů do patogeneze těchto poruch. Dopaminová hypotéza schizofrenie zůstává dominantní již více než čtvrt století.
 [ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ], [ 19 ], [ 20 ]
[ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ], [ 19 ], [ 20 ]
Dopamin
Psychostimulancia, včetně kokainu, amfetaminu a methylfenidátu, aktivují dopaminergní systém mozku. Jejich zneužívání může způsobit paranoidní psychózu, připomínající pozitivní symptomy schizofrenie. U pacientů se schizofrenií mohou psychostimulancia vyvolat exacerbaci psychózy. Naopak existují silné důkazy o tom, že účinek typických neuroleptik je spojen s blokádou dopaminových receptorů. Zaprvé, většina typických neuroleptik může způsobovat extrapyramidové vedlejší účinky, které se mohou vyvinout s odumíráním dopaminergních neuronů (jako například u Parkinsonovy choroby). Zadruhé, studie vazby na receptory odhalily vztah mezi klinickou účinností typických neuroleptik a jejich afinitou k dopaminovým D2 receptorům. Navíc se ukázalo, že antipsychotická aktivita neuroleptik nezávisí na jejich interakci s jinými receptory: muskarinovými, alfa-adrenergními, histaminovým nebo serotoninovým. To vše dává důvod předpokládat, že symptomy schizofrenie jsou způsobeny nadměrnou stimulací dopaminových receptorů, pravděpodobně v kortiko-limbických oblastech mozku. [ 21 ]
Slabou stránkou dopaminové hypotézy schizofrenie je však to, že vliv na dopaminové receptory ovlivňuje převážně pozitivní symptomy a má malý vliv na negativní symptomy a kognitivní poruchy. Navíc nebylo možné stanovit primární poruchu dopaminergního přenosu u schizofrenie, protože vědci při funkčním hodnocení dopaminergního systému dosáhli odlišných výsledků. Výsledky stanovení hladiny dopaminu a jeho metabolitů v krvi, moči a mozkomíšním moku byly neprůkazné kvůli velkému objemu těchto biologických prostředí, což nivelovalo možné změny spojené s omezenou dysfunkcí dopaminergního systému u schizofrenie.
Zvýšení počtu dopaminových receptorů v nucleus caudatus u schizofrenie lze také považovat za potvrzení dopaminové hypotézy, ale interpretace těchto změn je obtížná a nemusí být ani tak příčinou, jako spíše důsledkem onemocnění. [ 22 ] Informativnější přístup k posouzení stavu dopaminergního systému je založen na použití ligandů, které selektivně interagují s D2 receptory a umožňují nám určit jejich vazebnou kapacitu. Porovnáním počtu obsazených receptorů před a po podání léku je možné odhadnout poměr uvolňování a zpětného vychytávání dopaminu. Dvě nedávné studie využívající pozitronovou emisní tomografii (PET), založené na této technice, poskytly první přímý důkaz o pravdivosti hyperdopaminergní teorie schizofrenie. [ 23 ], [ 24 ]
Měření dopaminu a jeho metabolitů v mozkové tkáni při posmrtném vyšetření může být také důležité. Protože se však buňky po smrti rozpadají, je často obtížné stanovit skutečné koncentrace dopaminu v tkáni. Podávání antipsychotik může navíc ovlivnit výsledky posmrtných biochemických studií. Navzdory těmto metodologickým omezením posmrtné studie odhalily neurochemické rozdíly v mozku pacientů se schizofrenií a kontrolní skupiny. Například posmrtné vyšetření mozku pacientů se schizofrenií odhalilo zvýšené koncentrace dopaminu v levé amygdale (část limbického systému). Toto zjištění bylo potvrzeno v několika studiích a je nepravděpodobné, že by se jednalo o artefakt (protože změny jsou lateralizované). Zvýšené postsynaptické dopaminové receptory byly hlášeny také v mozku pacientů se schizofrenií, kteří nedostávali antipsychotickou terapii. Tato data potvrzují, že zvýšený počet receptorů není důsledkem lékové terapie. Kromě toho existují důkazy o zvýšení počtu dopaminových D4 receptorů v určitých oblastech mozku, bez ohledu na to, zda pacient užíval neuroleptika či nikoli.
Dopaminová hypotéza však nedokáže vysvětlit vývoj abulických a anhedonických projevů schizofrenie. Jak již bylo zmíněno, komplex negativních symptomů se zdá být relativně nezávislý na pozitivních symptomech. Je zajímavé, že agonisté dopaminových receptorů mohou pozitivně ovlivňovat negativní symptomy, zatímco antagonisté receptorů podporují jejich rozvoj u lidí a modelují je u laboratorních zvířat. Ačkoli tedy zvýšené hladiny dopaminu v přední cingulární kůře a dalších limbických strukturách mohou částečně způsobovat pozitivní psychotické symptomy, negativní symptomy mohou být důsledkem snížené aktivity dopaminergního systému v prefrontální kůře. Možná právě proto je obtížné vytvořit antipsychotikum, které by současně korigovalo dopaminergní hyperfunkci v některých oblastech mozku a jejich hypofunkci v jiných.
 [ 25 ], [ 26 ], [ 27 ], [ 28 ], [ 29 ], [ 30 ], [ 31 ]
[ 25 ], [ 26 ], [ 27 ], [ 28 ], [ 29 ], [ 30 ], [ 31 ]
Glutamatergní hypotéza vývoje schizofrenie
Glutamát je hlavní excitační neurotransmiter v mozku. Zájem o jeho možnou roli v patogenezi schizofrenie vzrostl z údajů o komplexu receptorů N-MemuA-D-acuapmame (NMDA), což je hlavní podtyp glutamátových receptorů. Nedávné studie interakcí mezi glutamátergním, dopaminergním a GABAergním systémem mozku ukázaly, že fencyklidin, při akutním i chronickém podávání, je psychotomimetikum, které nekompetitivní blokuje iontový kanál NMDA receptoru. Akutní podání fencyklidinu vyvolává účinky podobné pozitivním, negativním a kognitivním symptomům schizofrenie. Kromě toho zprávy o dlouhodobé exacerbaci psychózy u pacientů se schizofrenií potvrzují psychotomimetické vlastnosti fencyklidinu. Dlouhodobé podávání fencyklidinu indukuje stav dopaminergního deficitu v prefrontálním kortexu, který může být zodpovědný za rozvoj negativních symptomů. Kromě toho jak fencyklidin, tak jeho analog ketamin oslabují glutamátergní přenos. Pozorování symptomů podobných schizofrenii u osob užívajících fencyklidin potvrzují studie na zdravých dobrovolnících, u kterých ketamin indukoval přechodné, mírné pozitivní, negativní a kognitivní symptomy charakteristické pro schizofrenii. Stejně jako fencyklidin, i ketamin indukoval zkreslení vnímání. Glutamatergní deficit tedy způsobuje stejné symptomy jako v hyperdopaminergním stavu, které připomínají projevy schizofrenie. Glutamatergní neurony jsou schopny potlačit aktivitu dopaminergních neuronů prostřednictvím NMDA receptorů (přímo nebo prostřednictvím GABAergních neuronů), což může vysvětlovat souvislost mezi glutamatergním systémem a dopaminovou teorií schizofrenie. Tato data podporují hypotézu spojující schizofrenii s nedostatečností glutamatergních systémů. Sloučeniny, které aktivují komplex NMDA receptorů, tedy mohou být účinné při schizofrenii. [ 32 ], [ 33 ]
Problém s vývojem léků stimulujících glutamátergní systém spočívá v tom, že nadměrná glutamátergní aktivita má neurotoxický účinek. Bylo však popsáno, že aktivace komplexu NMDA receptoru prostřednictvím jeho glycinového místa samotným glycinem nebo D-cykloserinem zmírňuje negativní symptomy u pacientů se schizofrenií, což je vynikajícím příkladem možného praktického využití glutamátergní hypotézy.
Glutamatergní hypotéza představuje zásadní průlom ve studiu biochemických poruch u schizofrenie. Až donedávna se neurochemické studie schizofrenie omezovaly na studium mechanismů účinku neuroleptik, které byly rozvíjeny empiricky. S růstem znalostí o neuronální organizaci mozku a vlastnostech neurotransmiterů se ukázalo jako možné nejprve vyvinout patofyziologickou teorii a poté na jejím základě vytvořit nové léky. Různé hypotézy o původu schizofrenie, které dnes existují, nám umožňují doufat, že v budoucnu bude vývoj nových léků probíhat rychleji.
Další neurotransmiterové a neuromodulační hypotézy pro rozvoj schizofrenie
Bohatá serotonergní inervace frontálního kortexu a limbického systému, schopnost serotonergních systémů mozku modulovat aktivitu dopaminergních neuronů a podílet se na regulaci široké škály komplexních funkcí vedly řadu výzkumníků k závěru, že serotonin hraje důležitou roli v patogenezi schizofrenie. Obzvláště zajímavá je hypotéza, že nadbytek serotoninu může způsobovat pozitivní i negativní symptomy. [ 34 ] Tato teorie je v souladu se schopností klozapinu a dalších neuroleptik nové generace, která blokují serotoninové receptory, potlačovat pozitivní symptomy u chronicky nemocných pacientů rezistentních na typická neuroleptika. Řada studií však zpochybňuje schopnost antagonistů serotoninových receptorů snižovat negativní symptomy spojené s psychózou, depresí nebo vedlejšími účinky farmakoterapie. Tyto léky nebyly oficiálně schváleny jako léčba primárních negativních symptomů, které tvoří základní defekt schizofrenie. Myšlenka, že antagonisté serotoninových receptorů (zejména 5-HT2a) mohou být účinní, však sehrála hlavní roli ve vývoji neuroleptik nové generace. Výhodou kombinované léčby antagonisty D2/5-HT2 receptorů je spíše nižší výskyt extrapyramidových vedlejších účinků než vyšší antipsychotická aktivita. Vzhledem k tomu, že se tím však zlepšuje compliance (ochota pacientů ke spolupráci), je léčba účinnější.
Existují také hypotézy o významu dysfunkce noradrenergních systémů u schizofrenie. Předpokládá se, že anhedonie je jedním z nejcharakterističtějších projevů schizofrenie, který spočívá v neschopnosti přijímat uspokojení a prožívat potěšení, a další deficitní symptomy mohou být spojeny s dysfunkcí noradrenergního posilovacího systému. Výsledky biochemických a farmakologických studií testujících tuto hypotézu se však ukázaly jako protichůdné. Stejně jako v případě dopaminové a serotoninové hypotézy se předpokládá, že u schizofrenie může docházet jak ke snížení, tak ke zvýšení aktivity noradrenergních systémů.
Obecné hypotézy vývoje schizofrenie
Budoucí výzkum schizofrenie bude pravděpodobně veden komplexními modely založenými na syntéze neuroanatomických a neurochemických hypotéz. Příkladem takového přístupu je teorie, která bere v úvahu roli neurotransmiterních systémů v narušování spojení mezi kortexem, bazálními ganglii a thalamem, které tvoří subkortikálně-thalamokortikální nervové okruhy. Mozková kůra prostřednictvím glutamatergních projekcí do bazálních ganglií usnadňuje provádění vybraných akcí a zároveň potlačuje jiné. [ 35 ] Glutamatergní neurony stimulují interkalované GABAergní a cholinergní neurony, které následně potlačují aktivitu dopaminergních a dalších neuronů. Studium neuroanatomických a neurochemických mechanismů kortikálně-subkortikálních okruhů uvažovaných v tomto modelu posloužilo jako výchozí bod pro vytvoření nových hypotéz o patogenezi schizofrenie. Tyto modely usnadňují hledání neurotransmiterních cílů pro nové léky a také vysvětlují některé rysy účinku stávajících léků, jako je fencyklidin, u schizofrenie.
Kinan a Lieberman (1996) navrhli moderní neuroanatomický model, který má vysvětlit odlišný účinek atypických antipsychotik (jako je klozapin ) ve srovnání s konvenčními látkami (např. haloperidol ). Podle tohoto modelu je odlišný účinek klozapinu vysvětlen skutečností, že má velmi specifický účinek na limbický systém, aniž by ovlivňoval aktivitu striatálních neuronů, zatímco typická antipsychotika mají významný vliv na funkci striatálního systému. Jiná antipsychotika s podobnými vlastnostmi (např. olanzapin ) mohou mít také výhodu oproti konvenčním látkám. Novější antipsychotika (např. risperidon a sertindol ) nejsou tak limbicky omezena jako klozapin, ale ve srovnání s typickými antipsychotiky vynikají v tom, že v terapeutických dávkách s menší pravděpodobností způsobují neurologické poškození. Výzkum platnosti této a dalších hypotéz bude pokračovat, jakmile budou k dispozici nové látky s farmakologicky a klinicky podobnými účinky.
Patogeneze
Pacientům se schizofrenií jsou předepisovány určité skupiny léků, ale výběr léku je často určen nikoli tolik diagnózou, jako spíše symptomy pacienta a povahou jejich kombinace.
Ačkoli jsou percepční zkreslení a behaviorální dezorganizace odlišné symptomy, reagují na stejné léky, antagonisty dopaminových D2 receptorů. [ 36 ], [ 37 ] To ospravedlňuje společné zvažování těchto dvou komplexů symptomů při diskusi o antipsychotické terapii.
Mechanismy vývoje negativních symptomů u schizofrenie jsou spojeny se sníženou aktivitou dopaminergního systému v prefrontálním kortexu, a nikoli s jeho hyperfunkcí v limbických strukturách, která má být základem psychózy. V tomto ohledu vznikají obavy, že léky potlačující psychózu mohou negativní symptomy zhoršovat. [ 38 ], [ 39 ], [ 40 ] Zároveň agonisté dopaminových receptorů mohou negativní symptomy oslabovat, ale vyvolávat symptomy pozitivní. Negativní symptomy patří mezi klíčové projevy schizofrenie a jsou charakterizovány přetrvávajícími poruchami emocionálně-volní sféry. Doposud neexistují žádné léky, které by tyto nejdůležitější projevy onemocnění prokazatelně snižovaly. Klinické studie atypických antipsychotik však ukázaly, že jsou schopny snížit závažnost negativních symptomů, hodnocených pomocí hodnotících škál. Škály SANS, BPRS a PANSS obsahují položky hodnotící aktivitu ve škole nebo v práci, omezení sociálních kontaktů a emoční odtažitost. Tyto příznaky lze považovat za obecné projevy onemocnění, které slábnou s oslabením psychózy, ale mohou být také spojeny s vedlejšími účinky neuroleptik (například bradykineze a sedativní účinek) nebo deprese (například anhedonie). Pacient s výraznými paranoidními bludy se tak na pozadí neuroleptické terapie může stát společenskějším a méně ostražitým a jeho emoční reakce se mohou s ústupem paranoidní symptomy stát živějšími. To vše by však mělo být považováno za oslabení sekundárních negativních symptomů, a nikoli za důsledek poklesu primárních afektivních a volních poruch.
Mnoho neuropsychologických testů, které hodnotí pozornost a zpracování informací a zahrnují neuroanatomickou interpretaci, odhaluje změny u pacientů se schizofrenií. Kognitivní poruchy u pacientů se schizofrenií přímo nesouvisí s hlavními příznaky onemocnění a obvykle zůstávají stabilní i při významné regresi psychotických symptomů. [ 41 ], [ 42 ] Kognitivní poruchy jsou spolu s primárními negativními symptomy zřejmě jednou z důležitých příčin přetrvávající maladaptace a snížené kvality života. Nedostatek účinku typických neuroleptik na tyto centrální projevy onemocnění může vysvětlovat tak vysokou míru postižení u pacientů, a to i přes schopnost neuroleptik účinně potlačovat psychotické symptomy a předcházet jejich relapsům.
 [ 43 ], [ 44 ], [ 45 ], [ 46 ], [ 47 ], [ 48 ], [ 49 ], [ 50 ], [ 51 ], [ 52 ]
[ 43 ], [ 44 ], [ 45 ], [ 46 ], [ 47 ], [ 48 ], [ 49 ], [ 50 ], [ 51 ], [ 52 ]
Symptomy schizofrenie
Koncept schizofrenie jako samostatného onemocnění se objevil na počátku 20. století, kdy Emil Kraepelin navrhl, že paranoia, hebefrenie a katatonie nejsou samostatná onemocnění, ale projevy demence praecox. Také jasně rozlišil mezi touto formou duševního onemocnění a maniodepresivní psychózou. To se stalo možným poté, co byl značný počet případů duševních onemocnění spojen se syfilisou, což umožnilo odlišit je od zbytku skupiny pacientů s duševními poruchami. Objev etiologie, léčby a prevence neurosyfilidy byl jedním z hlavních vítězství lékařské vědy a dal naději, že budou nalezeny příčiny hlavních duševních poruch.
Eugen Bleuler (1950) navrhl nový termín „schizofrenie“ namísto dříve používaného termínu „dementia praecox“ s argumentem, že základním psychopatologickým jevem charakteristickým pro toto onemocnění je disociace („rozštěpení“) – jak „uvnitř“ myšlenkového procesu, tak mezi myšlenkami a emocemi. Termín „schizofrenie“ byl vyjádřením tohoto konceptu a měl následně významný vliv na jeho další vývoj. Klasické formy schizofrenie (např. hebefrenní, paranoidní, katatonická, jednoduchá), ke kterým byly později přidány schizoafektivní a latentní, jsou v klinické praxi stále běžně diagnostikovány pro popisné účely, ačkoli v poslední době existuje tendence k transformaci psychiatrické terminologie pod vlivem oficiální americké nomenklatury DSM-III a DSM-IV. Identifikace jednotlivých forem schizofrenie se však ukázala jako neproduktivní z hlediska vývoje diferencované terapie nebo studia etiologie a patogeneze.
MKN-10 uvádí následující příznaky schizofrenie: bludy (bizarní, grandiózní nebo persekuční), poruchy myšlení (přerušovaný nebo nelogický tok myšlenek nebo nesrozumitelná řeč), poruchy vnímání (halucinace, pocity pasivity, představy o vztahu), poruchy nálady, poruchy pohybu (katatonie, agitovanost, stupor), pokles osobnosti a snížené funkční vyžití.
Během života se schizofrenie vyvine u 0,28 % (95% UI: 0,24–0,31). V dětství se příznaky schizofrenie projevují oslabením motivace a emočních reakcí. Následně je narušen smysl pro realitu a vnímání a myšlení se výrazně odchyluje od norem existujících v dané kultuře, což se obvykle projevuje bludy a sluchovými halucinacemi. Časté jsou také zrakové a somatické halucinace, dezorganizace myšlení a chování.
Psychóza spojená s poruchou smyslu pro realitu se obvykle projevuje u mužů ve věku 17–30 let a u žen ve věku 20–40 let. Průběh a výsledek psychotických poruch jsou velmi variabilní. U některých pacientů (asi 15–25 %) končí první psychotická epizoda úplnou remisí a v následujících 5 letech se psychotické poruchy neobjevují (při následném pozorování však podíl těchto pacientů klesá). U jiných pacientů (asi 5–10 %) přetrvávají výrazné psychotické poruchy bez remise po mnoho let. U většiny pacientů dochází po první psychotické epizodě k částečné remisi a následně se periodicky pozorují exacerbace psychotických symptomů.
Obecně platí, že zatímco závažnost psychotických poruch dosáhne plató 5–10 let po první epizodě, emocionálně-volní ochuzování pokračuje déle. [ 53 ] Progrese symptomů schizofrenie je často důsledkem nárůstu primárních poruch spojených se schizofrenií. Patří mezi ně autismus, ztráta pracovní schopnosti, poruchy učení a nízké sebevědomí a sebevědomí ostatních. V důsledku toho jsou pacienti ponecháni sami, nemohou si najít práci a jsou vystaveni stresu, což může vyvolat zhoršení symptomů a zvýšení jejich funkčního postižení. Kromě toho samotná diagnóza schizofrenie nadále vyvolává negativní reakci mimo jiné, což dále omezuje pacientovy schopnosti. Ačkoli s věkem existuje tendence k oslabení symptomů schizofrenie a často ke zlepšení funkčního stavu, nemůže to kompenzovat ztracené roky života pacienta a promarněné příležitosti.
Vztah mezi kriminální činností a schizofrenií
Wessely a kol. se ve své studii Camberwell Register snažili odpovědět na otázku: „Je schizofrenie spojena se zvýšeným rizikem a četností páchání trestné činnosti?“ Došli k závěru, že lidé se schizofrenií, ačkoli se obecně nepovažují za osoby se zvýšeným rizikem kriminálního chování, mají vyšší riziko odsouzení za násilné trestné činy než jiné duševní poruchy. U lidí s psychózou existovalo zvýšené riziko násilí, a tedy i odsouzení za násilí, ale tato souvislost byla méně zřejmá při absenci komorbidit zneužívání návykových látek. V přehledu psychiatrické morbidity u vězňů provedeném Úřadem pro národní statistiku byla prevalence funkční psychózy ve sledovaném roce 7 % u odsouzených mužů, 10 % u neodsouzených mužů ve vazbě a 14 % u věznic, ve srovnání se srovnatelným číslem 0,4 % v běžné populaci. Výsledky tohoto přehledu mohou vyžadovat přehodnocení výše uvedených výsledků, protože je velmi nepravděpodobné, že by rozdíly v míře duševních poruch mezi vězeňskou a běžnou populací této velikosti mohly být vysvětleny zaujatostí soudů vůči odsuzování duševně nemocných osob. Tyto výsledky samozřejmě v žádném případě nenaznačují kauzální vztah mezi kriminalitou a psychózou, pouze souvislost.
Souvislost schizofrenie s násilnou trestnou činností se obecně těší větší pozornosti než souvislost schizofrenie s jinými trestnými činy. [ 54 ], [ 55 ] Taylorův přehled výzkumu na toto téma dochází k závěru, že u lidí se schizofrenií a odsouzeními za násilné trestné činy dochází k násilným činům převážně po nástupu onemocnění. Studie schizofrenie s první epizodou ukazuje, že mezi pacienty s první epizodou se více než třetina dopustila násilného chování v měsíci před přijetím, včetně potenciálně život ohrožujícího chování a bizarního sexuálního chování. Mnoho z těchto pacientů mělo kontakt s policií před svým prvním přijetím, ale jen málo z nich bylo po přijetí obviněno. Taylor zkoumal možnost schizofrenie v po sobě jdoucím vzorku vězňů ve vazební věznici Brixton. Prevalence odsouzení za násilné trestné činy u osob se schizofrenií byla přibližně 12 % až 13 %. Přibližně 5 % až 8 % kontrolní skupiny bylo odsouzeno za násilné trestné činy. Podle zprávy Národního důvěrného vyšetřování vražd spáchaných osobami s duševní chorobou mělo 5 % osob odsouzených za vraždu příznaky psychózy. Na rozdíl od všeobecného přesvědčení o lidech s psychózou je obětí nejčastěji člen rodiny spíše než cizinec (obecnější zjištění týkající se násilného chování ve vzorku komunity ve studii Steadmana a kol.).
Některé specifické příznaky schizofrenie jsou spojeny s násilím. Virkkunen tak při studiu skupiny schizofrenních pacientů ve Finsku, kteří se dopustili těžkých násilných epizod, a skupiny žhářů zjistil, že 1/3 z nich spáchala trestné činy přímo v důsledku halucinací nebo bludů; zbývající 2/3 spáchaly trestné činy v důsledku problémů způsobených stresem v rodině. Příznaky ohrožení/ztráty kontroly nad situací jsou přímo spojeny s násilím. U symptomů, které ničí pocit osobní autonomie a schopnost ovlivnit situaci, mohou pacienti považovat své jednání zaměřené na potlačení hrozeb, které se jich týkají, za oprávněné („racionalita v rámci iracionality“).
Pacienti s bludnými psychotickými představami, kteří se dopouštějí násilných činů v důsledku svých myšlenek, se od nenásilných pacientů liší svou posedlostí důkazy na podporu svých myšlenek, přesvědčením, že takové důkazy byly nalezeny, a afektivními změnami, zejména depresí, hněvem nebo strachem, spojenými s jejich posedlostí bludnými představami. Ve studiích z Brixtonu od Taylora a kol. byly bludy pasivity, náboženské bludy a bludy vlivu významně více spojovány s násilnými činy.
Riziko spojené s aktivními příznaky schizofrenie, včetně symptomů hrozby/ztráty kontroly, je výrazně zvyšováno zneužíváním návykových látek. Roli druhého faktoru zdůrazňuje studie Steadmana a kol.: pokud byl tento faktor zohledněn, míra násilí u nedávno propuštěných psychiatrických pacientů nebyla vyšší než míra násilí v běžné populaci. Halucinace jako součást onemocnění jsou nejčastěji spojovány s násilím, pokud se jedná o halucinace vyžadující rozkaz, nebo pokud jsou falešně vnímané chutě a pachy interpretovány jako „důkaz“ bludů kontroly. Méně pochopená je role abnormálního vývoje osobnosti při páchání trestných činů jedinci se schizofrenií (ať už se jedná o komorbidní stav nebo důsledek onemocnění).
 [ 56 ], [ 57 ], [ 58 ], [ 59 ]
[ 56 ], [ 57 ], [ 58 ], [ 59 ]
Teorie symptomů schizofrenie
Původní koncept schizofrenie jakožto časně se rozvíjejícího neurodegenerativního onemocnění (demencia praecox) je v současnosti odmítnut. Moderní hypotézy považují schizofrenii za neurovývojové onemocnění spojené s poruchou vývoje nervového systému a progredující pouze v prvních letech života, nikoli však po celý život, což je více v souladu s klinickými pozorováními. [ 60 ], [ 61 ] Dysontogenetická teorie schizofrenie nám umožňuje pochopit roli zavedených etiologických faktorů. Rizikové faktory pro schizofrenii, jako je porod v zimě, pozitivní rodinná anamnéza, komplikované těhotenství a porod, mohou narušit vývoj mozku a časně vytvářet predispozici k onemocnění. Pozorování dětí s dědičnou predispozicí, například dětí narozených matkám trpícím schizofrenií, odhalila souvislost mezi přítomností motorických, kognitivních a afektivních poruch a následným rozvojem psychózy. Existuje debata o tom, zda je psychóza výsledkem postupu onemocnění v dětství a dospívání, nebo zda k ní dochází, když se predispozice, která vznikla v raných letech, ale zůstala stabilní, projeví během dospívání za podmínek zvýšeného psychického stresu. Tyto teorie se vzájemně nevylučují, jelikož obě naznačují časný výskyt mírných symptomů a následný rozvoj plnohodnotné psychózy. Je třeba poznamenat, že poté, co onemocnění dosáhne psychotické úrovně, ani neurozobrazovací metody, ani neuropsychologický výzkum, ani klinické pozorování, a konečně ani patomorfologická data nenaznačují další progresi onemocnění.
Většina pacientů se schizofrenií má po celý život negativní příznaky a narůstající sociální maladaptace může být důsledkem vztahu mezi pacientem a společností. [ 62 ] To lze vysvětlit na velmi základní úrovni, například zvážením problému zaměstnání. Po psychotické epizodě je pro pacienta obtížné vrátit se k jeho předchozímu životu a předchozímu povolání. I při absenci jakýchkoli příznaků ho zaměstnavatelé, spolupracovníci, přátelé a příbuzní nepovažují za schopného člověka. Míra nezaměstnanosti mezi pacienty se schizofrenií dosahuje 80 %, ačkoli si značná část z nich zachovává schopnost pracovat. Význam tohoto faktoru je dobře prokázán ve studiích sociocentrických kultur v rozvojových zemích, kde si pacienti se schizofrenií mohou udržet své sociální a profesní postavení ve výrazně méně stresujícím prostředí. V těchto zemích má onemocnění benignější průběh. Podrobnou diskusi o etiologii a neurobiologických základech schizofrenie poskytují Carpenter a B.uchanan, Waddington.
Dlouhodobě je známo, že pacienti se schizofrenií jsou velmi heterogenní, pokud jde o povahu nástupu onemocnění, hlavní symptomy, průběh, účinnost léčby a výsledek. V roce 1974 byla navržena alternativní hypotéza (Strauss a kol., 1974), založená na datech z průřezových a dlouhodobých klinických pozorování, která naznačují relativní nezávislost mezi pozitivními psychotickými symptomy, negativními symptomy a narušením mezilidských vztahů. Podstata hypotézy spočívá v tom, že tyto skupiny symptomů mají nezávislý psychopatologický základ a nepředstavují projevy jediného patofyziologického procesu. [ 63 ] Během sledovaného období byla zaznamenána vysoká korelace mezi závažností psychopatologických symptomů vztahujících se k jedné skupině a naopak nebyla pozorována žádná korelace mezi závažností symptomů vztahujících se k různým skupinám. Tato data byla potvrzena v řadě studií, ale s jedním doplňkem. Ukázalo se, že halucinace a bludy spolu úzce souvisejí, ale nekorelují s jinými pozitivními symptomy (například dezorganizace myšlení a chování). V současné době se obecně uznává, že mezi klíčové projevy schizofrenie patří zkreslení smyslu pro realitu, dezorganizace myšlení a chování, negativní symptomy a kognitivní poruchy. Mezi negativní symptomy schizofrenie patří oslabení emočních reakcí a jejich vnějších projevů, chudoba řeči a snížená sociální motivace. Kraepelin tyto projevy dříve popsal jako „vysychání zdroje vůle“. Rozdíly mezi skupinami symptomů jsou při předepisování farmakoterapie nesmírně důležité. Mezi další klinické projevy, které jsou z terapeutického hlediska důležité, patří deprese, úzkost, agrese a nepřátelství, sebevražedné chování.
Po mnoho let byl účinek léků u schizofrenie hodnocen především podle jejich vlivu na psychotické symptomy nebo související parametry, jako je délka hospitalizace nebo remise. S uznáním relativní nezávislosti různých skupin symptomů se stalo standardem komplexní hodnocení vlivu terapie na každou z těchto skupin. Ukázalo se, že standardní antipsychotická terapie prakticky nemá žádný vliv na kognitivní poruchy a negativní symptomy schizofrenie. [ 64 ] Tyto dvě skupiny symptomů mohou mít zároveň rozhodující vliv na závažnost stavu pacienta a kvalitu jeho života. Uvědomění si omezení tradiční farmakoterapie se stalo impulsem pro vývoj nových látek pro léčbu těchto projevů schizofrenie.
Schizofrenie je chronické onemocnění, které může probíhat v několika exacerbacích, ačkoli délka a charakteristika exacerbací se mohou lišit. Pacienti se schizofrenií mají tendenci rozvíjet psychotické příznaky 12 až 24 měsíců před vyhledáním léčby. Premorbidní období může zahrnovat normální nebo zhoršenou sociální kompetenci, mírnou kognitivní dezorganizaci nebo percepční zkreslení, sníženou schopnost prožívat potěšení (anhedonie) a další generalizované potíže se zvládáním. Tyto příznaky schizofrenie mohou být nenápadné a rozpoznatelné pouze zpětně, nebo mohou být výraznější s poruchou sociálního, akademického a pracovního fungování. Subklinické příznaky mohou být přítomny v prodromálním období, včetně stažení se do sebe nebo izolace, podrážděnosti, podezřívavosti, neobvyklých myšlenek, percepčních zkreslení a dezorganizace. Nástup onemocnění (bludy a halucinace) může být náhlý (během dnů nebo týdnů) nebo pomalý a postupný (během let). Průběh schizofrenie může být epizodický (se zjevnými exacerbacemi a remisemi) nebo kontinuální; existuje tendence ke zhoršování funkčního deficitu. V pozdní fázi onemocnění mohou být vzorce onemocnění stabilní, stupeň postižení se může stabilizovat a dokonce i snižovat.
Obecně lze symptomy schizofrenie jako takové rozdělit na pozitivní, negativní, kognitivní a dezorganizační symptomy. Pozitivní symptomy jsou charakterizovány nadbytkem nebo narušením normálních funkcí; negativní symptomy jsou charakterizovány snížením nebo ztrátou normálních funkcí. Dezorganizační symptomy zahrnují poruchy myšlení a nevhodné chování. Kognitivní symptomy jsou poruchy zpracování informací a obtíže s řešením problémů. Klinický obraz může zahrnovat symptomy z jedné nebo všech těchto kategorií.
Pozitivní symptomy schizofrenie lze rozdělit na bludy a halucinace, neboli poruchy myšlení a nevhodné chování. Bludy jsou falešné přesvědčení. Při bludech pronásledování se pacient domnívá, že je obtěžován, sledován nebo podváděn. Při bludech odkazování se pacient domnívá, že pasáže z knih, novin, textů písní nebo jiných vnějších podnětů jsou pro něj relevantní. Při bludech vkládání nebo odebírání myšlenek se pacient domnívá, že ostatní lidé mu mohou číst myšlenky, že jeho myšlenky přenášejí jiní nebo že myšlenky a impulsy jsou do něj vštěpovány vnějšími silami. Halucinace mohou být sluchové, zrakové, čichové, chuťové nebo hmatové, ale sluchové halucinace jsou zdaleka nejčastější. Pacient může slyšet hlasy, které komentují jeho chování, mluví spolu nebo pronášejí kritické a urážlivé poznámky. Bludy a halucinace mohou být pro pacienta extrémně stresující. [ 65 ]
Poruchy myšlení zahrnují neuspořádané myšlení s nesouvislou, bezúčelnou řečí a neustálým přeskakováním z jednoho tématu na druhé. Poruchy řeči se mohou pohybovat od mírné dezorganizace až po nesouvislost a bezvýznamnost. Nevhodné chování může zahrnovat dětskou hloupost, neklid a nevhodný vzhled a chování. Katatonie je extrémní forma poruch chování, která může zahrnovat udržování strnulého držení těla a přetrvávající odpor k pohybu nebo bezúčelnou spontánní motorickou aktivitu.
Negativní (deficitní) projevy onemocnění se projevují formou a zahrnují zploštělý afekt, chudobu řeči, anhedonii a asociální schopnost. U zploštělého afektu se obličej pacienta jeví hypomimetický, se špatným očním kontaktem a nedostatečnou expresivitou. Chudoba řeči se projevuje snížením řečové produkce, jednoslabičnými odpověďmi na otázky, což vytváří dojem vnitřní prázdnoty. Anhedonie může odrážet nedostatečný zájem o aktivitu a zvýšení bezcílné aktivity. Asociální schopnost se projevuje nedostatečným zájmem o vztahy s lidmi. Negativní příznaky často vedou ke špatné motivaci a snížení účelnosti chování.
Mezi kognitivní deficity patří problémy s pozorností, zpracováním jazyka, pracovní pamětí, abstraktním myšlením, řešením problémů a porozuměním sociálním interakcím. Myšlení pacienta se může stát rigidním a schopnost řešit problémy, rozumět názorům ostatních lidí a učit se ze zkušeností je snížena. Příznaky schizofrenie obvykle zhoršují schopnost fungovat a významně narušují práci, sociální vztahy a péči o sebe. Časté jsou nezaměstnanost, izolace, narušené vztahy a snížená kvalita života. Závažnost kognitivního postižení do značné míry určuje stupeň celkového postižení.
Sebevraždy
Výzkum naznačuje, že nejméně 5–13 % pacientů se schizofrenií umírá sebevraždou. [ 66 ] Sebevražda je hlavní příčinou předčasného úmrtí u lidí se schizofrenií, což může částečně vysvětlovat, proč je u lidí se schizofrenií průměrná délka života zkrácena v průměru o 10 let. Pacienti s paranoidní schizofrenií, pozdním nástupem a adekvátním fungováním před onemocněním, kteří mají nejlepší prognózu uzdravení, mají také větší pravděpodobnost, že spáchají sebevraždu. Protože si tito pacienti zachovávají schopnost prožívat smutek a úzkost, mohou s větší pravděpodobností jednat v zoufalství na základě realistického chápání důsledků své nemoci.
Násilí
Schizofrenie je relativně malým rizikovým faktorem násilného chování. Hrozby násilím a drobné agresivní výbuchy jsou mnohem častější než skutečně nebezpečné chování. Mezi pacienty, kteří s větší pravděpodobností páchají násilné činy, patří ti, kteří zneužívají drogy a alkohol, mají perzekuční bludy nebo halucinace a ti, kteří nepodstupují předepsanou léčbu. Velmi vzácně těžce depresivní paranoidní pacienti, kteří se cítí izolovaní, zaútočí nebo zabijí ty, které vnímají jako jediný zdroj svých problémů (např. autoritu, celebritu, manžela/manželku). Většina pacientů se schizofrenií nikdy nebude násilná. Na každou osobu se schizofrenií, která spáchá vraždu, připadá 100 sebevražedných případů. [ 67 ] Pacienti se schizofrenií se mohou dostavit na pohotovost s hrozbami násilí nebo s cílem získat jídlo, přístřeší a potřebnou péči.
Etapy
Typy progrese onemocnění:
- Neustále progresivní, tj. chronická schizofrenie;
- Paroxysmální schizofrenie, která má zase podtypy
- Srstovitý (paroxysmální - progresivní);
- Opakující se (periodické).
Fáze schizofrenie:
- Počáteční. Obvykle začíná astenií, apatií a projevuje se hlubokou depresí, psychózou, deliriem, hypománií.
- Projev. Příznaky se zesilují, klinický obraz se zastaví a stává se fixním.
- Poslední, poslední fáze. Příznaky jsou obvykle deficitní, klinický obraz se zastaví.
Stupeň rychlosti (progresivity) vývoje onemocnění:
- Maligní schizofrenie (rychle progredující);
- Paranoidní schizofrenie (středně progresivní);
- Pomalu se rozvíjející forma (nízkoprogresivní).
Formuláře
Bylo popsáno pět forem schizofrenie: paranoidní, dezorganizovaná, katatonická, reziduální a nediferencovaná. Paranoidní schizofrenie je charakterizována bludy a sluchovými halucinacemi s intaktními kognitivními funkcemi a afektem. Dezorganizovaná schizofrenie je charakterizována dezorganizací řeči a chování a zploštělým nebo nevhodným afektem. U katatonické schizofrenie převládají fyzické příznaky, včetně nehybnosti nebo nadměrné motorické aktivity a zaujímání bizarních poloh. U nediferencované schizofrenie jsou příznaky smíšené. U reziduální schizofrenie existuje jasný anamnestický důkaz schizofrenie s výraznějšími příznaky, po kterém následuje dlouhé období středně silných negativních symptomů.
Někteří odborníci naopak klasifikují schizofrenii na deficitní a nedeficitní podtypy na základě přítomnosti a závažnosti negativních symptomů, jako je zploštělý afekt, nedostatečná motivace a snížená cílenost. U pacientů s deficitním podtypem dominují negativní symptomy, aniž by se bral v úvahu další faktory (tj. deprese, úzkost, nedostatečná stimulace z prostředí, vedlejší účinky léků). Pacienti s nedeficitním podtypem mohou mít bludy, halucinace a poruchy myšlení, ale prakticky nemají žádné negativní symptomy.
Diagnostika schizofrenie
Neexistují žádné specifické testy pro diagnostiku schizofrenie. Diagnóza je založena na komplexním posouzení anamnézy, symptomů a projevů pacienta. [ 76 ] Informace z dalších zdrojů, jako je rodina, přátelé, učitelé a spolupracovníci, jsou často užitečné. Podle Diagnostického a statistického manuálu duševních poruch, čtvrté vydání (DSM-IV), diagnóza vyžaduje dva nebo více charakteristických symptomů (bludy, halucinace, dezorganizovaná řeč, dezorganizované chování, negativní symptomy) přítomných po významnou část času během měsíce, prodromální příznaky onemocnění nebo mikrosymptomy se sociálními, profesními a sebeobslužnými poruchami musí být patrné po dobu 6 měsíců, včetně 1 měsíce zjevných symptomů.
Psychózu způsobenou jinými zdravotními stavy nebo zneužíváním návykových látek je nutné vyloučit na základě anamnézy pacienta a jeho vyšetření, včetně laboratorních testů a neurozobrazování. Přestože se u některých pacientů se schizofrenií vyskytují strukturální abnormality mozku, nejsou dostatečně specifické, aby mohly být diagnostické.
Mezi další duševní poruchy s podobnými příznaky patří některé poruchy související se schizofrenií: přechodná psychotická porucha, schizofreniformní porucha, schizoafektivní porucha a porucha s bludmi. Kromě toho mohou poruchy nálady u některých lidí způsobit psychózu. Některé poruchy osobnosti (zejména schizoidní) se projevují podobnými příznaky jako schizofrenie, i když jsou obvykle mírnější a nepsychotické.
Když se psychóza rozvine, prvním krokem je pokus o stanovení její příčiny. Pokud je příčina známa, pak může být léčba a prevence specifičtější. Skutečnost, že přesná diagnóza je klíčem k účinné terapii, lze vidět na příkladu bludných symptomů, které mohou být projevem nejen schizofrenie, ale také temporální epilepsie, závislosti na amfetaminech a manické fáze afektivní poruchy. Každý z těchto případů vyžaduje speciální léčbu.
Diferenciální diagnostika
Algoritmus pro diferenciální diagnostiku schizofrenie lze nalézt ve 4. revizi Diagnostického a statistického manuálu duševních poruch Americké psychiatrické asociace (DSM-IV). Podle tohoto algoritmu by u pacienta s psychózou měla být nejprve vyloučena somatická onemocnění a zneužívání návykových látek. Poté by mělo být zjištěno, zda jsou příznaky způsobeny afektivní poruchou. Pokud ne, pak se v závislosti na klinickém obrazu stanoví diagnóza schizofrenie nebo schizotypální poruchy. Ačkoli léčba psychotických poruch různého původu má svá specifika, ve všech případech se zpravidla používají neuroleptika.
 [ 81 ], [ 82 ], [ 83 ], [ 84 ], [ 85 ], [ 86 ], [ 87 ], [ 88 ], [ 89 ], [ 90 ]
[ 81 ], [ 82 ], [ 83 ], [ 84 ], [ 85 ], [ 86 ], [ 87 ], [ 88 ], [ 89 ], [ 90 ]
Kdo kontaktovat?
Léčba schizofrenie
Schizofrenie je rozhodně stav, který vyžaduje doporučení k psychiatrické léčbě. A zde vůbec není nutné, aby existovala přímá souvislost mezi psychotickými zážitky a spáchaným trestným činem. Zcela stačí, že je subjekt nemocný. Obecně, jak potvrzuje praxe, pokud trestný čin není spojen s pozitivními psychotickými příznaky, pak je spojen se snížením osobnosti pacienta v důsledku onemocnění. Zároveň se samozřejmě lze setkat s lidmi, jejichž trestný čin je součástí jejich životního kriminálního vzoru a kteří - shodou okolností - onemocněli schizofrenií, ale obecně by měla být lidem, kteří v současné době psychiatrickou léčbu potřebují, taková léčba nabídnuta. To se nestává vždy, zejména při absenci uspokojivých lůžkových služeb. Pokud subjekt na jedné straně spáchá trestný čin v úplné remisi a je to součástí jeho kriminální „kariéry“, pak je za své činy zodpovědný. Schizofrenie může být tak závažná, že subjekt může být uznán za nezpůsobilého k účasti v soudním řízení. Toto onemocnění je základem pro sníženou odpovědnost v případech vraždy a může být základem pro aplikaci MacNaughtenových pravidel.
Doba od nástupu psychotických symptomů do zahájení léčby koreluje s rychlostí počáteční terapeutické odpovědi, kvalitou terapeutické odpovědi a závažností negativních symptomů. Včasná léčba obvykle vede k rychlejší a úplnější odpovědi. Pokud se během první epizody neléčí, u 70–80 % pacientů se do 12 měsíců rozvine další epizoda. Dlouhodobé užívání antipsychotik může snížit míru relapsů přibližně o 30 % během 1 roku.
Hlavními cíli léčby je snížit závažnost psychotických symptomů, zabránit exacerbacím symptomů a souvisejícím poruchám fungování a pomoci pacientovi fungovat na co nejvyšší možné úrovni. Hlavními složkami léčby jsou antipsychotika, komunitní rehabilitace a psychoterapie. Vzhledem k tomu, že schizofrenie je dlouhodobé a opakující se onemocnění, je důležitým cílem terapie naučit pacienty dovednostem svépomoci.
Na základě afinity ke specifickým neurotransmiterovým receptorům a aktivity se léky dělí na typická antipsychotika (neuroleptika) a antipsychotika druhé generace (SGA). SGA mohou mít určité výhody, které spočívají v mírně vyšší účinnosti (ačkoli u některých SGA jsou tyto výhody kontroverzní) a snížené pravděpodobnosti hyperkinetických poruch a dalších vedlejších účinků.
Léčba schizofrenie tradičními antipsychotiky
Mechanismus účinku těchto léků je primárně spojen s blokádou dopaminových D2 receptorů (blokátory dopaminu-2). Tradiční antipsychotika lze rozdělit na vysoce účinná, středně účinná a nízko účinná. Vysoce účinná antipsychotika mají vyšší afinitu k dopaminovým receptorům a nižší afinitu k adrenergním a muskarinovým receptorům. Nízko účinná antipsychotika, která se používají zřídka, mají nižší afinitu k dopaminovým receptorům a relativně vyšší afinitu k adrenergním, muskarinovým a histaminovým receptorům. Různé léky jsou dostupné ve formě tablet, tekutin, krátkodobě a dlouhodobě působících intramuskulárních injekcí. Výběr léku je založen především na profilu vedlejších účinků, požadované cestě podání a předchozí reakci pacienta na lék.[ 91 ]
Tradiční antipsychotika
Třída |
Příprava (hranice) |
Denní dávka |
Průměrná dávka |
Komentáře |
Alifatické fenothiaziny |
Chlorpromazin |
30–800 |
400 mg perorálně před spaním |
Prototyp léků s nízkou účinností. Také v rektálních čípcích. |
Piperidin |
Thioridazin |
150–800 |
400 mg perorálně před spaním |
Jediný lék s absolutní maximální dávkou (800 mg/den) – ve vysokých dávkách způsobuje pigmentovou retinopatii a má výrazný anticholinergní účinek. V návodu k použití jsou uvedena další upozornění z důvodu prodloužení QTk intervalu. |
Dibenzoxazepiny |
Loxapin |
20–250 |
60 mg perorálně před spaním |
Má afinitu k dopaminovým D- a serotoninovým 5HT-receptorům |
Dihydroindolony |
Molindon |
15-225 |
60 mg perorálně před spaním |
Může způsobit úbytek hmotnosti |
Thioxanteny |
Thiothixen |
8–60 |
10 mg perorálně před spaním |
Vysoký výskyt akatizie |
Butyrofenony |
Haloperidol |
1–15 |
4 mg perorálně před spaním |
K dispozici je prototyp vysoce účinných léků; haloperidol dekanoát (i/m depot). Akatizie je častá. |
Difenylbutylpyridiny |
Pimozid |
1–10 |
3 mg perorálně před spaním |
Schváleno pouze pro Tourettův syndrom |
Piperazin |
Trifluoperazin Fluphenazin Perfenazin 2 ' 3 |
2–40 0,5–40 12–64 |
10 mg perorálně před spaním 7,5 mg perorálně před spaním 16 mg perorálně před spaním |
Existují také fluphenazin dekanoát a fluphenazin enantát, což jsou depotní formy (neexistují žádné dávkové ekvivalenty) |
QTk - interval 0,7" korigovaný na tepovou frekvenci.
1 Současná doporučení pro zahájení léčby typickými antipsychotiky jsou začít s nejnižší dávkou a titrovat ji až do požadované dávky; doporučuje se dávka před spaním. Neexistují žádné důkazy o tom, že rychlé zvyšování dávky je účinnější. Pro akutní léčbu jsou k dispozici intramuskulární lékové formy.
Konvenční antipsychotika mají některé závažné vedlejší účinky, včetně sedace, zmatenosti, dystonie nebo svalové ztuhlosti, tremoru, zvýšených hladin prolaktinu a přibývání na váze (k léčbě těchto vedlejších účinků). Akatizie (motorický neklid) je obzvláště problematická a může vést ke špatné spolupráci. Tyto léky mohou také způsobit tardivní dyskinezi, poruchu mimovolních pohybů, která se nejčastěji vyznačuje vráskavostí rtů a jazyka a/nebo pocitem „kroucení“ v pažích nebo nohou. Výskyt tardivní dyskineze je u pacientů užívajících konvenční antipsychotika přibližně 5 % ročně. V přibližně 2 % případů je tardivní dyskineze závažně znetvořující. U některých pacientů tardivní dyskineze přetrvává neomezeně dlouho, a to i po ukončení léčby.
Dvě tradiční antipsychotika a jedno antipsychotikum jsou k dispozici jako dlouhodobě působící depotní přípravky. Tyto přípravky se používají k zamezení lékových inkompatibilit. Mohou také pomoci pacientům, kteří kvůli neorganizovanosti, lhostejnosti nebo averzi k nemoci nemohou užívat své léky perorálně denně.
Depotní antipsychotika
Příprava 1 |
Dávkování |
Čas do vrcholu 2 |
Fluphenazin dekanoát |
12,5–50 mg každé 2–4 týdny |
1 den |
Fluphenazin enanthát |
12,5–50 mg každé 1–2 týdny |
2 dny |
Haloperidol dekanoát |
25–150 mg každých 28 dní (možná každé 3–5 týdny) |
7 dní |
Risperidonové mikrosféry S |
25–50 mg každé 2 týdny |
35 dní |
1 Podáváno intramuskulárně technikou Z-track.
2 Doba do dosažení maximální hladiny po jednorázové dávce.
Vzhledem k tomu, že mezi první injekcí a dosažením adekvátních hladin v krvi uplyne 3 týdny, měl by pacient pokračovat v perorální antipsychotické léčbě ještě 3 týdny po první injekci. Před zahájením léčby perorálním risperidonem se doporučuje posoudit snášenlivost.
Klozapin je jediný SGA, u kterého byla prokázána účinnost u přibližně 50 % pacientů rezistentních na tradiční antipsychotika. Klozapin snižuje negativní symptomy, nezpůsobuje prakticky žádné motorické vedlejší účinky, má minimální riziko vzniku tardivní dyskineze, ale způsobuje další nežádoucí účinky, jako je sedace, hypotenze, tachykardie, přibývání na váze, diabetes mellitus 2. typu a zvýšené slinění. Klozapin může také způsobovat záchvaty; tento účinek je závislý na dávce. Nejzávažnějším vedlejším účinkem je agranulocytóza, která se může vyvinout u přibližně 1 % pacientů. Proto je nutné časté sledování počtu bílých krvinek a klozapin se obvykle používá jako rezervní lék u pacientů, kteří nereagují adekvátně na jiné léky. [ 92 ], [ 93 ]
Novější SGA mají mnoho výhod klozapinu bez rizika agranulocytózy a jsou obecně upřednostňovány před tradičními antipsychotiky pro léčbu akutních epizod a prevenci exacerbací. Novější SGA jsou si velmi podobné v účinnosti, ale mají odlišné vedlejší účinky, takže volba léku je založena na individuální citlivosti a dalších charakteristikách léku. Například olanzapin, který má relativně vysoké riziko u pacientů užívajících dlouhodobou udržovací léčbu, by měl být hodnocen alespoň každých 6 měsíců. Lze použít hodnotící nástroje, jako je Škála abnormálních mimovolních pohybů. Neuroleptický maligní syndrom je vzácný, ale potenciálně fatální nežádoucí účinek charakterizovaný svalovou rigiditou, horečkou, autonomní nestabilitou a zvýšenou kreatininfosfokinázou.
Přibližně 30 % pacientů se schizofrenií nereaguje na tradiční antipsychotika. V těchto případech může být účinný klozapin, antipsychotikum druhé generace.
Léčba schizofrenie antipsychotiky druhé generace
Antipsychotika druhé generace působí blokováním dopaminových i serotoninových receptorů (antagonisté serotonin-dopaminových receptorů). SGA obecně snižují pozitivní symptomy; mohou snižovat negativní symptomy ve větší míře než tradiční antipsychotika (ačkoli tyto rozdíly jsou kontroverzní); mohou způsobovat menší kognitivní poruchy; je u nich méně pravděpodobné, že způsobí extrapyramidové (motorické) vedlejší účinky; mají nižší riziko vzniku tardivní dyskineze; některá SGA nezpůsobují nebo způsobují pouze mírné zvýšení hladiny prolaktinu.
Škála patologických mimovolních pohybů
- Sledujte pacientovu chůzi cestou do ordinace.
- Požádejte pacienta, aby si sundal žvýkačku nebo zubní protézu, pokud mu způsobují potíže.
- Zjistěte, zda si pacient uvědomuje některé pohyby.
- Nechte pacienta sedět na pevné židli bez područek s rukama na klíně, nohama mírně od sebe a chodidly položenými celou plochou na podlaze. Nyní a během vyšetření pozorujte celé tělo pacienta, abyste posoudili jeho pohyb.
- Poučte pacienta, aby se posadil s rukama volně svěšenýma přes kolena.
- Požádejte pacienta, aby dvakrát otevřel ústa. Sledujte pohyby jazyka.
- Požádejte pacienta, aby dvakrát vyplazl jazyk.
- Požádejte pacienta, aby palcem poklepával na ostatní prsty ruky po dobu 15 sekund na každé ruce. Pozorujte obličej a nohy.
- Požádejte pacienta, aby se postavil s nataženýma rukama dopředu.
Ohodnoťte každou položku na stupnici od 0 do 4 podle stupně zvýšení závažnosti. 0 - žádné; 1 - minimální, může být extrémní hranicí normy; 2 - mírné; 3 - střední; 4 - těžké. Pokud jsou pohyby pozorovány až po aktivaci, měly by být ohodnoceny o 1 bod méně než ty, které se objevují spontánně.
Pohyby obličeje a úst |
Výrazy obličeje Rty a periorální oblast Čelisti Jazyk |
Pohyby končetin |
Ruce Nohy |
Pohyby trupu |
Krk, ramena, boky |
Obecný závěr |
Závažnost patologických pohybů Selhání v důsledku patologických pohybů Pacientovo vnímání abnormálních pohybů (0 – neuvědomuje si to; 4 – silná úzkost) |
Adaptováno z: ECDEU Assessment Manual for Psychopharmacology od W. Guye. Copyright 1976 Ministerstvo zdravotnictví, školství a sociálních věcí USA.
Hlavními nežádoucími účinky inhibitorů ACE jsou přírůstek hmotnosti, hyperlipidemie a zvýšené riziko diabetu 2. typu. Proto by před zahájením léčby inhibitory ACE měli být všichni pacienti vyšetřeni na rizikové faktory, včetně osobní/rodinné anamnézy diabetu, hmotnosti, obvodu pasu, krevního tlaku, hladiny glukózy v krvi nalačno a lipidového profilu. Pacienti a rodiny by měli být poučeni o příznacích a symptomech diabetu (polyurie, polydipsie, úbytek hmotnosti), včetně diabetické ketoacidózy (nevolnost, zvracení, dehydratace, zrychlené dýchání, rozmazané vidění). Kromě toho by všichni pacienti, kteří zahajují léčbu inhibitory ACE, měli být poučeni o výživě a fyzické aktivitě. Všichni pacienti léčení antipsychotiky vyžadují pravidelné sledování tělesné hmotnosti, indexu tělesné hmotnosti (BMI), hladiny glukózy nalačno a měli by být odesláni ke speciálnímu vyšetření, pokud se u nich rozvine hyperlipidemie nebo diabetes mellitus 2. typu. Neuroleptický maligní syndrom je spojován prakticky se všemi antipsychotiky, včetně nově uvedených neuroleptik.[ 94 ]
Antipsychotika druhé generace 1
DĚVČE |
Příprava |
Dávkové limity |
Průměrná dávka pro dospělé |
Komentáře |
Dibenzodiazepiny |
Klozapin |
150-450 mg perorálně 2krát denně |
400 mg perorálně před spaním |
První ASA, která prokázala účinnost u pacientů rezistentních na léčbu. Vyžaduje časté sledování počtu bílých krvinek kvůli riziku agranulocytózy; zvyšuje riziko záchvatů a přibývání na váze. |
Benzoxazoly |
Risperidon |
4-10 mg perorálně před spaním |
4 mg perorálně před spaním |
Může způsobit extrapyramidové příznaky při dávkách >6 mg; zvýšení hladin prolaktinu závislé na dávce; jediný ASAID s dlouhodobě působící injekční formou |
Thienobenzodiazepiny |
Olanzapin |
10-20 mg perorálně před |
15 mg perorálně před spaním |
Mezi nejčastější nežádoucí účinky patří ospalost, přibývání na váze a závratě. |
Dibenzothiazepiny |
Kvetiapin |
150-375 mg perorálně 2krát denně |
200 mg perorálně 2krát denně |
Nízká účinnost umožňuje široké dávkování; žádný anticholinergní účinek. Titrace dávky je nutná kvůli blokádě α-receptorů; podávání je nutné dvakrát denně. |
Benzisothiazolylpiperaziny |
Ziprasidon |
40-80 mg perorálně 2krát denně |
80 mg perorálně 2krát denně |
Inhibuje zpětné vychytávání serotoninu a norepinefrinu, může mít antidepresivní vlastnosti. Nejkratší poločas rozpadu nových léků; vyžaduje podávání dvakrát denně s jídlem. Pro akutní stavy je k dispozici intramuskulární forma. Nízký sklon k nárůstu tělesné hmotnosti. |
Dihydrokarostyril |
Aripiprazol |
10–30 mg perorálně před |
15 mg perorálně před spaním |
Parciální agonista dopaminového receptoru-2, nízký sklon k přibírání na váze |
APVP jsou antipsychotika druhé generace.
1 U této třídy antipsychotik se doporučuje sledování přírůstku hmotnosti a rozvoje diabetu 2. typu.
Všechna antipsychotika druhé generace jsou spojena se zvýšenou úmrtností u starších pacientů s demencí.
Léčba schizofrenie atypickými neuroleptiky začala téměř současně se zahájením předepisování typických neuroleptik pacientům se schizofrenií.
Rehabilitační a sociální podpůrné služby
Programy psychosociálního tréninku a profesní rehabilitace pomáhají mnoha pacientům pracovat, nakupovat a starat se o sebe, spravovat domácnost, vycházet s ostatními a spolupracovat s odborníky na duševní zdraví. Udržení zaměstnání může být obzvláště cenné, pokud je pacient umístěn do konkurenčního pracovního prostředí a je mu poskytnut mentor na pracovišti, který mu usnadňuje adaptaci na práci. Postupem času mentor na pracovišti slouží pouze jako záloha pro rozhodování nebo komunikaci se zaměstnavateli.
Komunitní podpůrné služby umožňují mnoha lidem se schizofrenií žít v komunitě. Ačkoli většina pacientů může žít samostatně, někteří vyžadují dohlížené ubytování, kde je přítomen personál, který zajišťuje dodržování léčby. Programy poskytují odstupňované úrovně dohledu v různých prostředích, od 24hodinové podpory až po pravidelné domácí návštěvy. Tyto programy pomáhají zajistit autonomii pacienta a zároveň poskytování vhodné lékařské péče snižuje pravděpodobnost relapsů a nutnost hospitalizace. Komunitní léčebné programy fungují v domově pacienta nebo v jiném prostředí a mají vysoký poměr personálu k pacientům; léčebné týmy přímo poskytují většinu nebo veškerou potřebnou léčbu.
Během těžkých exacerbací může být nutná hospitalizace nebo krizová intervence v nemocnici, stejně jako nedobrovolná hospitalizace, pokud pacient představuje nebezpečí pro sebe nebo ostatní. Navzdory lepší rehabilitaci a sociálním službám vyžaduje malý počet pacientů, zejména těch s těžkými kognitivními deficity a těch, kteří rezistentní na léčbu, dlouhodobou hospitalizaci nebo jinou podpůrnou péči.
Psychoterapie
Současné modely psychoterapie schizofrenie, do značné míry zmírněné neuspokojivými minulými snahami, jsou ve svých cílech skromnější a pragmatičtější a jsou vnímány jako součást komplexní léčby, jejímž jádrem jsou farmakologické intervence. [ 95 ] Cílem psychoterapie je rozvíjet integrovaný vztah mezi pacientem, rodinou a lékařem, aby se pacient naučil rozumět své nemoci a zvládat ji, užívat předepsané léky a efektivněji se vyrovnávat se stresem. Ačkoli běžným přístupem je kombinace individuální psychoterapie s medikací, existuje pro to jen málo praktických pokynů. Nejúčinnější psychoterapie je taková, která začíná řešením základních sociálních potřeb pacienta, poskytuje podporu a vzdělávání o povaze nemoci, podporuje adaptivní fungování a je založena na empatii a správném dynamickém porozumění schizofrenii. Mnoho pacientů potřebuje empatickou psychologickou podporu, aby se přizpůsobili skutečnosti, že nemoc je často celoživotní poruchou, která může významně omezit fungování.
U pacientů žijících se svými rodinami mohou psychoedukační rodinné intervence snížit míru relapsů. Podpůrné a advokační skupiny, jako je Národní aliance pro duševně nemocné, jsou rodinám často nápomocné.
Více informací o léčbě
Předpověď
Během prvních 5 let po nástupu onemocnění může být narušeno fungování, mohou se snižovat sociální a profesní dovednosti a může se postupně zvyšovat zanedbávání péče o sebe. Negativní příznaky se mohou zhoršovat a kognitivní funkce se mohou snižovat. Poté poruchy dosáhnou plató. Existují určité důkazy o tom, že závažnost onemocnění se může s věkem snižovat, zejména u žen. U pacientů se závažnými negativními příznaky a kognitivní dysfunkcí se mohou vyvinout hyperkinetické poruchy, a to i v případě, že se antipsychotika nepoužívají.
Prognóza se liší v závislosti na formě schizofrenie. Pacienti s paranoidní schizofrenií mají menší postižení a lépe reagují na léčbu. Pacienti s deficitním podtypem jsou obvykle více postižení, mají horší prognózu a jsou rezistentnější na terapii.
Schizofrenie může být spojena s jinými duševními poruchami. [ 96 ] Pokud je spojena s obsedantně-kompulzivními příznaky, je prognóza obzvláště špatná; pokud je spojena s příznaky hraniční poruchy osobnosti, je prognóza lepší. Asi 80 % lidí se schizofrenií zažije v určitém okamžiku svého života jednu nebo více epizod těžké deprese.
Během prvního roku po diagnóze je prognóza úzce spojena s přísným dodržováním předepsané psychotropní medikace. Celkově 1/3 pacientů dosáhne významného a trvalého zlepšení; 1/3 vykazuje určité zlepšení, ale má periodické exacerbace a reziduální poruchu; 1/3 má závažné a přetrvávající příznaky. Pouze 15 % všech pacientů se plně vrátí k úrovni fungování před onemocněním. Mezi faktory spojené s dobrou prognózou patří dobré fungování před onemocněním (např. dobrý studijní prospěch, úspěšná práce), pozdní a/nebo náhlý nástup onemocnění, rodinná anamnéza poruch nálady jiných než schizofrenie, minimální kognitivní porucha, mírné negativní příznaky a paranoidní nebo nedeficientní forma. Mezi faktory spojené se špatnou prognózou patří časný věk nástupu onemocnění, špatné fungování před onemocněním, rodinná anamnéza schizofrenie a dezorganizovaný nebo deficitní podtyp s více negativními příznaky. Muži mají horší výsledky než ženy; ženy lépe reagují na antipsychotickou terapii.
Zneužívání alkoholu a drog představuje významný problém u přibližně 50 % lidí se schizofrenií. Neoficiální důkazy naznačují, že marihuana a další halucinogeny mohou být u lidí se schizofrenií extrémně destruktivní a měly by být nedoporučovány. Současné zneužívání návykových látek je silným prediktorem špatného výsledku a může vést k nedodržování léčby, relapsům, častým hospitalizacím, snížené funkční funkčnosti a ztrátě sociální podpory, včetně bezdomovectví.

