Lékařský expert článku
Nové publikace
Osteochondropatie
Naposledy posuzováno: 04.07.2025

Veškerý obsah iLive je lékařsky zkontrolován nebo zkontrolován, aby byla zajištěna co největší věcná přesnost.
Máme přísné pokyny pro získávání zdrojů a pouze odkaz na seriózní mediální stránky, akademické výzkumné instituce a, kdykoli je to možné, i klinicky ověřené studie. Všimněte si, že čísla v závorkách ([1], [2] atd.) Jsou odkazy na tyto studie, na které lze kliknout.
Pokud máte pocit, že některý z našich obsahů je nepřesný, neaktuální nebo jinak sporný, vyberte jej a stiskněte klávesu Ctrl + Enter.
Skupina onemocnění s dlouhým cyklickým průběhem, narušením výživy kostní tkáně a její následnou aseptickou nekrózou je osteochondropatie.
Tato patologie má dystrofickou povahu a je úzce spojena s genetickými faktory. Podle mezinárodní klasifikace nemocí ICD 10 je zařazena do skupiny XIII Nemoci pohybového aparátu a pojivové tkáně (M00-M99):
M80-M94 Osteopatie a chondropatie:
- M80-M85 Poruchy hustoty a struktury kostí.
- M86-M90 Jiné osteopatie.
- M91-M94 Chondropatie.
Podle radiologických projevů a sekundárních klinických příznaků je onemocnění spojeno s resorpcí a nahrazováním zničených kostních oblastí. Aseptická osteochondronekróza je charakterizována cyklickou změnou následujících procesů:
- Nezánětlivá (aseptická) kostní nekróza.
- Patologická zlomenina v postižené oblasti.
- Resorpce a odmítnutí nekrotických částí kosti.
- Oprava škod.
Pokud je do patologického procesu zapojena kloubní chrupavka, existuje vysoké riziko poškození její funkce. Onemocnění se vyznačuje dlouhým, chronickým průběhem. Při včasné a adekvátní léčbě má příznivý výsledek.
Epidemiologie
Podle lékařských statistik je mnoho onemocnění pohybového aparátu spojeno s porušením struktury a hustoty kostí a nejčastěji se vyskytuje u starších lidí. U osteochondropatie je však vše naopak, projevuje se v období aktivního růstu těla. Diagnostikuje se hlavně u pacientů ve věku 10-18 let atletické postavy. Zároveň většinu pacientů tvoří mladí muži.
Hlavní oblastí poškození jsou kosti a klouby, které jsou vystaveny zvýšené svalové zátěži a mikrotraumatům: kolena, kyčelní klouby, chodidla. U dospělých pacientů s degenerativními lézemi kloubů je diagnostikována osteoartróza, která má klinický obraz podobný aseptické nekróze.
Příčiny osteochondropatie
Dosud nebyla stanovena přesná příčina vzniku degenerativně-nekrotických lézí určitých částí kostí. Studie naznačují, že osteochondropatie je spojena s následujícími faktory:
- Dědičná predispozice.
- Hormonální nerovnováha.
- Endokrinní onemocnění.
- Metabolické poruchy.
- Častá zranění a mikrotraumata.
- Infekční choroby.
- Nevyvážená strava.
- Porušení interakce mezi kostní tkání a cévami.
- Porušení nervového trofismu a regulace průtoku krve.
- Končetiny a páteř jsou po dlouhou dobu v nepřirozené poloze.
- Atrofie stehenních svalů.
- Dlouhodobé užívání určitých skupin léků.
Během diagnostického procesu se berou v úvahu všechny výše uvedené důvody a léčba je zaměřena na jejich prevenci v budoucnu.
 [ 5 ]
[ 5 ]
Rizikové faktory
Existuje řada faktorů, které významně zvyšují riziko poruch výživy kostí:
- Dětství a dospívání.
- Rozvinutá svalová hmota.
- Nadváha.
- Mužské pohlaví.
- Genetický faktor.
- Endokrinní patologie.
- Podvýživa.
- Poruchy metabolismu vitamínů a vápníku.
- Nadměrná fyzická námaha, zranění.
- Systémové onemocnění pojivové tkáně.
- Užívání kortikosteroidů.
- Neutrofické poruchy.
- Změny související s věkem.
- Vrozené anomálie ve vývoji orgánů a systémů.
- Nesprávně vybrané boty.
Čím více kombinací výše uvedených faktorů, tím vyšší je riziko vzniku osteochondropatie.
 [ 6 ]
[ 6 ]
Patogeneze
Mechanismus vzniku poškození kostí a kloubů není zcela objasněn. Patogeneze osteochondropatie je spojena s nadměrnou fyzickou aktivitou a úrazy. Existuje také řada dalších predisponujících faktorů, které mohou být spojeny s rozvojem onemocnění:
- Metabolický syndrom (porucha metabolismu esenciálních látek).
- Hormonální nerovnováha v důsledku endokrinních patologií.
- Onemocnění hypofýzy, štítné žlázy, vaječníků, nadledvin.
- Různá infekční onemocnění.
- Nedostatek hořčíku, vápníku a dalších prospěšných látek v těle.
- Porucha krevního zásobení kostní tkáně.
- Obezita v jakékoli fázi.
- Profesionální sportovní aktivity a častá mikrotraumata.
Degenerativně-dystrofický proces v kostech úzce souvisí s dědičnými faktory. Pokud jeden z rodičů trpí poškozením kostí a kloubů, pak pod vlivem výše uvedených faktorů může dítě tento problém zdědit.
Symptomy osteochondropatie
Existuje několik typů osteochondropatie, z nichž každý má své vlastní příznaky.
Podívejme se na příznaky nejčastějších patologií:
- Poškození kyčelního kloubu:
- Pacienti ve věku 4-9 let.
- Omezený pohyb v kloubu.
- Svalová atrofie v dolní části nohy a stehna.
- Léze hlavice stehenní kosti.
- Silná bolest v poraněné oblasti.
- Bolest v koleni.
- Zkrácení postižené končetiny o 1-2 cm.
- Hlíznatá holenní kost:
- Pacienti ve věku 12-15 let, muži.
- Otok v postižené oblasti.
- Zvýšená bolest při intenzivních pohybech.
- Dysfunkce kloubu.
- Metatarzální kost:
- Dětský věk pacientů.
- Systematická bolest v postižené oblasti.
- Otok a zarudnutí kůže na zadní straně chodidla.
- Omezení motorických funkcí.
- Zkrácení 2. a 3. prstu postižené končetiny.
- Léze obratlů a páteře:
- Kyfóza střední hrudní a dolní hrudní páteře.
- Nepohodlí v zádech.
- Intervertebrální neuralgie.
- Rychlá únava zad.
- Deformace postiženého segmentu.
Lokalizace syndromu bolesti závisí výhradně na postižené oblasti a závažnost bolesti závisí na závažnosti patologického procesu. Ve všech případech se nepohodlí zvyšuje s fyzickou námahou, což způsobuje řadu dalších symptomů.
Existuje řada příznaků, které naznačují rozvoj aseptické nekrózy. Mezi první příznaky onemocnění patří:
- Fyzická aktivita způsobuje zhoršení bolesti v postižené oblasti.
- Otok postižených tkání.
- Klouby křupají během pohybu.
- Omezená motorická funkce a kulhání.
- Změny struktury a svalová atrofie.
Je nepřijatelné ignorovat výše uvedené příznaky. Bez včasné lékařské péče začnou rychle postupovat a způsobovat akutní bolest a komplikace.
Etapy
Degenerativní nekrotické onemocnění určitých částí kostí má několik stádií, z nichž každé má určité příznaky:
- Nekróza kostní tkáně – v postižené oblasti se objevuje mírná bolest se zhoršenou funkcí končetiny. Regionální lymfatické uzliny jsou normální, palpace nic neodhalí. Rentgenové změny nejsou patrné. Trvá několik měsíců až šest měsíců.
- Kompresní zlomenina – kost se prohýbá a poškozené oblasti se do sebe vklínují. Na rentgenovém snímku je patrné homogenní ztmavnutí postižené oblasti a absence strukturálního vzoru. Toto stádium trvá 2 až 6 měsíců nebo i déle.
- Fragmentace je resorpce odumřelých kostních oblastí. Postižené oblasti jsou nahrazeny granulační tkání a osteoklasty. Rentgenové snímky ukazují pokles výšky kosti a také fragmentaci postižených oblastí se střídavými tmavými a světlými zónami. Trvání je od šesti měsíců do 2–4 let.
- Rekonvalescence – postupné obnovení tvaru a struktury kosti. Trvá několik měsíců až několik let.
Délka všech fází je 2-4 roky. Pokud se onemocnění ponechá bez lékařské pomoci, proces zotavení bude pokračovat se zbytkovou deformací, která vede k rozvoji deformující artrózy.
Formuláře
Aseptická nekróza se může vyskytnout v houbovitých částech jakékoli kosti. Patologický stav je rozdělen do několika typů, z nichž každý má své vlastní charakteristiky průběhu a léčby.
- Trubkovité kosti (epifýza):
- Hlavice stehenní kosti - Legg-Calve-Perthesova choroba.
- Hlava I.-III. metatarzální kosti, sternální konec klíční kosti, prsty – Kellerova choroba II.
- Krátké trubkovité kosti:
- Navikulární kost nohy - Köhlerova choroba I.
- Lunátní kost v ruce - Kienbockova choroba.
- Scaphoideum karpální kost - Preiserova choroba.
- Tělesná páteř - Calveho choroba.
- Apofýzy:
- Tuberkulóza tibiální kosti - Osgood-Schlatterova choroba.
- Tuberosita patní kosti - Haglund-Schinzova choroba.
- Apofyzeální kruhy obratlů - Scheuermannova-Mauova choroba.
- Kloubní plochy - Koenigova choroba.
Aseptická osteochondronekróza se také dělí na ty, které se léčí léky, a ty, které vyžadují chirurgický zákrok. Mezi ty druhé patří:
- Koenigova choroba (femorální kondyly).
- Diazova choroba (talus).
- Legg-Calve-Perthesova choroba (hlavice stehenní kosti).
- Larsenova choroba (dolní pól pately).
- Leuvenova choroba (kloubní povrch pately).
Typ patologického stavu určuje způsob léčby a prognózu uzdravení.
Degenerativně-dystrofický proces v kostech má několik fází. Každá fáze má své vlastní varianty a charakteristické rysy.
Podívejme se blíže na klasifikaci osteochondropatie:
- Dystrofické a nekrotické poruchy v tubulárních kostech (epifýze). Tato kategorie zahrnuje:
- Hlava metatarzální kosti.
- Klíční kost (část kosti v hrudní páteři).
- Falangy prstů horních končetin.
- Léze krátkých tubulárních kostí:
- Navikulární kost nohy.
- Lunátní kost ruky.
- Člunková kost zápěstí.
- Tělo obratle.
- Patologický proces v apofýzách:
- Tuberosita holenní kosti.
- Tuberkulóza paty.
- Apofyzeální kruhy páteře.
- Poškození povrchu klínovitých a povrchových kloubů:
- Loketní kloub.
- Kotník.
- Kolenní kloub.
Ve většině případů se u dětí a dospívajících vyskytuje degenerativní nekrotické onemocnění, které postihuje kosti a klouby. Všechny formy onemocnění se vyznačují benigním chronickým průběhem s příznivým výsledkem.
Leuvenova osteochondropatie
Léze kloubního povrchu pately je degenerativně-nekrotické onemocnění v Leuvenu. Je založeno na aseptické nekróze pately a poškození chrupavky. Patologie se vyskytuje u pacientů ve věku 12-14 let a je jednostranná. Vyvíjí se v důsledku chronického mikrotraumatu v oblasti pately, dislokací a narušení biomechaniky čtyřhlavého svalu.
Příznaky se projevují přerušovanou středně silnou bolestí v kolenním kloubu. Jejich výskyt není vždy spojen s fyzickou aktivitou. Zároveň je pohyb v kloubu bezbolestný a plně zachován.
Diagnostika spočívá ve sběru anamnézy, souboru laboratorních a instrumentálních metod. Mezi nejinformativnější patří CT, MRI a rentgen. Pro stanovení konečné diagnózy se provádí artroskopie. Léčba je konzervativní. Lékař předepisuje kúru léků, fyzioterapii a cvičební terapii. Při včasné léčbě má onemocnění příznivou prognózu.
Komplikace a důsledky
Mezi možnými komplikacemi a důsledky osteochondropatie se pacienti nejčastěji setkávají s následujícími problémy:
- Dysfunkce kloubů.
- Modifikace kostní struktury.
- Omezení v kloubu poraněné končetiny.
- Dystrofické procesy v kloubech.
- Pomalé ničení kostní tkáně.
Abyste předešli komplikacím, měli byste včas vyhledat lékařskou pomoc a plně dodržovat lékařské předpisy.
Diagnostika osteochondropatie
Pokud existuje podezření na degenerativně-nekrotické onemocnění určitých částí kostí, provádí se soubor laboratorních a instrumentálních metod a také diferenciální přístup.
Diagnostika osteochondropatie začíná anamnézou a vyšetřením klinického obrazu. Poté jsou předepsány krevní testy a revmatické testy. Zvláštní pozornost je věnována rentgenovému vyšetření.
V počáteční fázi onemocnění není rentgenový snímek příliš informativní, proto se provádí MRI a CT k odhalení sebemenších změn ve struktuře kostí. Během léčby jsou také indikována diagnostická vyšetření k určení její účinnosti.
Testy
Laboratorní diagnostika u aseptické nekrózy je nezbytná ke stanovení hladiny minerálů v krvi, markerů tvorby kostí a resorpce kostí v biologických tekutinách. Obecné krevní a močové testy nejsou informativní u degenerativních procesů v kostech, ale provádějí se k posouzení celkového stavu organismu a identifikaci zánětlivých procesů.
- Analýza pro stanovení minerálů v krvi.
- Vápník je hlavní složkou kostí a podílí se na stavbě kostry. Jeho norma v žilní krvi je 2,15-2,65 mmol/l. Pokud jsou hodnoty pod normou, je nedostatek minerálů kompenzován vyplavováním z kostí. To vede k postupnému ničení kostí a neprojevuje se to na viditelném zdraví těla.
- Fosfor a hořčík interagují s vápníkem, čímž zlepšují jeho pronikání do kostní tkáně. Při zvýšené hodnotě fosforu se vápník z těla vyplavuje. Normální poměr vápníku a fosforu je 2:1. Norma fosforu v krvi je od 0,81 do 1,45 mmol/l, norma hořčíku je od 0,73 do 1,2 mmol/l. Pokud je porucha v růstové zóně houbovitých kostí, jejich hodnoty se mohou snížit nebo zůstat v normálním rozmezí.
- Biochemické ukazatele destrukce kostní tkáně
Kolagen, protein, který dodává kostní tkáni pevnost a pružnost, je hlavním materiálem mezikostní hmoty, která se nachází mezi kostními ploténkami. Při poškození kostí se tento protein, stejně jako kolagen, ničí a rozkládá se na několik markerů. Tyto látky se dostávají do krve a vylučují se v nezměněné formě močí.
Mezi hlavní markery aseptické nekrózy patří: deoxypyridonolin (DPID), pyridinolin a Cross-Laps. Ten se skládá z 8 aminokyselin, které tvoří kolagen a podílejí se na tvorbě proteinů.
Během diagnostiky se také analyzují ukazatele zvýšení tvorby kostí. Nejinformativnější je osteokalcin. Tato látka je produkována osteoblasty během tvorby kostní tkáně a částečně proniká do systémového krevního oběhu. Při poškození kostí se její hladina zvyšuje.
 [ 19 ]
[ 19 ]
Instrumentální diagnostika
Povinnou součástí diagnostiky v případě podezření na osteochondropatii je soubor instrumentálních vyšetření. Hardwarové metody mají řadu indikací k provedení:
- Nedávná zranění.
- Akutní, chronická bolest vyzařující do jiných částí těla.
- Sledování účinnosti léčby.
- Příprava na operaci.
- Posouzení stavu kostí a cév.
- Rentgenové vyšetření – poskytuje obecnou představu o stavu postižené kosti. Neodhaluje poruchy krevního oběhu. Pro přesnější analýzu se snímky zpravidla pořizují v několika projekcích.
- Počítačová tomografie je vrstvené vyšetření kostí a měkkých tkání. Pomocí kontrastní látky určuje strukturu postižené kosti a stav cév.
- Magnetická rezonance – odhaluje patologické změny v raných stádiích. K vizualizaci postižené oblasti se používají elektromagnetické vlny.
- Scintigrafie – detekuje abnormální procesy v kosti v raných stádiích, ještě než se projeví na rentgenovém snímku. Nejčastěji se používá jako doplňková metoda k MRI nebo CT. V pediatrické praxi se používá jen zřídka.
- Artroskopie – umožňuje co nejpřesněji posoudit stav kolenního kloubu a vyvinout další léčebné taktiky. Kombinuje diagnostické a terapeutické funkce. Nejčastěji se používá k diagnostice Koenigovy choroby, tj. poškození femorálních kondylů.
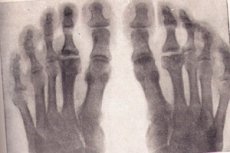
Osteochondropatie na rentgenovém snímku
Radiografie je zlatým standardem vyšetření při podezření na degenerativně-nekrotické onemocnění kostí. Podívejme se na hlavní příznaky osteochondropatie jakékoli lokalizace na rentgenovém snímku:
- Nekróza houbovité kosti a kostní dřeně. Kloubní chrupavka nekróze nepodléhá.
- Patologická zlomenina – nekrotická kostní tkáň není funkční, trabekuly houbovité hmoty nemohou odolat zatížení, které je na ně vyvíjeno. Rentgenový snímek ukazuje známky deformace kosti, jejího zkrácení, zhutnění. Toto stádium trvá přibližně šest měsíců.
- Stádium resorpce nekrotických mas lýzou. Na rentgenovém snímku nekrotické masy obklopené osteoklasty. Epifýza má nerovnoměrnou strukturu, známky krvácení s následnou kalcifikací, možné cystické změny.
- Ve fázi reparace, tj. obnovy kostní struktury, rentgenový snímek ukazuje oblasti osvícení v nově vytvořené kostní tkáni způsobené cystickými změnami.
Pro určení stadia onemocnění se výsledky rentgenového vyšetření porovnávají s klinickými příznaky onemocnění.
Diferenciální diagnostika
Při stanovení konečné diagnózy se osteochondropatie odlišuje od jiných onemocnění s podobnými příznaky. Komplex symptomů onemocnění se porovnává s následujícími patologií:
- Deformující artróza.
- Tuberkulóza kostí.
- Artritida.
- Ateroskleróza.
- Degenerativně-proliferativní změny kostí.
- Nové výrůstky.
- Infekční a zánětlivá onemocnění.
- Kompresní syndromy a uskřinutí periferních nervů.
Při provádění diferenciální diagnostiky se analyzuje soubor laboratorních a instrumentálních vyšetření a také se určuje stadium aseptické nekrózy.
Léčba osteochondropatie
Na základě výsledků diagnostiky ortoped sestaví léčebný plán pro aseptickou nekrózu. Nejprve je pacientům předepsána léčebná kúra, která zahrnuje následující léky:
- Léky proti bolesti.
- Nesteroidní protizánětlivé léky.
- Pro zlepšení krevního oběhu.
- Vitamínové komplexy.
Prevence
Prevence poruch v růstové zóně houbovitých kostí spočívá v souboru metod zaměřených na celkové posílení organismu, zvýšení ochranných vlastností imunitního systému a dodání užitečných mikro a makroprvků.
Prevence osteochondropatie spočívá v následujících doporučeních:
- Vyvážená fyzická aktivita pro vytvoření a posílení svalového korzetu.
- Omezte zvýšenou fyzickou aktivitu.
- Vyhýbání se zranění.
- Racionální výživa.
- Užívání vitamínových a minerálních komplexů.
- Včasná léčba virových, infekčních a jiných onemocnění těla.
- Nošení správně padnoucí obuvi s ortopedickými vložkami.
- Pravidelné kontroly u lékaře.
Mezi preventivní opatření patří také pravidelná masáž končetin a dalších částí těla. Při první bolesti v kostech a kloubech byste měli vyhledat lékařskou pomoc, aby se diagnostikovaly příčiny bolestivého stavu a odstranily.
Předpověď
Při včasné diagnóze a léčbě má osteochondropatie příznivou prognózu. Těžké formy aseptické nekrózy je obtížné korigovat, takže mohou mít nepříznivý výsledek. Prognóza se výrazně zhoršuje s rozvojem komplikací onemocnění.
Osteochondropatie a armáda
Degenerativní nekrotické onemocnění určitých částí kostí není osvobozením od vojenské služby. Abyste se vyhnuli vojenské službě, je nutné podstoupit vojenské lékařské vyšetření, které potvrdí přítomnost funkčních poruch bránících službě.
Seznam patologií, které mohou být zákazem vojenské služby, zahrnuje onemocnění kosterního systému a jejich komplikace:
- Vrozené zakřivení páteře fixního typu.
- Těžká deformace hrudní stěny s těžkým respiračním selháním.
- Získané zakřivení páteře s rotací obratlů.
- Neschopnost udržet vzpřímenou polohu v důsledku deformací kostry.
- Nestabilita segmentů páteře.
- Svalová slabost končetin, svalová paréza s dekompenzací.
- Poruchy motorických funkcí.
V případě výše uvedených onemocnění je branec poslán k sérii vyšetření, která potvrdí patologické změny: CT, MRI, rentgen, radioizotopové skenování. Na základě výsledků studií a závěru lékařské poradní komise je branec z důvodu osteochondropatie nebo jejích komplikací osvobozen od vojenské služby.

