Biopsie lymfatických uzlin
Naposledy posuzováno: 07.06.2024

Veškerý obsah iLive je lékařsky zkontrolován nebo zkontrolován, aby byla zajištěna co největší věcná přesnost.
Máme přísné pokyny pro získávání zdrojů a pouze odkaz na seriózní mediální stránky, akademické výzkumné instituce a, kdykoli je to možné, i klinicky ověřené studie. Všimněte si, že čísla v závorkách ([1], [2] atd.) Jsou odkazy na tyto studie, na které lze kliknout.
Pokud máte pocit, že některý z našich obsahů je nepřesný, neaktuální nebo jinak sporný, vyberte jej a stiskněte klávesu Ctrl + Enter.
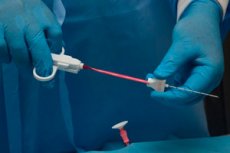
Abychom pochopili příčiny zvětšených lymfatických uzlin, je nutné provést řadu diagnostických testů. Nejvíce informativní a nejrozšířenější metoda diagnózy je v současné době považována za biopsii lymfatických uzlin. Toto je postup, ve kterém je pro další studium vyřazen kus biomateriálu.
V lidském těle hrají lymfatické uzliny roli druhu filtračních stanic, které přitahují a neutralizují patogeny. Když se patogeny dostanou do uzlu, dochází k jeho zvýšení, což je také charakteristické pro zánětlivé reakce nebo maligní procesy. Přesně pochopit, co patologie dochází v lymfatickém spojení, a provést takový postup jako biopsie. [1]
Jaký je rozdíl mezi biopsií LP a biopsií lymfatických uzlin?
Histologická analýza je předepsána pro diagnózu mnoha patologií, protože úspěšně pomáhá určit typ procesu onemocnění, identifikovat jeho fázi, rozlišovat nádor atd. Často je to tato studie, která umožňuje přesně stanovit diagnózu a předepsat správnou léčbu.
Lymfatické uzliny představují hlavní vazby imunitního systému těla. Jsou to „sklady“ specifické tkáně, které zajišťují zrání T a B-lymfocytů, tvoří plazmatické buňky, které produkují protilátky, a čistí lymfou. Bakterie a cizí částice s tokem lymfy jsou filtrovány v lymfatických uzlinách. V jejich přebytku je aktivován obranný mechanismus těla, produkují se imunoglobuliny a vytvoří se buněčná paměť. Všechny tyto reakce jsou nedílnou součástí imunity, eliminace infekčních a maligních látek.
Taková obrana v normě vždy funguje a samotná osoba nemusí mít podezření, že v jeho těle jsou takové reakce. Pouze s masivním útokem nebo poklesem imunity se mohou uzly zvýšit a může se objevit bolest. U většiny pacientů se však po několika dnech všechno vrací k normálu.
Pokud je najednou zvětšeno několik skupin lymfatických uzlin, v takové situaci je zapotřebí diagnózy, včetně biopsie nebo vpichu lymfatické uzliny, ostře zhoršit pohodu pacienta. Tyto koncepty se často považují za synonyma, ale není to tak.
Termín „vpichová“ se obvykle používá při odkazu na vpink, která zahrnuje sběr sekrece tekutin s buňkami pro další cytologické vyšetření. Biopsie se označuje, když je pro následnou histologickou analýzu odstraněna velká část biomateriálu.
Pěstování je minimálně invazivní postup s jemnou jehlou, která je prakticky bezbolestná. Biopsie lymfatických uzlin vyžaduje traumatičtější zásah, často používající skalpel. Existuje však také koncept „biopsie propíchnutí“, ve kterém je uzel propíchnut silnějším zařízením podobným jehly, které umožňuje vzorkování potřebného množství tkáně.
Indikace postupu
Při diagnostice lymfoproliferativních a maligních patologií je důležité nejen morfologicky potvrdit diagnózu, ale také ji podrobně popisovat cytologií a histologií. Takové informace lze získat propíchnutím a biopsií lymfatické uzliny.
PUNCTURE se používá jako indikativní diagnostická manipulace. Pro stanovení lymfoproliferativní patologie není nutná propíchnutí: je vyžadována biopsie (buď excizní nebo propíchnutí) s dalším cytologickým a histologickým vyšetřením vzorku biopsie.
Indikace pro vpichu mohou zahrnovat:
- Zvětšený jednotlivou lymfatickou uzlinu, bez vytvořených konglomerátů a bez známek lymfoproliferativní patologie;
- Ultrazvukové příznaky hmoty tekutiny;
- Potřeba odebrat biomateriál pro pomocné vyšetření po provedení biopsie.
Biopsie lymfatických uzlin je chirurgický zákrok prováděný pomocí lokální nebo celkové anestézie. V důsledku postupu se pro další vyšetření získá částice lymfatické uzliny nebo celého uzlu. Mikroskopická analýza je klíčem k přesné a správné diagnóze.
Základní indikace pro biopsii jsou:
- Vysoká rizika tumorigeneze podle klinických informací;
- Lymfadenopatie nejasného původu (všechny diagnostické metody nepomohly při provádění diagnózy);
- Nedostatek účinnosti provedené terapie.
Je nemožné přesně říci, jakou velikost je biopsie lymfatických uzlin povinná. Většina specialistů se však domnívá, že lymfatická uzel, který je větší než 30 mm a který není spojen s infekčním procesem, vyžaduje biopsii.
Někdy nestačí jedna biopsie: pacient je naplánován na opakované postupy. To je možné, pokud bylo v předchozí biopsii nalezeno více histologických změn:
- Nekróza lymfatických uzlin;
- Sinusová histiocytóza;
- Skleróza;
- Parakortikální reakce s přítomností velkého počtu makrofágů a plazmatických buněk.
Příprava
Přípravná fáze před biopsií lymfatických uzlin může zahrnovat konzultace s praktickým lékařem, chirurgem, endokrinologem, anesteziologem, onkologem a hematologem. Je povinné provádět obecný a biochemický krevní test, studii systému koagulačního systému krve.
Ultrazvukové vyšetření je předepsáno za účelem objasnění umístění patologického zaostření.
Lékař má předem diskusi s pacientem:
- Objasňuje stav alergie;
- Získává informace o lécích, které užíváte;
- U žen objasňuje fázi menstruačního cyklu a vylučuje možnost těhotenství.
Pokud pacient užívá ředidla krve, je ukončena 7-10 dní před biopsií.
Pokud bude postup proveden pomocí celkové anestézie, je příprava důkladnější:
- Příjem potravin a vody je zakázán v den intervence;
- Večeře noc předtím by měla být co nejlehčí, s převážně rostlinnou, snadno stravitelnou stravou;
- 2-3 dny před zásahem by neměly brát alkohol, je nežádoucí kouřit;
- Ráno předtím, než se chystáte na biopsii, měl by se pacient osprchovat bez použití pleťových pleťových pleťových pleťových pleťových pleťových pleťových pleťových pleťových pleťových pleťových pleť.
Technika biopsie lymfatických uzlin
Biopsie mělkých lymfatických uzlin jsou obvykle krátké - pro mnoho pacientů je postup dokončen asi za 20 minut. Obvykle se používá lokální anestezie, ačkoli vpich je obecně považován za bezbolestné. Pokud je použita ultrazvuková kontrola, pak lékař pomocí ultrazvukového senzoru určuje umístění bolestivé struktury, dává speciální značku, která se odráží na monitoru. Kůže v zóně vpichu je ošetřena antiseptikem a poté anestetikem nebo provede injekci anestetického léčiva. Pacient leží na gauči vodorovně, nebo je v poloze sezení. Pokud je biopsie prováděna v oblasti krku, je upevněna zvláštním způsobem a pacient je vysvětlen o potřebě dočasně neprovádět polykání. Během biopsie musí pacient zůstat zcela imobilní.
Po přijetí požadovaného množství biologického materiálu je oblast vpichu ošetřena antiseptikem. Lze doporučit aplikovat studenou suchou kompresu na půl hodiny.
Není nutné dlouhodobý pobyt na klinice nebo aby byl pacient hospitalizován: může jít domů sám, pokud tam není žádný jiný důvod, proč ho tam udržet. Je důležité vyhnout se fyzické aktivitě poprvé po zákroku.
Pokud je nutné vzít biopsii z hlubokého uzlu, může být vyžadována celková anestezie. V takové situaci pacient po diagnóze nechodí domů, ale zůstává na klinice - od několika hodin do 1-2 dnů.
Otevřená biopsie vyžaduje speciální sadu nástrojů: kromě skalpelu se jedná o svorky, koagulační zařízení a materiály pro švy. Takový zásah trvá až 60 minut. Lékař si vybere nezbytnou lymfatickou uzlinu pro biopsii, opravuje ji prsty a poté provede řez kůže 4-6 cm. Rozšíří podkožní tukovou vrstvu, odtrhává svalová vlákna, síť nervů a cév. Pokud je nutné odstranit jeden nebo více uzlů v průběhu biopsie, chirurg předběžně liguje cévy, aby vyloučil krvácení, tok lymfatických toků a také šíření nádorových buněk (pokud se jedná o maligní proces). Po odstranění lymfatických uzlin je lékař pošle ke zkoumání, opět provede revizi rány, zaškrtne řezy. V některých případech je ponecháno drenážní zařízení, které je odstraněno po 24-48 hodinách. Šéfy jsou odstraněny během týdne.
Jak se provádí biopsie lymfatických uzlin?
Užívání biopsie v jednom nebo druhém lymfatickém uzlu může mít své vlastní zvláštnosti, které závisí na lokalizaci, hloubce struktury, jakož i na přítomnosti vitálních orgánů a velkých cév poblíž poškozeného spojení.
- Biopsie krku lymfatických uzlin může být objednána pro otolaryngologické, zubní problémy - nejčastější příčiny lymfadenopatie. Pokud je lymfadenopatie nejasného původu, je ultrazvuk uspořádán jako první a teprve v případě potřeby je biopsie. Lymfatické uzliny jsou zvětšeny v maligních nádorech, protože rakovinné buňky pronikají do lymfatických cév, které vypouštějí jednotlivou oblast. Následně se tyto buňky usazují ve filtračních uzlech jako metastázy a začnou se vyvíjet. Při onkologii často dochází k lézi lymfatických uzlin „v řetězci“, který je dokonale určen palpací. Biopsie krku lze provádět jako vpichu jehly s odstraněním materiálu a chirurgický přístup s úplným odstraněním spojení pro histologickou analýzu.
- Biopsie sentinelových lymfatických uzlin pro melanom se provádí podobně jako biopsie pro rakovinu prsu. Pokud existují informace o metastázách do vzdálených orgánů a lymfatických uzlin, biopsie je považována za zbytečnou. Při absenci metastáz je biopsie sentinelového uzlu oprávněná. Obvykle se provádí po odstranění samotného melanomu. Je možné vizualizovat lymfatickou uzlinu pomocí různých radiologických metod.
- Biopsie axilární lymfatické uzliny se provádí s pacientem sedícím v poloze sezení, zvednutím paže nahoru a mírně ji stáhne dozadu. Nejčastěji se takový postup provádí, když je ovlivněna prsa: lymfatický protéká nádobami k uzlům umístěným v axile na stejné straně. Tyto lymfatické uzliny tvoří druh řetězce axilárních uzlů. Jeho léze hraje důležitou roli při plánování léčebného režimu pro patologii prsu. Studie je také vhodná u melanomu nebo spinocelulární rakoviny horní končetiny, u lymfogranulomatózy.
- Biopsie inguinálních lymfatických uzlin se provádí z polohy pacienta ležícím na gauči, s nohou (vpravo nebo vlevo, v závislosti na straně léze) odvrácená stranou. Taková studie je nejčastěji předepisována, když jsou podezření na nádorové procesy (varlata, vnější genitál, děložní, prostata, močový měchýř, konečník), nebo pokud příčina lymfadenopatie nelze určit jinými metodami (například u lymfogranulomatózy nebo HIV infekce).
- Biopsie supraclavikulární lymfatické uzliny je vždy způsobena podezřením z poměrně závažných patologií: v mnoha případech se jedná o nádory - metastázy rakoviny nebo lymfomu umístěné v hrudi nebo břišní dutině. Supraclavikulární lymfatická uzel na pravé straně se může znát nádorovými procesy mediastinu, jícnu, plic. Do lymfatické uzliny na levé straně se blíží lymfy z intratorakálních orgánů a břišní dutiny. Zánětlivá onemocnění mohou také způsobit supraclavikulární lymfadenopatii, ale stává se to mnohem méně často.
- Biopsie mediastinálních lymfatických uzlin se provádí v oblasti projekce horní třetiny intratorakálního tracheálního sekce, od horního okraje subclavianské tepny nebo plicního vrcholu k bodu průsečíku horní hranice levé brachiální žíly a střední linie tracheální. Nejčastější indikace biopsie mediastinálních lymfatických uzlin jsou lymfoproliferativní novotvary, tuberkulóza, sarkoidóza.
- Biopsie lymfatických uzlin v plicích je běžný postup u rakoviny, tuberkulózy, sarkoidózy. Lymfadenopatie se často stává jediným příznakem patologie, protože mnoho plicních chorob je asymptomatických. V každém případě musí lékař před stanovením definitivní diagnózy provést biopsii a získat histologické informace.
- Biopsie břišních lymfatických uzlin je předepsána v případě podezření na nádorové procesy v gastrointestinálním traktu, ženské a samčí reprodukční orgány, močový systém. V hepatosplenomegalii jsou často zaznamenány zvětšené břišní lymfatické uzliny. Biopsie se provádí pro základní i diferenciální diagnózu. Velké množství lymfatických uzlin břišní dutiny je umístěno na zeď na zdi podél průběhu pobřišnice, podél cév, v mesentery a podél střeva, v omentu. Jejich zvětšení je možné, když jsou ovlivněny žaludek, játra, střeva, pankreas, děloha, přívěsky, prostata, močový měchýř.
- Biopsie submandibulárních lymfatických uzlin může být uspořádána v patologiích zubů, dásní, tváří, laryngeální oblasti a hltanu, pokud nelze příčinu lymfadenopatie detekovat, stejně jako v podezřelých metastáz rakovinného procesu nebo lymfomu.
- Biopsie pro rakovinu lymfatických uzlin se provádí v nepřítomnosti metastáz do vzdálených orgánů a lymfatických uzlin. Jinak je postup pro pacienta považován za zbytečný. Pokud neexistuje žádná vzdálená metastáza, je první lymfatická uzlina v řetězci, lymfatická uzel „sentinel“, nejprve ze všech.
- Biopsie retroperitoneální lymfatické uzliny je vhodná v maligních procesech mužských a ženských genitálií. Přibližně 30% pacientů již v první fázi rakoviny má mikroskopické metastázy v lymfatických uzlinách, které nelze detekovat CT nebo markery. Biopsie se obvykle odebírají ze strany, kde bylo umístěno primární místo nádoru. Postup se obvykle provádí jako součást retroperitoneální lymfadenektomie.
- Biopsie intrathorakálních lymfatických uzlin je povinné vyšetření, když je podezření na plic, jícno, brzlík, prsa, lymfom a lymfogranulomatóza. Metastázy z břicha, pánve, retroperitoneum (ledviny, nadledvinky) se mohou také rozšířit do mediastinálních uzlů v pokročilých stádiích.
- Biopsie paratracheální lymfatické uzliny se často provádí u pacientů s rakovinnými lézemi v plicích. Paratracheální lymfatické uzliny jsou umístěny mezi horními mediastinálními a tracheobronchiálními uzly. Při absenci primárního nádoru na stejné straně jsou definovány jako ipsilaterální a v nepřítomnosti primárního nádoru jako kontralaterální.
Lymfatická tekutina protéká odpovídajícími cévami. Pokud se do toho dostanou rakovinné buňky, skončí první v první lymfatické uzlině řetězce. Tento první uzel se nazývá Sentinel nebo signalizační uzel. Pokud se v sentinelové lymfatické uzlině nenacházejí žádné rakovinné buňky, měly by být následující uzly teoreticky zdravé.
Typy biopsií
Existuje několik typů biopsie lymfatických uzlin, v závislosti na technice biomateriální extrakce. Některé typy postupů jsou prováděny ve stádiích: Nejprve se provádí punkci jehly a poté se provádí otevřený zásah, pokud pro diagnostiku nebyla propíchnutí nedostatečná. Otevřená biopsie je povinná, pokud je výsledek cytologie nejistý, pochybný nebo přibližný.
- Otevřená biopsie lymfatických uzlin je pro tento typ diagnózy nejsložitější a invazivní možností. Během postupu se používá skalpel a celý uzel se odebírá ke zkoumání, nejen jeho část. Takový zásah je často jediný správný, když jsou podezření na maligní procesy.
- Biopsie perkutánní lymfatické uzliny je relativně jemný a bezbolestný postup, který pacientům nezpůsobuje žádné nepohodlí. V průběhu diagnostiky se používá mandrel, který hraje roli styletu. S pomocí mandrelu je nezbytné množství biomateriálu odříznuto a zachyceno. Biopsie propíchnutí zahrnuje použití lokální anestézie, nevyžaduje, aby byl pacient hospitalizován.
- Excizní biopsie lymfatických uzlin je termín, který se často používá na otevřenou biopsii pomocí celkové anestézie. Zahrnuje odstranění postiženého uzlu prostřednictvím řezu.
- Biopsie lymfatických uzlin trepanových lymfatických uzlin zahrnuje použití speciální velké jehly s zářezy, které vám umožňují odstranit kus tkáně požadované velikosti.
- Biopsie s jemnou jehlou lymfatickou uzlinou se nazývá aspirační biopsie: zahrnuje použití tenkého dutého jehly. Uzel je obvykle hmataný a propíchnut: pokud to není možné, používá se ultrazvuk. Biopsie jemné jehry je zpravidla předepisována, pokud je nutné prozkoumat submandibulární nebo supraclavikulární lymfatické uzliny, když jsou detekovány metastázy lymfoidních struktur.
Biopsie lymfatických uzlin pod kontrolou ultrazvuku
Nejpřijatelnější techniku biopsie lymfatických uzlin je v současné době odborníky považován za cílený postup propíchnutí nebo tzv. „Biopsie pod vizuálním ultrazvukem“.
Toto je proces extrakce biomateriálního vzorku, který se provádí pod ultrazvukovým dohledem: v důsledku toho je polohování a vložení jehly propíchnutí přesnější a bezpečnější. To je pro lékaře nesmírně důležité, protože často je podezřelá lymfatická uzlina umístěna v hluboké tkáni poblíž vitálních orgánů nebo je malá velikost, což postup mnohem ztíží.
Ultrazvukové monitorování pomáhá vložit nástroj jasně na správné místo, aniž by riziko poškození tkání a orgánů. V důsledku toho je riziko komplikací minimalizováno.
Lékař určuje, která metoda se používá k vizualizaci požadované oblasti. Další výhodou této techniky je nejen bezpečnost, ale také její nízké náklady: není zapotřebí žádné ultramoderní a drahé vybavení.
Obzvláště se doporučuje biopsie s ultrazvukem, pokud je nutné prozkoumat nejen postiženou strukturu, ale také zjistit zvláštnosti krevního oběhu v jeho blízkosti. Tento přístup zabrání traumatizaci cév, vylučuje únik krve do tkání.
Pro postup se používají speciální jehly s koncovými senzory. Toto jednoduché zařízení pomáhá jasně sledovat polohu jehly a její pokrok.
Období zotavení po takovém zásahu je pro pacienta rychlejší a pohodlnější. [2]
Kontraindikace k postupu
Předtím, než se doporučí pacienta na biopsii lymfatických uzlin, lékař předepisuje řadu studií a testů, které jsou nezbytné k vyloučení kontraindikací tohoto postupu. Základní předběžnou diagnózou je obecný krevní test a hodnocení kvality koagulace. Biopsie není prováděna, pokud existuje tendence k krvácení - například pacienti trpící hemofilií, protože cévy mohou být během zásahu traumatizovány.
Biopsie lymfatických uzlin je kontraindikována v případě hnisavých procesů v oblasti vpichu. Je nežádoucí provádět postup u těhotných nebo kojících žen, jakož i během menstruačního krvácení.
Obecně odborníci rozlišují takový seznam kontraindikací:
- Poruchy systému koagulace krve (vrozené poruchy, získané nebo dočasné - tj. Spojené s užíváním vhodných léků na ztenčení krve);
- Počet destiček pod 60 000 na μl;
- Hladina hemoglobinu je menší než 90 g/litr;
- INR větší než 1,5;
- Protrombinový čas, který je 5 sekund nad normální;
- Infekční a zánětlivé procesy v oblasti biopsie;
- Menstruační krvácení u žen v den postupu;
- Dekompenzované chronické patologie;
- Léčba nesteroidními protizánětlivými léky během posledního týdne.
Normální výkon
Mikroskopické vyšetření biopsie lymfatických uzlin pacienta je považováno za nejdůležitější v diagnostickém aspektu onkologických patologií, pomáhá posoudit kvalitu léčivé terapie.
Histologie lymfatických uzlin je menší chirurgický zákrok, během níž je pro další studium odebrána malá částice tkáně. S pomocí biopsie lymfatických uzlin mohou specialisté studovat zvláštnosti její struktury, detekovat bolestivé abnormality a upozornit na příznaky zánětlivé reakce.
Lymfatická uzel je základní vazbou obranného systému v těle, což je spojovací prvek mezi lymfatickými cévami. Lymfatické uzliny pomáhají porazit infekční invazi produkcí bílých krvinek, což jsou specifické krvinky. Uzel zachycuje mikrobiální a virovou infekci a maligní buňky.
Biopsie lymfatických uzlin pomáhá detekovat přítomnost atypických buněk, stanovit specificitu infekčního zánětlivého procesu, benigní nádory, hnisavé patologie. Biopsie se nejčastěji provádí v oblasti třídy, axilárních, mandibulárních a zákulisí.
Biopsie je předepsána pro pacienty, kteří potřebují zjistit typ nádorového procesu - zejména pokud je podezření na maligní patologie. Diagnóza je často předepsána pro stanovení infekčních onemocnění.
Výsledky biopsie lymfatických uzlin
Po zkoumání biopsie (materiál získaný biopsií lymfatických uzlin) a detekování částic patologie začnou specialisté počítání buněčných struktur a odvozují lymfadenogram. Za tímto účelem se používá ponořovací metoda mikroskopického pozorování, která umožňuje rozlišit nejméně půl tisíce buněk a vypočítat jejich procentuální přítomnost.
Data lymfadenogramu jsou nezbytná a cenná při diagnostice nespecifické formy lymfadenitidy.
Výsledky normy lymfadenogramu:
Obsah příslušných typů buněk |
Procento |
Lymfoblasty |
0,1 až 0,9 |
Prolamfocyty |
5,3 až 16.4 |
Lymfocyty |
67,8 až 90 |
Retikulární buňky |
0 až 2.6 |
Plasmocyty |
0 až 5.3 |
Monocyty |
0,2 až 5,8 |
Žírné buňky |
0 až 0,5 |
Neutrofilní granulocyty |
0 až 0,5 |
Eosinofilní granulocyty. |
0 až 0,3 |
Basofilní granulocyty |
0 až 0,2 |
Biologický materiál odebraný během biopsie lymfatických uzlin obsahuje převážně zralé lymfocyty s prolymfocyty. Jejich celkový počet může být od 95 do 98% všech buněčných struktur.
Reaktivní lymfadenitida se projevuje zvýšením počtu retikulárních buněk, detekce makrofágů a imunoblastů.
U akutní lymfadenitidy dochází ke zvýšení počtu makrofágů a neutrofilů.
Komplikace po postupu
Biopsie diagnostické lymfatické uzliny obvykle jde bez problémů. Pouze v některých případech se vyvíjejí komplikace:
- Krvácení na pozadí náhodného traumatu do plavidel při provádění biopsie;
- Lymfatická drenáž z rány;
- Parestézie, smyslové narušení intervenční oblasti;
- Infekce v důsledku vstupu infekčního agenta - zejména během postupu;
- Trofické poruchy spojené s mechanickým traumatem na nervové struktury.
Někteří pacienti mohou mít narušené vědomí, závratě, slabost. Podmínka by se měla normalizovat během 1-2 dnů.
Nebezpečné příznaky, které vyžadují naléhavou lékařskou zásah:
- Zvýšená teplota, horečka;
- Vzhled těžké, pulzující, rostoucí bolest v oblasti biopsie lymfatických uzlin;
- Vypouštění krve nebo hnisu z rány;
- Zarudnutí, otok biopsie.
Důsledky po postupu
Biopsie lymfatických uzlin se neprovádí, pokud má pacient nějaké kontraindikace. Jinak je možné vyvinout nepříznivé účinky. Například, pokud osoba trpí poruchami koagulačního systému krve, může dokonce konvenční biopsie propíchnutí skončit krvácením.
Aby se zabránilo post-procedurálním problémům, měla by být biopsie lymfatických uzlin prováděna specialistou, v souladu se všemi požadovanými podmínkami, pravidly asepse a antisepsis.
V některých případech je možné, že k těmto nepříjemnostem dojde:
- Infekce;
- Krvácející rány;
- Poškození nervů.
Procento nepříznivých účinků je však relativně nízké. Informace získané během biopsie však mají pro lékaře velkou hodnotu, což mu umožňuje provést správnou diagnózu a předepsat vhodnou a účinnou léčbu.
Péče o proceduru
Postup biopsie lymfatických uzlin obvykle není komplikovaný a pacienti je docela dobře tolerováni. Po odstranění biomateriálu aspirací nebo punkcí zůstává na kůži pouze místo propíchnutí, které je ošetřeno antiseptickým roztokem a utěsněno omítkou. Pokud byla provedena otevřená biopsie, pak je rána šitá a ovázaná. Šity jsou odstraněny během týdne.
Rána po biopsii lymfatických uzlin by neměla být mokré. Je nutné léčit antiseptickými roztoky, aby se zabránilo infekci. Pokud se náhle zvyšuje tělesná teplota, místo intervence se bobtná, krvácí nebo vadí jiným způsobem, je nutné naléhavě navštívit lékaře.
Výskyt krátké, mírné bolesti po povolení postupu.
Co byste neměli dělat po biopsii lymfatických uzlin:
- Vykoupat se;
- Plavání v bazénech, otevřená vodní útvary;
- Jít do sauny nebo koupelny;
- Praktikování intenzivní fyzické aktivity.
Tato omezení platí asi 2 týdny po postupu, který závisí na typu a rozsahu zásahu, jako je biopsie lymfatických uzlin.

