Lékařský expert článku
Nové publikace
Osteoblastoklastom
Naposledy posuzováno: 04.07.2025

Veškerý obsah iLive je lékařsky zkontrolován nebo zkontrolován, aby byla zajištěna co největší věcná přesnost.
Máme přísné pokyny pro získávání zdrojů a pouze odkaz na seriózní mediální stránky, akademické výzkumné instituce a, kdykoli je to možné, i klinicky ověřené studie. Všimněte si, že čísla v závorkách ([1], [2] atd.) Jsou odkazy na tyto studie, na které lze kliknout.
Pokud máte pocit, že některý z našich obsahů je nepřesný, neaktuální nebo jinak sporný, vyberte jej a stiskněte klávesu Ctrl + Enter.
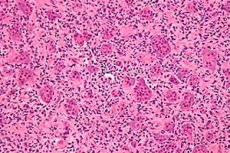
Případy onkologických onemocnění ve světě neustále rostou. Mezi lézemi kosterního systému je nejčastější osteoblastoklastom (obrovskobuněčný nádor, osteoklastom) – benigní nádorový proces náchylný k malignitám, schopný poškozovat různé kosterní kosti. [ 1 ] Primární klinický obraz onemocnění probíhá bez povšimnutí, ale časem upoutá pozornost otok samostatné kostní oblasti: nádor se postupně a bezbolestně zvětšuje. Léčba patologie je chirurgická, zahrnující odstranění osteoblastoklastomu v rámci zdravých tkání. Při včasné léčbě je výsledek onemocnění považován za slibný. [ 2 ]
Epidemiologie
První podrobný popis tohoto nádoru podal francouzský chirurg August Nelaton v 19. století. Obrovskobuněčný útvar byl zařazen do kategorie fibrózních osteodystrofií. Patologie byla nazývána různými termíny: hnědý nádor, gigantom, osteoklastom, lokální fibrózní osteodystrofie, obrovskobuněčný sarkom. Název osteoblastoklastom zavedl do lékařské terminologie profesor Rusakov.
Odborníci dnes nemají žádné pochybnosti o nádorovém původu osteoblastoklastomu, který je považován za jeden z nejčastějších kostních nádorů. Onemocnění se vyskytuje u mužů i žen přibližně se stejnou frekvencí. Existují popisy familiární a dědičné patologie.
Osteoblastoklastom se může vyvinout téměř v jakémkoli věku. Jsou známy případy detekce nádoru jak u jednoletých kojenců, tak u 70letých starších lidí. Podle statistik tvoří téměř 60 % pacientů s takovým nádorem lidé ve věku 20-30 let.
Osteoblastoklastom patří do kategorie solitárních nádorů, obvykle jednotlivých. Vzácně se taková ložiska vyvíjejí v přilehlých kostních tkáních. Léze se nejčastěji šíří do dlouhých tubulárních kostí (téměř 75 % případů) a o něco méně často jsou postiženy malé a ploché kosti.
Dlouhé tubulární kosti jsou postiženy především v oblasti epimetafýzy (v dětství - v oblasti metafýzy). Prorůstání nádoru do tkání kloubní a epifyzární chrupavky není pozorováno. Méně často patologie postihuje oblast diafýzy (méně než 1 % případů).
Osteoblastoklastom obličejových kostí představuje více než 20 % všech nádorů nalezených v této lokalizaci.
Lékaři rozlišují mezi maligním a benigním osteoblastoklastomem. Maligní patologie je v dětství vzácná.
Příčiny osteoklastomy
Lékaři nemohou uvést jeden jasný důvod pro vznik osteoblastoklastomu. Předpokládá se, že výskyt patologie může být ovlivněn:
- zánětlivé procesy postihující kost a periost;
- traumatické poranění nebo opakovaná poranění stejné oblasti kosti;
- opakované ozařování;
- narušení tvorby kostí během prenatálního období.
V přibližně sedmi z deseti případů postihuje osteoblastoklastom dlouhé tubulární kosti, ale může se rozšířit do blízkých šlach a měkkých tkání.
Pokud se patologie vyvine v maxilofaciální oblasti, pak je nejčastěji příčinou poranění kosti nebo infekční proces - například po extrakci zubu, extirpaci. Méně často se zaznamenává výskyt novotvaru v oblasti fibuly a holenní kosti, žeber a páteře.
Ženy často trpí na rukou, prstech na nohou, stehenních kostech a kolenních kloubech, přičemž se tvoří tenosynoviální obrovskobuněčný nádor difúzní formy. Takový nádor má vzhled husté formace mezi měkkými tkáněmi, lokalizované v blízkosti šlach. Postupně se proces šíří do kloubní kosti, poškozuje ji a ničí.
Obecně se za příčiny osteoblastoklastomu považují následující:
- změny hormonální rovnováhy;
- endokrinní patologie;
- vystavení pracovním rizikům, špatným návykům;
- špatná výživa;
- dlouhodobé nebo nesprávné užívání určitých léků;
- parazitární léze;
- dlouhodobý pobyt v radioaktivních zónách.
Transformace benigního osteoblastoklastomu do maligního nádoru je možná pod vlivem:
- častá poranění patologicky změněného kostního segmentu;
- silné hormonální změny (například během těhotenství);
- opakované ozáření.
Výše uvedené faktory nemusí nutně vést k rozvoji patologie, ale mohou mít negativní dopad na osoby predisponované k rozvoji osteoblastoklastomu.
Rizikové faktory
Osteoblastoklastom se nejčastěji vyvíjí u pacientů starších 10 let. U dětí mladších 5 let je tato patologie velmi vzácná.
Riziko vzniku nádoru se zvyšuje pod vlivem následujících faktorů:
- Nepříznivé podmínky prostředí, přítomnost profesních a domácích rizik, intoxikace, chronická infekční onemocnění, parazitární infestace.
- Anamnéza onkologických patologií, předchozí radioterapie (zejména několik cyklů), jiná expozice záření (včetně pobytu nebo práce v radioaktivně nebezpečných oblastech).
- Častá zranění, zlomeniny, modřiny, praskliny kostí.
- Genetické faktory, genové změny nebo mutace, diagnózy rakoviny u blízkých příbuzných.
- Vrozené kostní vady, poruchy struktury skeletu.
Často se faktor životního prostředí nepovažuje za hlavní důvod, a to zcela marně: environmentální problémy mají přímý dopad na kvalitu ovzduší, potravin, vodní režim oblasti, což vždy ovlivňuje zdraví. Nepříznivé účinky ultrafialového záření se projevují, pokud člověk dlouhodobě a pravidelně navštěvuje pláže a otevřené bazény, spálí se od slunce.
Vliv karcinogenů a záření se vyskytuje také v mnoha nebezpečných průmyslových odvětvích zahrnujících chemikálie, jako je nikl, azbest, kyselina sírová, arsen, a také při zpracování kovů a plastů.
Patogeneze
Obrovskobuněčný nádor je komplexní histologicky benigní kostní léze, která se zřídka opakuje, ačkoli je jistě zdrojem „benigních“ metastáz a po ozáření se často transformuje na sarkom. Při absenci jasného histogenetického původu je obrovskobuněčný nádor pojmenován podle svého specifického histologického vzhledu.
Typickým morfologickým popisem je benigní mononukleární léze stromálních buněk s hojnými benigními obrovskými buňkami podobnými osteoklastům. Imunohistochemické a molekulární studie tkání osteoklastomu prokazují dvě populace stromálních buněk, jednu složenou z proliferujících vřetenovitě dělených buněk, které představují markery osteoblastického původu,[ 3 ],[ 4 ] zatímco druhou populaci tvoří polygonální buňky, které se barví na antigeny monocytů/makrofágů CD14+/CD68+.[ 5 ]
Hlavní patogenetické rysy osteoblastoklastomu:
- Nádor zahrnuje dva typy buněk: mnohojaderné obrovské buňky a malé mononukleární buňky;
- nejčastěji postiženy jsou distální segment stehenní kosti, proximální segment holenní kosti, distální segment poloměru, stejně jako pánevní kosti a lopatka (méně často - páteř);
- léze je převážně izolovaná a solitární;
- nádor se nachází v epifýze nebo metafýze, která výrazně zvětšuje, deformuje se ve formě velkého tuberkulu nebo hemisféry;
- patologický proces dosahuje kloubní chrupavky a je přerušen;
- novotvar roste všemi směry, ale hlavní růst je pozorován podél osy dlouhé kosti směrem k diafýze;
- příčný rozměr se diametrálně zvětšuje více než třikrát;
- v buněčné variantě osteoblastoklastomu se novotvar skládá z komor oddělených od sebe úplnými a částečnými bariérami (jako jsou mýdlové pěny nebo nepravidelné voštiny);
- dochází k odchylce kortexu, otoku zevnitř, ztenčení, bez periostálních vrstev;
- pokud má osteoblastoklastom významnou velikost, pak se kortex resorbuje, novotvar je obklopen tenkou skořápkovou kapslí sestávající ze stěn povrchových komor;
- u osteolytické varianty není komorový vzor, kostní defekt je homogenní;
- okrajová vada ve tvaru talířku;
- je pozorována resorpce kortikální vrstvy, kůra se v místě poškození ostřejší, aniž by došlo k podkopání periostálních vrstev;
- vada má jasné kontury;
- Patologické zlomeniny jsou pozorovány u 12 % pacientů.
Osteoblastoklastom postihuje oblasti bohaté na myeloidní kostní dřeň. Často se objevují výrazná zakřivení a zkrácení kosti - zejména v případech opožděné diagnózy a léčby. Ve většině případů je nádor umístěn excentricky, s destrukcí převážné většiny kostních kondylů. Radiologicky je zaznamenáno dosažení subchondrální kostní vrstvy. V téměř polovině případů je postižen celý kloubní konec kosti, který otéká, kortikální vrstva je zničena a léze přesahuje hranice kosti.
Dnes je osteoblastoklastom zřídka považován za benigní nádor: je klasifikován jako agresivní novotvar, a to především kvůli jeho nepředvídatelnosti a vysoké pravděpodobnosti malignity.
Symptomy osteoklastomy
Klinické projevy v dětství a stáří jsou téměř stejné. První příznaky nejsou okamžitě zjištěny, protože osteoblastoklastom se zpočátku vyvíjí latentně a lze jej identifikovat až téměř rok po začátku vývoje.
Odborníci rozdělují příznaky na obecné a lokální. Obecné příznaky obvykle doprovázejí maligní osteoblastoklastom a lokální jsou přítomny u benigních novotvarů.
Obecné příznaky nezávisí na umístění postižené kosti:
- silná bolest v oblasti růstu nádoru;
- palpační křupavost, která naznačuje růst novotvaru a destrukci kostního segmentu;
- vzhled sítě cév nad patologickým zaměřením;
- neustálé zvyšování nadýmání;
- zvyšující se bolest s růstem nádoru;
- zhoršení funkce svalů a kloubů v blízkosti postižené oblasti;
- zvětšení blízkých lymfatických uzlin;
- celková malátnost, únava;
- zvýšení tělesné teploty;
- ztráta chuti k jídlu, úbytek hmotnosti;
- apatie, bezmocnost.
Lokální projevy jsou „vázány“ na umístění postižené kosti. Pokud se například osteoblastoklastom vyvine v jedné z čelistí, postupně se narušuje symetrie obličeje. Pacient začíná mít potíže s řečí, žvýkáním, někdy se zuby uvolňují a vypadávají. V závažných případech se tvoří nekrotické oblasti a píštěle.
90 % obrovskobuněčných nádorů vykazuje typickou epifyzeální lokalizaci. Nádor často zasahuje do subchondrální kloubní kosti nebo dokonce přiléhá k chrupavce. Kloub a/nebo jeho pouzdro jsou postiženy jen zřídka. Ve vzácných případech, kdy se osteoklastom vyskytne u dítěte, je léze s největší pravděpodobností v metafýze. [ 6 ], [ 7 ] Nejčastějšími lokalizacemi v sestupném pořadí jsou distální femur, proximální tibie, distální radius a křížová kost. [ 8 ] 50 % osteoklastomů vzniká v oblasti kolene. Dalšími běžnými lokalizacemi jsou hlavice fibulární kosti, proximální femur a proximální humerus. Lokalizace v pánvi je vzácná. [ 9 ], [ 10 ] Je známo, že se vyskytuje multicentricita neboli synchronní výskyt osteoklastomu v různých kosterních místech, ale je extrémně vzácný. [ 11 ], [ 12 ]
Pokud se osteoblastoklastom vyvine v nohou, změní se chůze pacienta, časem svaly poškozené dolní končetiny atrofují, chůze se stává obtížnou. V některých případech dochází k dystrofickým kostním procesům, kost se ztenčuje. Vyskytují se patologické zlomeniny doprovázené silným bolestivým syndromem a otokem tkání. Mohou se objevit komplikace ve formě krvácení, hematomů a nekrózy měkkých tkání.
Pokud se osteoblastoklastom vyvine v oblasti humeru nebo stehenní kosti, pak je narušena motorika falang prstů a celková funkce postižené končetiny.
Když se nádorový proces stane maligním, stav pacienta se zhorší. Za zmínku stojí následující příznaky:
- bolest v postižené oblasti kosti se zvyšuje;
- novotvar neustále roste;
- kostní tkáň je zničena, oblast takové destrukce se rozšiřuje;
- nádorové ložisko ztrácí jasné hranice;
- kortikální vrstva je zničena.
Takové změny může vidět pouze specialista při provádění instrumentální diagnostiky.
Benigní osteoblastoklastomy se vyznačují postupným latentním nebo asymptomatickým průběhem. Syndrom bolesti se objevuje pouze během progrese patologie; po několika měsících pacient začíná pociťovat vyzařující bolest. U mnoha pacientů je prvním příznakem onemocnění patologická zlomenina. Při diagnóze má přibližně 12 % pacientů s osteoklastomem v současné době patologickou zlomeninu. [ 13 ], [ 14 ] Předpokládá se, že přítomnost patologické zlomeniny naznačuje agresivnější onemocnění s vyšším rizikem lokální recidivy a metastatického šíření. [ 15 ]
Když se osteoblastoklastom stane maligním, dříve sotva znatelný nádor se stává bolestivým a jsou zjištěny známky podráždění nervových zakončení. Pokud je novotvar primárně maligní, pak se objevuje silná, oslabující bolest s rychle se zhoršujícím neurologickým obrazem.
Osteoblastoklastom u dětí
Klinické příznaky různých forem benigního osteoblastoklastomu se často liší. Cystické formy se dlouhodobě neprojevují žádnými příznaky a v 50 % případů jsou detekovány až po vzniku patologické zlomeniny. Nádorový proces je detekován s těžkou intraoseální tkáňovou proliferací s výskytem bolestivého syndromu. K protruzi kostního úseku dochází pouze při výrazné proliferaci: pacient má rozšířenou žilní síť, omezenou pohyblivost kloubů. Lytická forma osteoblastoklastomu se vyznačuje rychlejším růstem, časným nástupem bolesti, ale kontraktury se vyskytují méně často.
Nejčastěji v dětství postihuje osteoblastoklastom horní metafýzy humeru a stehenní kosti. Méně často se léze vyskytují v dolní metafýze stehenní kosti, holenní kosti a lýtkové kosti. V lytické formě je možná destrukce epifyzeální chrupavky s dalším šířením do epifýzy bez penetrace kloubu (kloubní chrupavka zůstává neporušená). V aktivní cystické formě je zaznamenán růst nádoru v centrální části diafýzy s prudkým ztenčením kortikální vrstvy a otokem kosti.
Osteoblastoklastomy v dětství jsou většinou benigní, ale mohou také vyvolat významnou destrukci kostí. Při růstu epifyzární chrupavky se zpomaluje růst oblasti končetiny, mohou se objevit patologické zlomeniny, pseudoartroza s výrazným kostním defektem a syndrom bolesti.
V maligním procesu se tvoří novotvar osteogenního sarkomového typu: charakteristický je rychlý růst a výrazná destrukce kostí. Pro diferenciální diagnostiku se děti podrobují histologickému vyšetření.
Etapy
Odborníci rozlišují mezi lytickou a buněčno-trabekulární fází vývoje osteoblastoklastomu.
- Buněčno-trabekulární stádium je charakterizováno tvorbou ložisek destrukce kostní tkáně oddělených přepážkami.
- Lytické stádium je charakterizováno tvorbou souvislého destruktivního ložiska, které je lokalizováno asymetricky vzhledem k centrální ose kosti. S růstem novotvaru se může šířit do celého průřezu kosti.
Typickým příznakem osteoblastoklastomu je oddělení destruktivního ložiska od zdravé části kosti. Kanál kostní dřeně je od novotvaru oddělen uzavírací ploténkou.
Formuláře
V závislosti na klinických a radiologických informacích a morfologických znakech se rozlišují následující základní typy osteoblastoklastomů:
- Buněčný typ se vyskytuje převážně u pacientů středního a staršího věku. Novotvar se vyvíjí pomalu a nakonec se projeví jako hustý otok s nodulárním povrchem, bez možnosti jeho ohraničení zdravou kostí. Při lokalizaci v oblasti čelisti získává vřetenovitý tvar. Poloha zubů se nemění. Tkáň pokrývající buněčný osteoblastoklastom má anemický charakter. Radiograficky je patrný stín z velkého množství cystických a buněčných útvarů, oddělených od sebe bariérami. Reakce periostu není patrná.
- Cystická forma osteoblastoklastomu zpočátku způsobuje bolestivé pocity. Při palpaci nádoru jsou některé oblasti ohebné a je zaznamenán příznak "křupání pergamenu". Kost nad novotvarem se ztenčuje, má hladký, konvexní, kopulovitý tvar. Na rentgenovém snímku se léze podobá odontogenní cystě nebo ameloblastomu.
- Lytický typ patologie je relativně vzácný, zejména u dětí a dospívajících. Novotvar roste poměrně rychle. Na pozadí ztenčení kortikální vrstvy se objevuje bolest: nejprve začíná obtěžovat v klidu, poté při palpaci postižené oblasti. Zaznamenává se expanze cévní sítě nad místem nádoru. Pokud je patologické ložisko lokalizováno v oblasti čelisti, zuby se křiví a uvolňují. Možné jsou patologické zlomeniny. Na rentgenovém snímku je přítomna nestrukturovaná zóna osvícení.
Podle stupně malignity se osteoblastoklastom dělí na benigní (bez buněčného atypismu), primárně maligní a maligní (transformovaný z benigního nádoru).
V závislosti na lokalizaci se rozlišují následující typy patologie:
- Periferní forma osteoblastoklastomu na horní čelisti nemá žádné zvláštní morfologické znaky a nachází se na dásních.
- Centrální forma se nachází uvnitř kostní struktury a na rozdíl od periferní formy má hemoragické zóny, které způsobují hnědý odstín novotvaru. Nádor je reprezentován jedním konglomerátem.
- Osteoblastom dolní čelisti se nachází v tloušťce kostní tkáně, v oblasti molárů a premolárů. Růst novotvaru probíhá po dobu několika let (v průměru 3-10 let), doprovázený porušením funkce temporomandibulárního kloubu.
- Osteoblastoklastom horní čelisti se projevuje výskytem výčnělku postižené oblasti čelisti, uvolněním zubů a asymetrií obličeje. Nádor roste pomalu a bezbolestně.
- Osteoblastoklastom stehenní kosti je nejčastější lokalizací s poškozením zóny růstu kosti: velkého trochanteru, krčku a hlavy stehenní kosti. Méně často je postižen malý trochanter (izolovaný). Patologie je doprovázena bolestí, deformací kostí, patologickými zlomeninami.
- Osteoblastoklastom kyčelní kosti se nejčastěji vyvíjí na její bázi. Je také možné postižení chrupavky ve tvaru Y s destrukcí horizontální větve stydké kosti nebo sestupné větve sedací kosti. Patologie je zpočátku asymptomatická, poté se objevuje bolest při námaze, kulhání.
Komplikace a důsledky
Nejnepříznivějším důsledkem benigního osteoblastoklastomu je jeho malignita neboli maligní nádor. Maligní obrovskobuněčný nádor je vzácný; analýza studií odhalila frekvenci primárních malignit 1,6 % a sekundárních malignit 2,4 %. Je detekován infiltrativní růst, postiženy jsou nejbližší lymfatické uzliny a může dojít k šíření metastáz. [ 16 ]
Maligní obrovskobuněčný osteoblastom je schopen produkovat následující typy metastáz:
- horké (rychle se rozvíjející, aktivně ničící okolní tkáně);
- studený (bez specifického vývoje, dlouhodobě existující v neaktivním stavu, ale se schopností transformace na „horký“);
- němý (existující ve stavu anabiotický anabiotický a detekován náhodou).
Maligní osteoblastoklastom se může vyskytovat ve třech variantách:
- Primární maligní nádor si zachovává svůj základní typ struktury, ale existuje atypičnost mononukleárních elementů a přítomnost mitózy v nich.
- Zhoubný nádor primárně benigního typu s rozvojem vřetenobuněčného nebo osteogenního sarkomu.
- Malignita po předchozí léčbě, zejména po neradikálních intervencích nebo iracionální radioterapii. V takové situaci se nejčastěji vyvíjí polymorfní buněčný sarkom s plicními metastázami.
Maligní osteoklastom je obecně považován za sarkom vysokého stupně; [ 17 ] data ze studií však naznačují, že se maligní osteoklastom chová jako sarkom nízkého nebo středního stupně. [ 18 ] Metastázy se vyskytují u 1–9 % pacientů s osteoblastoklastomem a některé dřívější studie korelovaly výskyt metastáz s agresivním růstem a lokální recidivou. [ 19 ], [ 20 ]
Po chirurgických zákrocích jsou pacientům s omezenou nebo ztracenou pracovní schopností přiřazena příslušná skupina postižení.
Diagnostika osteoklastomy
Pro diagnostiku osteoblastoklastomu je nutné použít následující metody:
- dotazování pacienta, pečlivé vyšetření a palpace postižené oblasti kosti, studium anamnézy;
- laboratorní a instrumentální diagnostika, morfologické studie.
Při zjišťování anamnézy patologie lékař věnuje pozornost prvním projevům nádoru, přítomnosti a povaze bolesti, předchozím onemocněním a zraněním, předchozí léčbě a celkovému stavu. Důležité je také objasnit stav močového, reprodukčního, dýchacího systému, jater a ledvin, lymfatických uzlin a provést ultrazvukovou diagnostiku vnitřních orgánů.
Absolutně všem pacientům jsou předepsány krevní a močové testy, které stanovují bílkoviny a jejich frakce, kyseliny sialové, fosfor a vápník. Je nutné stanovit enzymatickou aktivitu fosfatáz, provést difenylový test, vyhodnotit C-reaktivní protein atd. Je třeba poznamenat, že laboratorní ukazatele na kostní nádory jsou obvykle nespecifické, ale mohou pomoci v diferenciální diagnostice. Například u maligního osteoblastoklastomu jsou možné změny, jako je leukocytóza, zrychlená sedimentace erytrocytů (ESR), snížená hladina krevních bílkovin a nehemoglobinového železa, zvýšená hladina kyseliny sialové a alkalické fosfatázy. V moči se objevuje oxyprolin a hexokináza. V krevním séru se zvyšuje hladina fosforu a vápníku.
Konvenční vyšetření pro podezření na osteoblastoklastom zahrnují obecný a cílený rentgen a tomografii. Rentgen umožňuje přesnější lokalizaci, rozsah a povahu chorobného procesu a určení jeho šíření do okolních orgánů a tkání. Počítačová tomografie umožňuje vyšetření hluboké patologické destrukce a určení velikosti léze v kosti. Magnetická rezonance je však považována za informativnější: na základě informací získaných během vyšetření mohou lékaři sestavit prostorový obraz, včetně trojrozměrného obrazu.
Během morfologického vyšetření se studuje materiál získaný při aspiraci a trepanobiopsii, případně odstraněné oblasti kosti spolu s osteoblastoklastomem. Punkční biopsie se provádí pomocí speciálních jehel a nádor se punkcí provádí pod rentgenovým dohledem.
Při rentgenovém vyšetření dlouhých trubkovitých kostí je u pacientů zjištěno osteolytické destruktivní ložisko, lokalizované excentricky v oblasti epifýzy. V dynamice se patologie rozbíhá směrem k kloubní chrupavce, stejně jako k metafýze kosti, a může zabírat celý průřez (což je typické pro osteoblastoklastom hlavy fibuly a radia). Kortikální vrstva je značně ztenčená, oteklá a často je detekována částečná destrukce. U benigního procesu není přítomna periostální reakce. Hranice mezi novotvarem a houbovitou substancí je rozmazaná, není jasná. V drtivé většině případů sklerotický okraj chybí.
V případech poškození míchy se nádor v 80 % případů nachází v těle obratle. Může být postiženo tělo s obloukem a výběžky, někdy je do patologického procesu zapojeno několik obratlů, žeberní úseky a sakroiliakální kloub. Destruktivní ložiska mohou mít buněčnou nebo lytickou strukturu.
Při studiu vrstvených snímků na CT je zjištěna destrukce oblouku s příčnými výběžky, kterou nelze vidět na běžném rentgenovém snímku. Použití MRI nám umožňuje zkoumat vliv nádoru na míchu. [ 21 ], [ 22 ]
Primární maligní osteoblastoklastom je na rentgenovém snímku definován jako lytické destruktivní ložisko s rozmazanými hranicemi. V některých případech je struktura hrubě síťovaná. Dochází k "otokům" postižené oblasti kosti, výraznému ztenčení kortikální vrstvy s její následnou destrukcí. Kortikální ploténka je zevnitř heterogenní. Je možná periostální reakce.
Při maligní transformaci původně benigního osteoblastoklastomu se odhaluje velkookovatá, malookovatá nebo lytická struktura destruktivního ložiska. Postižená kostní oblast je „oteklá“, kortikální vrstva je velmi tenká, s nerovnými obrysy na vnitřní straně. Je možná kortikální destrukce. Periosteální reakce (slabý Codmanův vrchol) má charakter bulbózní periostitidy.
Pro detekci možných metastáz je předepsána sonografie, která pomáhá studovat stav vnitřních orgánů.
Poslední fází diagnostiky kostního nádoru je histologická identifikace a cytologické vyšetření nátěrů. Materiál se odebírá biopsií (otevřenou nebo punkční).
Diferenciální diagnostika
Benigní osteoblastoklastomy vyžadují diferenciaci od všech patologií, které na rentgenovém snímku vykazují známky kostní cysty nebo lýzy tkáně. Mezi takové patologie patří:
- fibrózní dysplazie;
- lytický osteogenní sarkom;
- osteodystrofie příštítných tělísek;
- ložisko kostní tuberkulózy;
- aneurysmální kostní cysta.
Pokud se vyskytnou rozsáhlé a progresivní kostní léze, je třeba mít podezření na osteoblastoklastom. Tento nádor se vyznačuje absencí osteoporózy v okolní kosti, destruktivním procesem z metafýzy a pozdní penetrací patologie do epifýzy.
Rozlišit osteodystrofii příštítných tělísek od osteoblastoklastomu je možné pouze pomocí rentgenového vyšetření a biochemických studií.
Obtíže mohou nastat při diagnostice osteoblastoklastomu dlouhých tubulárních kostí, stejně jako při diferenciaci onemocnění od osteogenního sarkomu nebo cystických útvarů (kostních nebo aneurysmatických).
Lokalizace aneurysmatické cysty je převážně diafýza nebo metafýza. Při excentrické lokalizaci takové cysty je zaznamenán lokální otok kosti, tenká kortikální vrstva: novotvar je natažen podél kosti, může obsahovat vápenaté částice. Při centrální lokalizaci metafýza nebo diafýza symetricky otéká, což se u osteoblastoklastomu nestává.
V dětství lze osteoblastoklastom zaměnit s monostotickým typem fibrózní osteodysplazie. V této situaci je kost deformovaná, zkrácená (někdy prodloužená), ale neotéká, jako u osteoblastoklastomu. Fibrózní osteodysplazie postihuje především metafýzu a diafýzu tubulárních kostí. Kortikální vrstva může ztluštit, kolem destruktivních zón se tvoří sklerotické oblasti. Proces vývoje je bezbolestný, pomalý.
Pokud osteoblastoklastom postihuje dolní čelist, je třeba patologii odlišit od odontomu, kostního fibromu, adamantinomu a dentigerózní cysty.
Kdo kontaktovat?
Léčba osteoklastomy
Cílem léčby je minimalizovat morbiditu a maximalizovat funkčnost postižené kosti; tradičně se tato léčba prováděla intralezionální kyretáží s uzavřením dutiny. Novější techniky, jako je cementace kostním cementem, jsou povzbudivé, protože napomáhají rekonstrukci a snižují lokální recidivu.[ 23 ]
Jediný způsob, jak se osteoblastoklastomu zcela zbavit, je chirurgický zákrok: nádor se odstraní, čímž se zabrání dalšímu poškození kosti.
Malé osteoblastoklastomy se opatrně odškrábnou speciální kyretou. Výsledný kostní defekt se nahradí autotransplantací. V případě velkých nádorů se provede resekce kosti a následně plastická operace. [ 24 ], [ 25 ], [ 26 ]
Vzhledem k vysoké míře (25–50 %) lokální recidivy po kyretáži a kostním štěpu byli chirurgové povzbuzováni ke zlepšení svých chirurgických postupů používáním chemických nebo fyzikálních adjuvantů, jako je tekutý dusík, akrylový cement, fenol, peroxid vodíku, lokální chemoterapie nebo radioterapie.[ 27 ],[ 28 ] Bylo prokázáno, že lokální adjuvantní terapie pomáhá kontrolovat míru recidivy.[ 29 ]
Pokud je z nějakého důvodu pacientovi kontraindikován chirurgický zákrok, je mu předepsána radioterapie. Pomocí záření je možné zastavit růst novotvaru a zničit jeho strukturu. [ 30 ]
Je také možné použít následující techniky:
- Intralezionální podávání steroidních léků. Tato metoda je relativně nová a nepoužívá se příliš dlouho. Pomocí injekcí je možné dosáhnout pozitivních výsledků u malých osteoblastoklastomů: nádor se zmenšuje. Někdy se na konci léčby léze stává více rentgenkontrastní ve srovnání s okolní kostní plochou.
- Zavedení alfa-interferonu. Na základě teorie vaskulárního původu osteoblastoklastomu zavedli specialisté do praxe injekční podávání alfa-interferonu. Tento lék má antiangiogenní schopnost - to znamená, že zpomaluje růst cév. Tato metoda se stala účinnou u přibližně 50 % pacientů, ale používá se relativně zřídka, což je způsobeno velkým počtem vedlejších účinků - jako jsou bolesti hlavy, celkové zhoršení zdravotního stavu, silná únava a zhoršená pracovní schopnost.
K léčbě maligního (primárního nebo sekundárního) osteoblastoklastomu se používá pouze chirurgický zákrok, který zahrnuje resekci nádoru spolu s kostní oblastí. Před a po operaci je pacientovi předepsána radioterapie a chemoterapie.
Neoperovatelné osteoklastomy (např. některé sakrální a pánevní nádory) lze léčit transkatetrální embolizací jejich krevního zásobení.
- Anti-RANKL terapie
Obrovské buňky nadměrně exprimují klíčový mediátor osteoklastogeneze: receptor RANK, který je následně stimulován cytokinem RANKL, jenž je vylučován stromálními buňkami. Studie denosumabu, monoklonální protilátky, která se specificky váže na RANKL, přinesly působivé výsledky léčby, což vedlo k jeho schválení americkým Úřadem pro kontrolu potravin a léčiv (FDA). [ 31 ], [ 32 ] Denosumab je primárně určen pro pacienty s vysokým rizikem recidivy po počáteční operaci a lokální recidivy.
Chirurgická léčba
Různé studie ukazují, že široká resekce je spojena se sníženým rizikem lokální recidivy ve srovnání s intralezionální kyretáží a může zvýšit přežití bez recidivy z 84 % na 100 %.[ 33 ],[ 34 ],[ 35 ] Široká resekce je však spojena s vyšší mírou chirurgických komplikací a vede k funkčnímu poškození, které obvykle vyžaduje rekonstrukci.[ 36 ],[ 37 ],[ 38 ]
Pokud je osteoblastoklastom lokalizován v dlouhých tubulárních kostech, lze použít následující chirurgické zákroky:
- Marginální odstranění pomocí aloplastiky nebo autoplastiky se provádí u benigního osteoblastoklastomu, pomalu se vyvíjejícího, s buněčnou strukturou, lokalizovaného na periferii epimetafýzy. Fixace kovovými šrouby je možná.
- Pokud se nádorový proces rozšiřuje do diametrálního středu kosti, odstraní se 2/3 kondylu a část diafýzy s kloubní plochou. Defekt se vyplní chrupavčitým alograftem. Používají se pevné spojovací šrouby a šrouby. Spojení alograftu a kortikální vrstvy hostitelské kosti se provádí šikmo, aby se zabránilo poklesu kloubu.
- Pokud je epimetafýza zničena nebo se jedná o patologickou zlomeninu, provádí se segmentální resekce s disartikulací kloubu a nahrazením defektu alograftem. Fixace tyčí na cementu.
- V případě patologické zlomeniny a maligního nádoru osteoblastoklastomu v proximální části stehenní kosti se provádí totální endoprotéza kyčelního kloubu.
- Při odstraňování kloubních koncových segmentů kolenního kloubu se používá alohemiartikulární transplantace se silnou fixací. Možná je individuální totální endoprotéza s titanovým prodlouženým dříkem a následná radioterapie.
- Pokud je agresivní nádor lokalizován v oblasti distálního konce tibie, provádí se resekce s osteoplastickou artrodézou hlezna. V případě poškození talu se používá kostní extirpace s prodlužovací artrodézou dle Zatsepina.
- Pokud je patologické ložisko lokalizováno v krční páteři, praktikuje se přední přístup k obratlům. Anterolaterální přístup je možný s pečlivým oddělením hltanu a přední strany obratlů od lebeční báze.
- V úrovni Th1 Th2 se používá přední přístup se šikmou sternotomií do třetího mezižeberního prostoru. Cévy se opatrně posunou směrem dolů. Pokud se léze nachází ve 3.-5. hrudním obratli, provede se anterolaterální přístup a resekce třetího žebra. Lopatka se posune dozadu bez přeříznutí svalů. Při přístupu k předním plochám horních křížových obratlů se mohou vyskytnout potíže. Používá se anterolaterální retroperitoneální pravý přístup s opatrným oddělením cév a močovodu.
- Pokud je zjištěna závažná destrukce obratlů nebo šíření nádoru do oblouků v hrudní a lumbosakrální páteři, provádí se transpedikulárně-translaminární fixace s odstraněním postižených obratlů a autoplastikou.
- Pokud je osteoblastoklastom lokalizován v oblasti stydké a sedací kosti, postižená oblast se odstraní v rámci zdravých tkání bez transplantace kosti. Pokud je postiženo dno a střecha acetabula, je indikováno odstranění s následnou kostněplastickou náhradou defektu.
- Pokud je zničena křížová kost a L5, postižené části se odstraní dozadu a stabilizují se transpedikulární fixací. Novotvar se poté odstraní retroperitoneálně s následnou kostní transplantací.
Prevence
Neexistují žádná specifická preventivní opatření, která by zabránila vzniku osteoblastoklastomu. Z preventivních důvodů odborníci doporučují pravidelně podstupovat rentgenové vyšetření každé 1-2 roky, aby se takové nádory včas odhalily a léčily.
Pokud osoba objeví jakékoli zhutnění kostí, musí se okamžitě poradit s lékařem: terapeutem, ortopedem, onkologem, traumatologem nebo vertebrologem.
Mezi další lékařská doporučení patří:
- vyhýbejte se zraněním, intoxikacím, jezte správně a výživně, buďte fyzicky aktivní;
- včas se poraďte s lékařem, a to i s ohledem na onemocnění pohybového aparátu;
- Pokud se objeví jakýkoli nový výrůstek neznámého původu, nezapomeňte navštívit lékaře a podstoupit diagnostické vyšetření.
Předpověď
U pacientů s osteoblastoklastomem závisí výsledek onemocnění na mnoha faktorech, jako jsou charakteristiky vývoje nádoru, jeho malignita či benigita, lokalizace, šíření, včasnost léčby atd. V posledních letech se výsledky léčby maligních kostních nádorů staly mnohem progresivnějšími. Lékaři používají kombinovaný přístup, v případě potřeby i intenzivní polychemoterapii. Zároveň je procento zcela uzdravených pacientů více než 70 %.
Odborníci tvrdí, že prognóza je pozitivní, pokud je osteoblastoklastom chirurgicky kompletně odstraněn a nedochází k recidivám. Kdykoli je to možné, chirurgové se vždy snaží provádět operace zachovávající orgány se současným štěpováním kostí a pouze v některých případech se jedná o mutilační zákroky, po kterých člověk již nemůže provádět určité činnosti: musí změnit svůj životní styl. V takových situacích lékaři chápou termín „uzdravení“ jako „absenci nádorových procesů“. Tito pacienti vyžadují následnou dlouhodobou rehabilitaci, ortopedickou a někdy i psychologickou pomoc.

