Lékařský expert článku
Nové publikace
Kandidová vulvovaginitida
Naposledy posuzováno: 29.06.2025

Veškerý obsah iLive je lékařsky zkontrolován nebo zkontrolován, aby byla zajištěna co největší věcná přesnost.
Máme přísné pokyny pro získávání zdrojů a pouze odkaz na seriózní mediální stránky, akademické výzkumné instituce a, kdykoli je to možné, i klinicky ověřené studie. Všimněte si, že čísla v závorkách ([1], [2] atd.) Jsou odkazy na tyto studie, na které lze kliknout.
Pokud máte pocit, že některý z našich obsahů je nepřesný, neaktuální nebo jinak sporný, vyberte jej a stiskněte klávesu Ctrl + Enter.
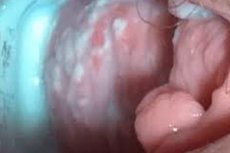
Kandidóza vulvovaginitida je jednou z nejčastějších patologií u žen v reprodukčním věku. Onemocnění je charakterizováno zánětlivým procesem vyvolaným různými druhy hub rodu Candida. Léčba se provádí až do vymizení patologických příznaků.
Je kandidózní vulvovaginitida kvasinková infekce?
Kandidózní vulvovaginitida neboli drozd je patologie, která se rozvíjí v důsledku zvýšené aktivity oportunní houbové flóry Candida. Tato flóra je normálně přítomna na sliznicích lidského těla, ale zánětlivý proces a odpovídající patologická symptomatologie se objevují, když je narušena rovnováha vaginální mikroflóry. [ 1 ] Je upřednostňován sníženou imunitou, různými infekčními onemocněními a dalšími zánětlivými procesy. Problém je doprovázen nepříjemnými pocity, objevuje se patologický výtok, nepříjemný zápach atd. Kandidózní vulvovaginitida je příčinou přibližně jedné třetiny případů vulvovaginitidy. [ 2 ].
Rozdíl je v tom, že drozd se může projevit nejen formou vulvovaginitidy. Kandidóza často postihuje ústní dutinu a močový systém, a to i u mužů.
Pouze odborník může určit typ onemocnění a stanovit správnou diagnózu po provedení příslušných diagnostických opatření.
Epidemiologie
Kandidóza vulvovaginitidy je po mnoho let lídrem mezi gynekologickými zánětlivými onemocněními u žen. Frekvence patologie je poměrně vysoká:
- Nejméně 75 % žen mělo alespoň jednou za život kandidózní vulvovaginitidu;
- Nejméně 50 % žen mělo opakované epizody onemocnění;
- Asi 8 % má častou, přetrvávající vulvovaginální kandidózu. [ 3 ]
V běžné praxi se předpokládá, že kandidózní vulvovaginitida způsobuje 15–30 % symptomatologie zánětlivých procesů dolních genitálních cest. Proto lze toto onemocnění zařadit mezi nejčastější ze všech gynekologických onemocnění.
K dnešnímu dni existuje popis více než 170 zástupců biodiverzity kvasinkové houbové flóry. Mezi nimi drtivou většinu – více než 85 % tvoří Candida albicans.
Asymptomatické nosičství kandidózní flóry se vyskytuje přibližně u 18 % netěhotných pacientek v plodném věku.
Příčiny kandidová vulvovaginitida
Je známo, že plísňová flóra je normálně přítomna v normálním mikrobiomu ústní dutiny, pochvy a tlustého střeva. Z více než stovky a půl izolovaných druhů Candidy je pouze devět považováno za patogenní pro lidské tělo. Přibližně 90 % všech kmenů kvasinkových plísňových infekcí nalezených v pochvě pacientek s kandidózní vulvovaginitidou je Candida albicans. Mnohem méně časté, ale stále se vyskytují Candida glabrata, tropicalis a parapsilosis. Symptomatologie těchto lézí se obvykle neliší, ačkoli prokázaný nejčastější původce kandidózní vulvovaginitidy, Candida albicans, je méně často spojován s perzistující formou onemocnění. Candida je však součástí normální flóry u mnoha žen a je detekována u 10 % asymptomatických žen. [ 4 ]
Kandidózní vulvovaginitida nejčastěji začíná na pozadí nízké imunity. Patogen se začíná aktivně množit, objevují se první příznaky, nepříjemné pocity a výtok. [ 5 ]
Zvýšení výskytu plísňové infekce je nejčastěji spojeno s:
- Se stresem;
- Obecná dysbióza, nerovnováha diabetu;
- Infekční zánět;
- S těhotenstvím, dalšími hormonálními změnami;
- S užíváním léků potlačujících imunitu a antibiotik;
- Se špatnou stravou, konzumací velkého množství sladkostí;
- S přítomností chronických onemocnění, která oslabují imunitní obranyschopnost těla;
- Při nedostatečné intimní hygieně, častém používání syntetických vložek a nekvalitním spodním prádle.
Rizikové faktory
Existuje řada faktorů, které přispívají k rozvoji vulvovaginitidy, ale nepůsobí jako přímé příčiny patologického procesu. Mezi tyto faktory patří:
- Špatné dodržování pravidel intimní hygieny, předčasná výměna spodního prádla a savých vložek;
- Promiskuitní sexuální vztahy;
- Výskyt opruzenin v záhybech zevních genitálií (např. obezita);
- Dermatologická onemocnění (ekzém, lupénka);
- Výhřez dělohy, výhřez pochvy;
- Anální fisury, rektovaginální patologie, hemoroidy;
- Abscesy, karbunky a furunkly umístěné v těsné blízkosti genitálií;
- Období intenzivních hormonálních výkyvů, včetně těhotenství;
- Chemoterapie, antibiotická terapie, hormonální terapie;
- Radioterapie;
- Různá chronická onemocnění reprodukčních orgánů;
- Prudký pokles imunity, prodloužené infekční patologie, nádorové procesy, chirurgické operace.
Pacientky s recidivující kandidózní vulvovaginitidou, definovanou jako 4 nebo více epizod kultivačně potvrzené kandidózní vulvovaginitidy, mají predisponující genetické faktory, které je činí náchylnými k recidivujícím plísňovým infekcím. Tyto faktory mohou také způsobit predispozici k hypersenzitivním reakcím na Candidu. [ 6 ]
Patogeneze
Kandidózní vulvovaginitida je infekční onemocnění postihující vulvu a pochvu. Proces je vyvolán kvasinkovými houbami rodu Candida. Postihuje jak ženy v aktivním reprodukčním věku, tak i dívky nebo ženy v menopauze.
Patogeneze vzniku kandidózní vulvovaginitidy je poměrně složitá a není zcela objasněna. Kmeny Candida, které jsou detekovány u pacientů s tímto onemocněním nebo u nositelů plísňové infekce, mají stejné biochemické parametry. Lze tedy konstatovat, že význam celkového stavu organismu pro rozvoj infekčního procesu není zanedbatelný.
Vývoj probíhá ve fázích:
- Adheze plísní ke slizniční tkáni.
- Šíření patogenu slizniční tkání.
- Pronikání hub do epiteliální vrstvy překonáním membrány slizničního epitelu, další pronikání do struktury pojivové tkáně.
- Vstup infekce do cévní sítě a její šíření do dalších orgánů a systémů.
Mírný průběh onemocnění se může zastavit v kterékoli z těchto fází.
Ve většině případů jsou postiženy pouze povrchové vrstvy vaginálního epitelu, ale tento proces může trvat roky. Změna v rovnováze mikrobiomu může vyvolat zhoršení onemocnění, nebo vést k remisi či uzdravení. [ 7 ]
Symptomy kandidová vulvovaginitida
Bez ohledu na provokující faktory je symptomatologie kandidózní vulvovaginitidy téměř vždy stejná a závisí pouze na stádiu houbového procesu.
Akutní průběh onemocnění je charakterizován živými projevy intenzivní zánětlivé reakce. Prvními příznaky jsou obvykle svědění a bolestivé pocity, které se zesilují při močení nebo pohlavním styku a motorické aktivitě.
Během úvodního vyšetření lze zaznamenat otok stydkých pysků, zarudnutí vulvy a vnitřní strany stehen nebo hráze. Možný je vznik erozí v oblasti zevních genitálií. Může se objevit neurotická symptomatologie, nespavost.
Výtoky u kandidózní vulvovaginitidy mohou být hojné i mírné, často typu „tvarohové hmoty“, méně často vodnaté, zakalené nazelenalé, s nepříjemným zápachem.
Zanedbaná stádia kandidózních lézí mohou být doprovázena vzestupnou infekcí: u pacientů se vyskytuje ooforitida, endometritida, salpingitida a relapsy se vyskytují pod vlivem i sebemenší hypotermie nebo dietních chyb (konzumace sladkostí, kořeněného koření atd.).
Kandidózní vulvovaginitida u dětí
Kandidózní vulvovaginitidu u dívek mladších 18 let způsobují také kvasinkové houby rodu Candida. Hlavní příčinou infekce u novorozenců je infekce během porodu od matky-nosičky. Během průchodu dítěte porodními cestami se na kůži a sliznicích zadržují zástupci houbové flóry, kteří se následně začnou aktivně množit a vyvíjet. Infekce je navíc možná, pokud se dítě koupe ve vaně, ve které se předtím myl člen rodiny s kandidózou.
V dospívání se může kandidózní vulvovaginitida objevit na pozadí intenzivních hormonálních změn.
V mnoha případech je pozorováno zvýšené množení houbové flóry:
- Při prodloužené a nepravidelné antibiotické terapii;
- S prudkým poklesem imunity, častými nachlazeními;
- Při diabetes mellitus, metabolických poruchách, alergiích, bronchiálním astmatu;
- Pro časté zažívací potíže;
- U předčasně narozených dětí;
- V suchých, horkých podmínkách;
- Život v nepříznivých hygienických a hygienických podmínkách.
Diagnózu dítěte stanoví pediatr na základě vyšetření a výsledků laboratorní a instrumentální diagnostiky.
Candida vulvovaginitida v těhotenství
Intenzivní růst plísňové infekce během těhotenství je poměrně častým jevem. Nejčastěji se problém zjistí na konci druhého trimestru nebo na začátku třetího trimestru. Je důležité včas identifikovat onemocnění a odstranit ho před začátkem porodu, což pomůže vyloučit rozvoj komplikací a infekci dítěte.
Riziko vzniku kandidózní vulvovaginitidy je výrazně vyšší u nastávajících žen, které alespoň jednou před otěhotněním prodělaly kandidózu.
Téměř okamžitě od okamžiku početí prochází ženské tělo významnými změnami, které dramaticky ovlivňují práci všech systémů a orgánů. Mění se hormonální stav, zvyšuje se produkce ženských pohlavních hormonů, potlačuje se imunitní systém, který by měl zejména kontrolovat aktivitu a poměr oportunních mikroorganismů. Silné hormonální výkyvy navíc mění rovnováhu mikroflóry uvnitř pochvy, což výrazně zvyšuje náchylnost žen ke všem druhům infekcí.
Pokud je těhotná žena s kandidózní vulvovaginitidou léčena včas a odborně, nehrozí jí ani budoucímu dítěti žádná rizika. Pokud bude onemocnění postupovat a pacientka odmítne léčbu ze strachu z poškození plodu, mohou být následky poměrně nepříznivé. Je důležité si uvědomit, že moderní farmaceutika má velké množství léků, které jsou bezpečné pro použití během těhotenství. Takové léky úspěšně zvládají kandidózní infekci a nepředstavují hrozbu pro budoucí dítě.
Formuláře
Podle variant průběhu chronické kandidózní vulvovaginitidy (trvá déle než tři měsíce), akutní (méně než jeden měsíc) a subakutní vulvovaginitidy (trvá jeden až tři měsíce).
Podle povahy průběhu rozlišujeme perzistentní (s ustáleným průběhem) a rekurentní kandidózní vulvovaginitidu (probíhá s častými exacerbacemi a remisemi).
V závislosti na etiologii nebývá vulvovaginitida jen kandidózní, ale také bakteriální, iritativní, alergická a specifická. Mezi specifické patří nejčastější tuberkulózní, gonoreová, syfilitická, trichomonádová a méně často virová vulvovaginitida.
Také samostatně rozlišujte kandidózu, která je typická absencí příznaků a detekcí kvasinkových hub v malém množství během mikrobiologické diagnostiky.
Komplikace a důsledky
Kandidózní vulvovaginitida může mít zpočátku neurčitou, málo výraznou symptomatologii, která je obzvláště patrná během menstruačního krvácení na pozadí změn ve vaginálním prostředí. Pokud se problém neléčí, onemocnění bude progredovat. Zvyšuje se riziko vzniku nejrůznějších komplikací, jako například:
- Hyperémie sliznic v genitální oblasti;
- Tvorba mikrofraktur, vředů;
- Časté opakující se exacerbace kandidózní vulvovaginitidy;
- Šíření infekce do blízkých tkání a orgánů;
- Časté zánětlivé procesy reprodukčních a močových orgánů;
- Oslabení imunity;
- Neplodnost.
Nepříznivé následky nastávají, pokud žena během těhotenství ignoruje léčbu tohoto onemocnění. Existují vzácné případy, kdy plísňová infekce pronikla placentární membránou, což vedlo k intrauterinní infekci plodu. Nejčastěji se však děti nakazí kandidózou během porodu, během postupu postiženými porodními cestami.
Komplikované formy kandidózní vulvovaginitidy jsou nebezpečné nejen pro budoucí dítě, ale i pro samotnou ženu. Masivní plísňová flóra negativně ovlivňuje stav vaginálních tkání, snižuje jejich pevnost a elasticitu. Proto se u pacientek s kandidózní vulvovaginitidou během porodu významně zvyšuje riziko poranění tkání, ztráty krve atd.
Kromě toho onemocnění přispívá k zahájení a progresi erozivních procesů v pochvě a děloze. Eroze mohou následně způsobit rozvoj dalších patologií, včetně nádorů.
Mezi nežádoucí účinky, které se mohou vyskytnout při antimykotické léčbě, patří bolesti břicha, nevolnost a zvracení, průjem, nadýmání, bolest hlavy, poruchy centrálního nervového systému, muskuloskeletální poruchy, vyrážka, alergické reakce, menstruační nepravidelnosti a alopecie. [ 8 ]
Diagnostika kandidová vulvovaginitida
Diagnóza kandidózní vulvovaginitidy je poměrně složitá záležitost, protože kvasinková houbová flóra a houbové infekce normálně obývají tělo a detekce Candidy na pozadí absence příznaků se nestává indikací pro použití terapeutických opatření.
Je důležité propojit komplexní diagnostické schéma s ohledem na několik faktorů:
- Přítomnost příznaků kandidózních lézí kůže a sliznic;
- Mikroskopické vyšetření s Gramovým barvením, detekce masivního pseudomycelia a pučení hub;
- Výsev sekretů na živná média, počítání jednotek tvořících kolonie (u kandidózní vulvovaginitidy je CFU více než 10³/ml);
- Posouzení struktury kolonií a variability růstu hub;
- Detekce patogenu Candida na tkáních, na kterých by se normálně neměl nacházet - například v plicích, moči, alkoholu;
- Detekce pozitivních humorálních a buněčných imunoreakcí, pozitivních kožních testů;
- Detekce plísňové infekce biopsií podle specifické tkáňové reakce.
Diagnóza kandidózní vulvovaginitidy se obecně stanoví na základě kombinace klinických a laboratorních informací. Laboratorní diagnostika obvykle zahrnuje následující testy:
- Přímé metody detekce Candidy (mikroskopie nativního nebo barveného nátěru, kultivace na vhodném médiu, polymerázová řetězová reakce s detekcí DNA patologického agens); [ 9 ]
- Nepřímé metody detekce Candidy (sérologické techniky IgG, IgM).
Za „zlatý standard“ je považována kultivační metoda diagnostiky. Umožňuje jak detekovat plísňovou infekci, tak určit její počet a citlivost na antimykotika. Je důležité vzít v úvahu, že v tomto případě je pro pozitivní výsledek nutné dodržovat všechna předanalytická doporučení. [ 10 ]
Instrumentální diagnostika se nejčastěji provádí:
- Tradiční vyšetření v ordinaci lékaře, vaginoskopie (v pediatrii), cervikoskopie;
- Kolposkopie;
- Pánevní ultrazvuk.
Diferenciální diagnostika
V průběhu diferenciální diagnostiky lékař specifikuje povahu onemocnění (plísňová, mikrobiální, virová, alergická, specifická vulvovaginitida atd.).
Aby se vyloučily různé zánětlivé procesy postihující dělohu a přívěsky, provádí se ultrazvuková diagnostika pánevních orgánů.
Při chronické recidivující vulvovaginitidě může být nutná konzultace s úzkými specialisty, jako je alergolog, endokrinolog, dermatovenerolog, urolog, chirurg, ftiziatr atd.
V dnešní době se stále častěji používají expresní diagnostické metody, které umožňují přesné stanovení plísňového kmene v co nejkratším čase. K tomuto účelu se používají hotové testovací systémy, které mají příznivé prostředí pro růst plísňové flóry. Použití expresních metod je považováno za poměrně slibný směr, který nevyžaduje velké časové období. Nicméně výsledky takové diagnostiky nedávají představu o asociovaných typech mikroorganismů.
Pokud mluvíme o těžké recidivující kandidózní vulvovaginitidě, která se vyskytuje na pozadí výrazných poruch imunity, někdy se praktikuje stanovení titru protilátek proti patogenům Candida v séru. Ačkoli tato technika není dostatečně přesná, výsledky (pozitivní i negativní) jsou často falešné.
Problém komplikuje skutečnost, že ve více než 80 % případů je původcem recidivující patologie smíšená houbová (candida) flóra, rezistentní vůči nejběžnějším antimykotickým lékům.
Kdo kontaktovat?
Léčba kandidová vulvovaginitida
Akutní kandidózní vulvovaginitida se léčí antimykotiky. Vzhledem k tomu, že většina případů kandidózní vulvovaginitidy je sekundární k druhům C. albicans a C. albicans nevykazuje rezistenci na azolová antimykotika, jsou tyto léky léky volby. [ 11 ]
Komplexní expozice - to je primární úkol lékaře. Standardně předepisované antimykotika ve formě čípků, tablet, vaginálních mastí.
Nejběžnější léky na kandidózní vulvovaginitidu:
- Pimafucin je nejnovější lék schválený pro použití během těhotenství a kojení.
- Livarol - vaginální čípky, kontraindikované v raných stádiích těhotenství.
- Mycosone je antimykotikum ve formě vaginálních čípků a vaginálního krému.
- Gyno-Pevaril je lék na bázi ekonazolu, který má schopnost pronikat hluboko do tkání a inhibovat rozvoj plísňové infekce. Mezi možné vedlejší účinky vaginálních čípků patří podráždění sliznice, pálení.
- Zalain - svíčka se používá jednorázově, zavádí se hluboko do pochvy před spaním. Zalain je možné znovu aplikovat po 1 týdnu.
- Klotrimazol je běžný lék s výraznou antibakteriální, antimykotickou a protizánětlivou aktivitou. Klotrimazol se nepředepisuje v prvním trimestru těhotenství.
- Diflucan, Flukonazol, Fucis, Flucostat - užívejte jednou denně v dávce 150 mg. Při relapsech je možné pravidelně opakovat měsíční příjem 150 mg. Celková doba trvání terapie se pohybuje v rozmezí 4-12 měsíců. Možné jsou nežádoucí účinky ve formě závratí, nevolnosti, bolesti hlavy.
Antimykotika lze podávat několika metodami, včetně jednorázové perorální dávky flukonazolu 150 mg nebo terkonazolu podávaného intravaginálně jednorázově, nebo v opakovaných dávkovacích režimech po dobu 3 až 7 dnů, které jsou volně prodejné. Tyto možnosti jsou stejně účinné u pacientů s nekomplikovaným onemocněním (např. imunokompetentní stav nebo nerecidivující kandidózní vulvovaginitida). Rozhodnutí o léčbě proto mohou být založena na nákladech, preferencích pacienta a lékových interakcích. U pacientů, kteří nereagují na léčbu, může být nutná kultivace k nalezení jiných druhů Candida, často rezistentních na standardní terapii. [ 12 ]
U komplikované kandidózní vulvovaginitidy, včetně pacientek s imunosupresí nebo recidivující infekcí, jsou vhodné prodloužené léčebné režimy, jako je intravaginální azolová terapie po dobu alespoň 1 týdne nebo perorální léčba flukonazolem v dávce 150 mg (renální upravený CrCl <50 ml/min) jednou za 3 dny po dobu 3 dávek. Pacientkám s recidivující kandidózní vulvovaginitidou může prospět supresivní terapie perorálním flukonazolem jednou týdně po dobu 6 měsíců. Perorální antimykotika by však neměla být podávána těhotným ženám. U těchto pacientek se doporučuje 7denní intravaginální léčba. Flukonazol je považován za bezpečný pro kojící ženy. [ 13 ] Nefarmakologická terapie (např. intravaginální nebo perorální jogurtová terapie, intravaginální podávání česneku nebo stříkání) nebyla účinná.
Mezitím je lékem volby při léčbě kandidózní vulvovaginitidy itrakonazol, vysoce aktivní antimykotikum, které působí i na kmeny, které nevykazují citlivost na flukonazol. Pod vlivem itrakonazolu houbová buňka odumírá a dochází k jejímu zotavení. Léčivo je reprezentováno aktivním metabolitem hydroxyitrakonazolem, který prodlužuje terapeutickou aktivitu i po ukončení léčby. Účinné látky jsou koncentrovány v tkáních pohlavních orgánů 4krát více než v krvi.
Itrakonazol se předepisuje pro akutní kandidózní vulvovaginitidu:
- 200 mg dvakrát denně (kurz - 1 den);
- 200 mg jednou denně (kurz - 3 dny).
Itrakonazol se používá k léčbě relapsu chronické kandidózní vulvovaginitidy:
- 200 mg denně po dobu jednoho týdne na pozadí lokálních metod léčby, stejně jako 200 mg první den měsíčního cyklu po dobu několika měsíců (až šesti měsíců);
- Současně je léčen i sexuální partner.
Fyzioterapeutická léčba
Při léčbě perzistující kandidózní vulvovaginitidy lze použít následující metody fyzioterapie:
- Laserová terapie - má protizánětlivé a analgetické účinky, posiluje lokální imunitu, zlepšuje krevní oběh v tkáních a pánevních orgánech.
- Magnetoterapie - eliminuje syndrom bolesti, pomáhá zbavit se infekčních a zánětlivých procesů v reprodukčním systému, urychluje regeneraci nemocných a poškozených tkání.
- Ultrafonoforéza - zvyšuje propustnost tkání, zlepšuje průnik léků do ložiska zánětu.
- Ultrazvuková terapie - eliminuje bolest, blokuje rozvoj zánětlivé reakce, zlepšuje lokální krevní oběh.
Fyzioterapeutické postupy jsou bezpečné, nejsou doprovázeny vedlejšími účinky a dobře doplňují hlavní léčbu.
Bylinná léčba
Lidové metody léčby se často používají, a to jak u kandidózy, tak u jiných typů vulvovaginitidy. Používají se hlavně odvary a nálevy z různých léčivých rostlin. Mezi nejoblíbenější recepty patří:
- Odvary pro perorální příjem (dubová kůra, listy kopřivy, námel, měsíček lékařský atd.). Systematické užívání těchto odvarů pomáhá posílit obranyschopnost těla a zlepšit ochranné vlastnosti sliznic.
- Nálevy z heřmánku, měsíčku lékařského a šalvěje k ošetření plenkami a postřikům. Tyto rostliny mají protizánětlivé a protiplísňové účinky.
Pokud mluvíme o zanedbané vulvovaginitidě, stejně jako o atrofických změnách sliznic, pak se zde užívání bylin nedoporučuje, protože taková léčba nebude stačit. Je důležité včas konzultovat lékaře a podstoupit plnohodnotnou antikandidózní a tonizující terapii.
Prevence
Preventivní opatření zahrnují pečlivé dodržování doporučení ohledně intimní hygieny (zejména při obezitě, při vysokých teplotách v místnosti), včasnou výměnu spodního prádla a hygienických vložek, nošení spodního prádla z přírodních tkanin. Je důležité vzít v úvahu, že syntetické tkaniny neposkytují normální "dýchání" pokožky, přispívají ke zvýšené koncentraci potu, což vytváří příznivé podmínky pro růst patogenní flóry.
Je žádoucí vyloučit promiskuitní sexuální vztahy, nepraktikovat nechráněný sex (zejména s příležitostnými partnery).
Je důležité jíst zdravé a kvalitní potraviny a kontrolovat tělesnou hmotnost. Strava by měla být obohacena o rostlinné produkty (zeleninu, bobule a ovoce), fermentované mléčné výrobky, obiloviny. Nepoužívejte velké množství pečiva, sladkostí, živočišných tuků a kořeněného koření.
Žádné léky (včetně hormonální antikoncepce) by se neměly užívat bez předchozí konzultace s lékařem. Pokud máte sklony k plísňovým infekcím, měli byste o tom informovat svého lékaře.
V žádném případě by se spreje neměly zneužívat a „předepisovat“ si je. Časté a chaotické spreje vedou k vymývání prospěšných mikroorganismů z vaginální sliznice a také k narušení zdravé bakteriální rovnováhy.
Doporučuje se pravidelně navštěvovat svého gynekologa na preventivní prohlídky.
Předpověď
Při včasné diagnóze a léčbě lze prognózu onemocnění považovat za příznivou. Navzdory vhodné léčbě jsou recidivy relativně časté a u zdravých jedinců se odhadují na 14 % až 28 %. [ 14 ] Nejčastěji je recidiva onemocnění způsobena přetrvávajícími vaginálními mikroorganismy nebo endogenní reinfekcí identickým kmenem Candidy. Méně často může být onemocnění způsobeno novým kmenem Candidy. Recidivu může vyvolat užívání antibiotik, sexuální aktivita nebo dietní faktory. Genetická predispozice může také ovlivnit riziko recidivy.
Práce na nových terapiích s využitím dříve známých antimykotik s dostatečným spektrem účinku a hodnocení možností současného ovlivnění infekčních agens a všech pravděpodobných ohnisek infekce s cílem zabránit recidivě je důležitým úkolem medicíny.
Kvalifikovaná léčba je obvykle účinná. Po laboratorním a instrumentálním vyšetření lékař předepíše vhodné léky, dá doporučení ohledně hygieny a životního stylu. Kandidózní vulvovaginitida se lépe léčí v počátečních fázích vývoje, proto je lepší vyhledat lékařskou pomoc při prvních příznacích. Tím se zabrání závažným komplikacím a zabrání se přechodu procesu do chronického průběhu.

