Lékařský expert článku
Nové publikace
Osteochondropatie kostí
Last reviewed: 07.07.2025

Veškerý obsah iLive je lékařsky zkontrolován nebo zkontrolován, aby byla zajištěna co největší věcná přesnost.
Máme přísné pokyny pro získávání zdrojů a pouze odkaz na seriózní mediální stránky, akademické výzkumné instituce a, kdykoli je to možné, i klinicky ověřené studie. Všimněte si, že čísla v závorkách ([1], [2] atd.) Jsou odkazy na tyto studie, na které lze kliknout.
Pokud máte pocit, že některý z našich obsahů je nepřesný, neaktuální nebo jinak sporný, vyberte jej a stiskněte klávesu Ctrl + Enter.
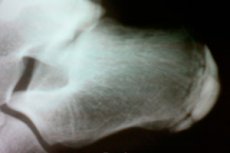
Osteochondropatie jsou skupinou onemocnění kostí a kloubů. Jsou charakterizovány aseptickým subchondrálním infarktem okrajové oblasti houbovité kostní tkáně v oblastech se zvýšenou zátěží.
Hlavní typy degenerativně-dystrofických procesů v kostech:
- Epifyzeální konce tubulárních kostí jsou hlavice stehenní kosti, hlavice druhé a třetí metatarzální kosti a sternální konec klíční kosti.
- Houbovité kosti - patela, člunková kost nohy a ruky, lunární kost ruky, tělo obratle, sezamová kost prvního metatarzofalangeálního kloubu.
- Apofýzy kostí - hrbol holenní kosti, hrbol patní kosti, apofýzy obratlů, stydká kost.
- Částečné poškození kloubních ploch - hlava stehenní kosti, distální konec stehenní kosti, loketní a kotníkové klouby, hlava pažní kosti, radius, loketní kost.
Aseptická kostní nekróza může být primární a sekundární:
- Primární – rozvíjí se v dětství a je spojena s působením cévních, věkových a endokrinních faktorů. Rychlé tempo růstu kostry u dětí a konstituční rysy kosterního systému mají významný vliv na rozvoj onemocnění.
- Sekundární (symptomatická) – je komplikací základního onemocnění. Vyvíjí se na pozadí ischemie kostní tkáně, vaskulitidy, degenerativních a metabolických poruch, neurotrofických a endokrinních poruch a dalších patologických procesů.
Ve většině případů má onemocnění monoartikulární charakter léze. Nejčastěji je lokalizováno v hlavici stehenní kosti, člunkové kosti nohy a metatarzálních kostech. Vzácně se vyskytují mnohočetná postižení epifýz falang horních končetin, bilaterální léze tuberkulozy holenní kosti a tuberkulozy patní kosti.
Osteochondropatie kostí se vyznačují výraznými pocity bolesti v místě léze, které se zvyšují se zátěží a v klidu se snižují. V důsledku reaktivní synovitidy, ke které dochází při poranění postižené části kosti, se pozoruje lokální bolestivý otok. Možné je i mírné zhoršení celkové pohody.
Patologický proces se vyznačuje dlouhým průběhem s postupným vymizením klinických a diagnostických příznaků. K stanovení diagnózy se používá soubor laboratorních a instrumentálních vyšetření. Léčba se skládá z farmakoterapie, fyzioterapie a omezené fyzické aktivity. V obzvláště závažných případech se provádí chirurgický zákrok.
Osteochondropatie nohy
Degenerativně-dystrofický proces v kostech nohy je spojen s nekrózou houbovité kosti, která je vystavena největší mechanické zátěži. Onemocnění je také charakterizováno poškozením apofýz tubulárních kostí. Nejčastěji je diagnostikováno u dětí a dospívajících; dospělí onemocní extrémně zřídka.
Ve většině případů má patologie benigní průběh, který neovlivňuje funkci kloubů. Pro onemocnění je typické samoléčení. V tomto případě lze přítomnost aseptické nekrózy posoudit pouze rentgenovým vyšetřením a přítomností deformující artrózy.
Mechanismus onemocnění není zcela objasněn. Nejčastěji je spojeno s lokálními cévními poruchami, které vznikají v důsledku působení různých faktorů: trauma, infekce, vrozené a metabolické poruchy.
Osteochondropatie nohy má několik forem:
- Léze člunkové kosti (Kohlerova choroba I. typu) - nejčastěji se vyvíjí u chlapců ve věku 3-10 let. Možné jsou jednostranné i oboustranné procesy. Nekróza člunkové kosti u dospělých je Müller-Weissův syndrom.
- Aseptická nekróza hlavic metatarzů (Kohlerova choroba II) - tato forma onemocnění se vyskytuje u méně než 1 % případů poškození nohou. Nejčastěji je diagnostikována u pacientek ve věku 10-20 let. Při mnohočetné nekróze se pozoruje statická deformace nohy: plocho-valgózní a valgózní deformace, příčná a podélná plochá noha, dysplastický vývoj.
- Destrukce sezamové kosti prvního metatarzofalangeálního kloubu (Renander-Mullerova choroba) - vyskytuje se u žen ve věku 15-30 let, projevuje se akutní bolestí pod hlavičkou první metatarzální kosti, která se zesiluje při narovnání prstu a při chůzi. Rentgenové znaky naznačují změnu struktury postižené kosti, její fragmentaci.
- Tuberkulózní léze 5. metatarzální kosti – vzniká v důsledku poruchy osifikace, z dalších osifikačních bodů. Rentgenový snímek ukazuje nesrostlou zlomeninu tuberkulózy, perzistující apofýzu nebo další Vesaliovu kost. Onemocnění je diagnostikováno v dětství se zvýšenou zátěží chodidla. Pacienti mají kulhavou chůzi se zvýšenou zátěží vnitřní strany chodidla.
- Disekující osteochondróza talu - nejčastěji vzniká v důsledku traumatu hlezenního kloubu. Patologický proces probíhá v oblasti bloku talu a projevuje se aseptickým zánětem. Na rentgenovém snímku je patrné ložisko destrukce s vroubkovanými konturami, ohraničené od zdravé tkáně zónou sklerózy.
- Aseptická nekróza tuberkulózy patní kosti (Gaglund-Schinzova choroba) - bolest při zátěži a palpaci patní kosti se vyskytuje u pacientů ve věku 7-14 let. Porucha se projevuje jako periostitida nebo bursitida, možná je atrofie lýtkových svalů. Rentgenový snímek ukazuje poškození apofýzy patní kosti, uvolnění kortikály pod apofýzou.
Všechny výše uvedené osteochondropatie procházejí několika fázemi vývoje. Léčba závisí na stádiu onemocnění, přítomnosti komplikací a charakteristikách těla pacienta. Nejčastěji se provádí konzervativní terapie, ale ve zvláště závažných případech je možný chirurgický zákrok.
Osteochondropatie patní kosti
Tato forma degenerativně-nekrotického onemocnění je častěji diagnostikována u dětí než u dospělých. Rizikovou skupinu tvoří dívky ve věku 7-9 let a chlapci ve věku 9-11 let. Osteochondropatie patní kosti je typická pro profesionální sportovce a osoby, které pravidelně zažívají zvýšenou fyzickou aktivitu.
Schinzova choroba neboli aseptická nekróza patní kosti se vyvíjí v důsledku narušení výživy kostní tkáně. Mezi hlavní příčiny onemocnění patří:
- Endokrinní a metabolické poruchy.
- Špatné vstřebávání vápníku.
- Zranění a zvýšená fyzická aktivita.
Příznaky onemocnění závisí na jeho stádiu a přítomnosti komplikací. U některých probíhá pomalu po dlouhou dobu, zatímco u jiných způsobuje akutní bolest. Porušení výživy kostní tkáně se projevuje otokem v postižené oblasti, problémy s flexí a extenzí nohy, bolestí při palpaci. Možné je také zvýšení lokální tělesné teploty, kulhání při chůzi, bolest v místě úponu Achillovy šlachy k patní kosti.
Diagnostika zahrnuje rentgen, CT a MRI. Rentgenový snímek ukazuje abnormality ve strukturálních vzorcích apofýzy a fragmentaci, zkreslené vzdálenosti mezi patní kostí a apofýzou. U postižené nohy je nerovnost kontur výraznější než u zdravé. Diferenciální diagnostika je povinná. Patologie se porovnává se změnami v kostech, které mají podobnou symptomatologii.
Léčba spočívá v kúře lékové terapie. Pacientům jsou předepsány chondroprotektory a přípravky vápníku, analgetika. Fyzioterapeutické procedury jsou indikovány k úlevě od bolesti a stimulaci regeneračních procesů. Je také nutné minimalizovat zátěž postižené končetiny a zvolit správnou obuv.
Osteochondropatie tuberkulózy patní kosti
K destrukci a pomalé obnově houbovité kostní tkáně tuberkulózy patní kosti dochází převážně u pacientek ve věku 12–15 let. Onemocnění může mít jednostranné nebo oboustranné postižení.
Příčiny degenerativního procesu v kostech:
- Mikrotraumata.
- Zvýšená fyzická aktivita.
- Endokrinní, cévní a neutrofické faktory.
Mezi hlavní příznaky patří: silná bolest při chůzi, otok postižených tkání, změněná struktura a svalová atrofie. Diagnostika se skládá z komplexu laboratorních a instrumentálních metod. Provádí se také diferenciace s kostní tuberkulózou, maligními nádory, bursitidou, periostitidou, osteomyelitidou a zánětlivými lézemi.
Léčba začíná konzervativními metodami. Indikována je imobilizace postižené končetiny, úleva od bolesti, fyzioterapie a užívání multivitaminových komplexů. Pokud výše uvedené metody nepřinesou požadovaný terapeutický výsledek, je indikován chirurgický zákrok. Zvláštní pozornost je věnována preventivním opatřením zaměřeným na prevenci relapsů onemocnění.
Osteochondropatie metatarzálních kostí
Metatarzální kosti jsou pět krátkých tubulárních kostí, které jsou součástí chodidla. Podléhají degenerativně-dystrofickým procesům. Alban-Kohlerova choroba II neboli aseptická nekróza metatarzálních kostí je častější u mladých žen. Hlavní příčinou vzniku patologie je časté a dlouhodobé nošení bot na vysokých podpatcích.
Bolestivý stav postupně progreduje a způsobuje akutní bolest při chůzi. Změna obuvi a snížení zátěže chodidel zmírňuje nepohodlí, ale nekróza kostí pokračuje a rozvíjí se v deformující artrózu. Rentgenové snímky odhalují zhutněnou hlavici metatarzu a její fragmentaci.
Léčba je ve většině případů konzervativní. Pacientům je prokázáno snížení zátěže nohy, podstupují fyzioterapeutické procedury a nosí vložky do bot. V obzvláště závažných případech se provádí resekce metatarzální kosti k odstranění rozsáhlých kostních výrůstků.
Osteochondropatie hlavice metatarzu
Aseptická léze hlavice metatarzu je nejčastěji diagnostikována u pacientek ve věku 12-18 let. V 10 % případů nekróza postihuje několik metatarzálních kostí, méně často se vyskytují bilaterální léze.
Hlavní příčinou onemocnění je porušení výživy kostí. K tomu dochází v důsledku úrazů, nošení těsné nebo špatně padnoucí obuvi, přetížení dolních končetin, plochých nohou (statické příčné, podélné). K destrukci tkání dochází postupně, takže se příznaky objevují postupně. Mezi příznaky poruchy patří:
- Bolestivé pocity při zatížení nohy.
- Kulhání.
- Neschopnost chodit naboso, v měkkých botách a po nerovném povrchu.
- Na hřbetu chodidla v úrovni léze je malý otok sahající proximálně podél metatarzální kosti.
- Palpace hlavy je bolestivá.
- Zkrácení prstu přiléhajícího k hlavě.
- Deformace metatarzofalangeálního kloubu a omezení pohybu v něm.
K diagnostice se používá rentgen, počítačová tomografie a magnetická rezonance. Indikovány jsou také laboratorní testy a diferenciální metody.
Radiologické příznaky onemocnění:
- První fáze se projevuje mírným zhutněním struktury kostní tkáně postižené oblasti.
- Ve druhé fázi dochází k ztluštění kloubního povrchu hlavy metatarzální kosti a ke zvýšení hustoty její kostní tkáně.
- Třetí fáze je charakterizována fragmentací, tj. resorpcí nekrotické kostní tkáně.
- Čtvrtou fází je obnovení struktury deformované kosti a vymizení známek fragmentace.
Při diferenciaci se onemocnění srovnává s komplikacemi zlomeniny hlavice metatarzální kosti, zánětlivými procesy a Deichlanderovou chorobou (pochodová zlomenina).
V první a druhé fázi je indikována imobilizace postižené končetiny. V pozdějších fázích je nutné nosit ortopedickou vložku s uspořádáním příčné a podélné klenby nohy. Je také nutné zcela vyloučit jakékoli přetížení nohy. Provádějí se fyzioterapeutické procedury ke snížení bolestivých pocitů a stimulaci regeneračních procesů.
Pokud konzervativní terapie nepřinese očekávané výsledky, provede se chirurgický zákrok. Chirurgický zákrok je zaměřen na odstranění kostních výrůstků, které zvyšují bolest a narušují normální nošení obuvi. Možné je i obnovení pohyblivosti kloubů. Prognóza je ve většině případů příznivá. Pokročilé formy onemocnění se vyvinou v deformující artrózu s dysfunkcí přední části chodidla.
Osteochondropatie člunkové kosti
Köhlerova choroba I. typu je diagnostikována zřídka a obvykle po úrazech. S touto patologií se často setkávají chlapci ve věku 3-10 let a starší. Je možná jednostranná i oboustranná aseptická nekróza člunkové kosti. Pokud je porucha zjištěna u dospělých, jedná se o nezávislou nozologickou formu osteochondropatie a nazývá se Müller-Weissův syndrom.
U dětí se onemocnění vyskytuje, když je narušen proces osifikace člunkové kosti. Na rentgenovém snímku se to projevuje následujícími příznaky:
- Zvýšená hustota postižené kosti.
- Zploštění osifikačního jádra.
- Fragmentace člunkové kosti v sagitálním směru.
- Zvětšení mezikostního prostoru.
Na zadní straně chodidla na jeho vnitřním okraji se objevuje otok a bolest. Kvůli tomu pacient kulhá a šlape postiženou končetinou. Onemocnění se může objevit na pozadí plochých nohou, deformace chodidla a prstů. Při diferenciaci se bere v úvahu možnost zlomeniny, zánětlivého procesu, izolované tuberkulózní léze.
Léčba je konzervativní. Je nutné znehybnit postiženou končetinu sádrovým obvazem. Fyzioterapeutické postupy jsou povinné, které zlepšují prokrvení postižených tkání, zmírňují bolest a podporují rekonvalescenci. Chirurgický zákrok se neprovádí. Doba úplné obnovy kostní struktury trvá 1,5-2 roky.
Osteochondropatie talu
Talus neboli patní kost je jednou z kostí, které tvoří dolní část kotníku. Je z 60 % pokryta kloubní chrupavkou a je zodpovědná za přenos tělesné hmotnosti na povrch chodidla. Kost se skládá z několika částí: bloku, hlavice a zadního výběžku.
Aseptická nekróza této lokalizace je vzácná, hrozí omezenou pohyblivostí a postižením. Muži se s tímto problémem setkávají častěji než ženy. Hlavní věková skupina pacientů je 20-45 let.
Příčiny degenerativně-dystrofických procesů:
- Komplikace zlomeniny.
- Poruchy krevního oběhu.
- Zranění kotníků.
- Zvýšená fyzická aktivita.
Onemocnění se vyznačuje pomalým postupem. Nekróza prochází několika fázemi. Mezi hlavní příznaky patří lokální otok a bolestivé pocity při chůzi.
V diagnostickém procesu se používá rentgen, CT, MRI a soubor laboratorních testů. Rentgenový snímek jasně ukazuje lézi s buněčnou strukturou, ohraničenou zónou sklerózy od zdravé kosti. Dále je pozorováno vyčnívání a ztenčení koncové ploténky nad lézí. V tomto případě jsou možné jednostranné i oboustranné procesy.
Léčba je ve většině případů konzervativní. Pacientům jsou předepsány léky a fyzioterapie ke zlepšení krevního oběhu, obnovení hustoty kostních buněk a stimulaci regeneračních procesů. Pokud je lékařská pomoc vyhledána včas, je prognóza příznivá.
Osteochondropatie kyčelního kloubu
Legg-Calve-Perthesova choroba tvoří asi 2 % všech ortopedických patologií. Nejčastěji je diagnostikována ve věku 4–14 let. Zároveň jsou muži nemocní častěji než ženy. Patologický proces může být bilaterální, ale častější je jednostranná lokalizace nekrózy.
Příčiny poškození kyčelního kloubu:
- Myelodysplazie bederní míchy.
- Zánět kyčelního kloubu.
- Zranění se stlačením cév a narušením krevního zásobení.
- Infekční choroby.
Raná stádia degenerativního procesu jsou asymptomatická. S postupem se objevuje bolest v kyčelních a kolenních kloubech a kulhání. Později dochází k deformaci hlavice stehenní kosti a omezení pohybu v postiženém kloubu. Deformace závisí na velikosti léze a určuje výsledek patologie.
K diagnostice se používá magnetická rezonance (MRI), ultrazvuk kyčelních kloubů a rentgen. Léčba je zaměřena na obnovení anatomické struktury kosti, aby se zabránilo poruchám chůze a odstranila bolest. Pacientům jsou předepsány léky, fyzioterapie a terapeutická cvičení. U těžkých forem onemocnění je indikována chirurgická léčba. Operace je zaměřena na zlepšení prokrvení kyčle a odstranění poruch v kloubu. Délka léčby je 3 až 4 roky.
Osteochondropatie stehenní kosti
Perthesova choroba je patologický stav, při kterém je narušeno prokrvení hlavice stehenní kosti s následnou aseptickou nekrózou. Vyskytuje se v dětství a dospívání od 3 do 14 let a patří k nejčastějším osteochondropatiím. Chlapci jsou postiženi častěji než dívky, ale u dívek onemocnění probíhá s těžkými komplikacemi.
Příčiny a faktory poruch výživy kostní tkáně:
- Metabolické poruchy.
- Vliv vnějších faktorů.
- Zranění a škody.
- Myelodysplazie.
- Zánětlivá a infekční onemocnění.
- Hormonální změny v dospívání.
- Narušení metabolismu zapojeného do tvorby kostní tkáně.
- Genetická predispozice.
- Anomálie struktury kyčelního kloubu.
Aseptická nekróza stehenní kosti prochází pěti hlavními fázemi vývoje:
- Porušení krevního zásobení a tvorba nekrotického ložiska.
- Zlomená imprese v destruované oblasti.
- Resorpce nekrotické tkáně, zkrácení krčku stehenní kosti.
- Proliferace pojivové tkáně v lézi.
- Nahrazení pojivové tkáně novou kostí, hojení zlomenin.
V raných stádiích se při chůzi objevuje mírná bolest, lokalizovaná v kyčelním kloubu. Nepohodlí může vyzařovat do kolenního kloubu nebo postihnout celou nohu. Pacient začíná kulhat a tahat postiženou končetinu. Další destrukce hlavice a její impresní zlomenina vyvolává akutní bolest a silné kulhání. Na tomto pozadí je omezená pohyblivost, pacient nemůže nohu otočit ven, flexní a extenční pohyby v kyčelním kloubu jsou omezené. Pozorovány jsou také vegetativní poruchy v distálních částech - bledé a studené nohy, zvýšené pocení.
K diagnostice se používá rentgen, magnetická rezonance (MRI) a počítačová tomografie (CT). Léčba závisí na stádiu onemocnění, jeho komplikacích a symptomech. Ve většině případů je terapie konzervativní. Je indikováno úplné odlehčení končetiny, užívání léků ke zlepšení krevního oběhu a stimulaci růstu kostní tkáně. Neméně účinné jsou fyzioterapeutické postupy, které udržují svalový tonus a urychlují proces regenerace.
Osteochondropatie hlavice stehenní kosti
Toto je jedna z nejčastějších forem degenerativně-dystrofického onemocnění kostí. Vyskytuje se u pacientů ve věku 5-12 let. Nejčastěji dochází k jednostrannému poškození, ale je možný i bilaterální patologický proces. Mezi hlavní příčiny poruchy patří poruchy krevního oběhu, úrazy, prodělaná onemocnění a genetická predispozice.
V raných stádiích onemocnění jsou příznaky rozmazané. S postupem se objevuje silná bolest při chůzi, svalová atrofie, kulhání a zkrácení postižené končetiny o 1-2 cm. Diagnostické příznaky nekrózy se objevují po 6 měsících. Na rentgenovém snímku se to projeví rovnoměrným ztmavnutím hlavice stehenní kosti v důsledku nekrózy a impresní zlomeniny.
Léčba je zaměřena na obnovení funkčních schopností postižené končetiny. Indikováno je omezení pohyblivosti kyčelního kloubu, používání berlí a ortopedických pomůcek. Chirurgický zákrok se provádí zřídka a je zaměřen na zlepšení krevního oběhu v hlavici stehenní kosti.
Apofyzální osteochondropatie
Scheuermannova-Mauova choroba je aseptická nekróza apofýz, tj. výběžků obratlových těl. Tato forma onemocnění je nejčastěji diagnostikována u pacientů v období intenzivního růstu, tj. 11-18 let. Hlavní příčinou patologie jsou vrozené vady ve vývoji meziobratlových plotének, porušení pevnosti koncových plotének obratlových těl. Mezi rizikové faktory patří endokrinní onemocnění, funkční přetížení, úrazy. To znamená, že porušení procesu osifikace v růstové zóně obratlových těl vede k jejich nekróze a deformaci.
Degenerativně-dystrofické procesy jsou typické pro VII, VIII, IX a X hrudní obratle. Možné je také postižení bederní-hrudní a bederní oblasti. Příznaky onemocnění závisí na jeho stádiu.
Hlavní příznaky nekrózy:
- V první fázi jsou bolestivé pocity minimální. Možná je asymetrie lopatek, mírně zvýšená hrudní kyfóza, paravertebrální asymetrie. Na úrovni patologických změn vyčnívají trnové výběžky, jejichž palpace způsobuje bolest. Možné je také omezení náklonů těla.
- Druhá fáze je charakterizována výskytem osifikace apofýz. Bolesti zad se objevují při delší chůzi nebo sezení, zvýšená únava a svalová slabost nohou a zad. Zvýšená hrudní kyfóza, deformace. Vyvíjí se radikulární syndrom s omezenou pohyblivostí obratlů.
- Třetí fáze je srůst apofýz s těly obratlů. Je charakterizována kyfózou a klínovitou deformací těl obratlů, známkami spinální artrózy s akutním bolestivým syndromem. Fixní kyfózu a bederní lordózu nelze korigovat.
Diagnostika se skládá ze souboru instrumentálních a diferenciálních metod. Léčba je ve většině případů konzervativní. Pacientům jsou předepsány celkové posilující procedury, vitamíny a šetrný režim práce a odpočinku. Pro rozvoj správného držení těla je nutné zvolit tvrdou matraci a je možné nosit i speciální korzet - korektor držení těla.
Terapeutický účinek má plavání, masáž zad a fyzioterapeutické procedury. V případě těžké kyfózy s neurologickými komplikacemi se provádí chirurgický zákrok. Pokud je léčba zahájena včas, má onemocnění příznivou prognózu.
Osteochondropatie kolenního kloubu
Tento typ aseptické nekrózy je nejčastěji diagnostikován u dětí a dospívajících. Hlavní příčinou poškození kolenního kloubu je zvýšené mechanické zatížení a zranění.
Degenerativně-dystrofický proces zahrnuje několik patologií v oblasti kolene, z nichž každá má své vlastní příznaky a lokalizaci:
- Koenigova choroba je léze povrchu kolena a patelofemorálního kloubu.
- Osgood-Schlatterova choroba je nekróza tuberkulózy tibie.
- Sinding-Larsen-Johanssonova choroba je léze pately horní/dolní.
V počátečních stádiích se onemocnění neprojevuje výraznými příznaky. Patologii lze podezřívat podle syndromu bolesti, který se zhoršuje při fyzické námaze na koleno. Současně v klidu nepohodlí odezní. V pozdějších stádiích nekrózy se bolest stává trvalou.
Onemocnění se diagnostikuje pomocí ultrazvuku, magnetické rezonance, scintigrafie, artroskopie a diferenciálních metod. K léčbě lze použít konzervativní i chirurgické metody. V prvním případě je indikováno snížení zátěže kolena jeho fixací. Během operace se odstraní chrupavčité těleso s následnou chondroplastikou.
Výsledek onemocnění závisí na jeho stádiu a přítomnosti komplikací. Pokud včas vyhledáte lékařskou pomoc, je prognóza příznivá. V pozdějších stádiích existuje riziko vzniku gonartrózy, kulhání a omezeného pohybu kolenního kloubu. Úplné zotavení postižené končetiny trvá přibližně 1 rok.
Osteochondropatie pately
Sinding-Larsen-Johanssonova choroba je aseptická nekróza v oblasti pately. Nejčastěji se tato patologie vyskytuje u pacientů ve věku 10-15 let. Onemocnění je polyetiologické. Degenerativní proces může být spojen s rupturou a oddělením části kostní tkáně od pately v důsledku zvýšené funkce čtyřhlavého svalu stehenní kosti.
Příznaky patologie:
- Zvyšující se bolest v kolenním kloubu.
- Otok měkkých tkání v postižené oblasti.
- Atrofie/natažení čtyřhlavého svalu.
V některých případech se osteochondropatie patelly vyskytuje na pozadí nekrózy tibiální tuberosity, tj. Osgood-Schlatterova syndromu.
Pro diagnostiku se používají různé instrumentální metody. Rentgenový snímek ukazuje poškození kortexu předodolní části pately, fragmentaci jejího dolního pólu a periostitidu.
Léčba spočívá v komplexu konzervativních metod. Pacientům je předepsáno odlehčení kloubů, fyzioterapie, masáže. Pokud onemocnění nereaguje na konzervativní léčbu, provádí se chirurgický zákrok s odstraněním postižené kosti.
Osteochondropatie klíční kosti
Zničení a pomalá obnova houbovité kostní tkáně klíční kosti je extrémně vzácná. Tato patologie se nazývá Friedrichův syndrom. Nejčastěji je diagnostikována u dospívajících pacientů. Etiologie je ve většině případů spojena s mikrotraumatem.
Příznaky onemocnění:
- Bolestivé zduření v oblasti sternoklavikulárního kloubu.
- Bolest, která se zhoršuje při fyzické námaze.
- Rentgenový snímek ukazuje ztluštění sternálního konce klíční kosti a ložiskové prosvětlení; kostní tkáň je fragmentovaná.
K diagnostice se používá CT, MRI a rentgen. Při diferenciaci se onemocnění srovnává s periostitidou, osteomyelitidou klíční kosti a dalšími patologií. Léčba je konzervativní. Ortoped fixuje horní končetinu na postižené straně po dobu 7-10 dnů. Indikovány jsou také fyzioterapeutické procedury a užívání minerálních komplexů. Prognóza je příznivá.
Osteochondropatie humeru
Pažní kost je součástí kostry horní končetiny, nachází se mezi lopatkou nahoře, loketní kostí a vřetenní kostí dole. Je to dlouhá trubkovitá kost, která se podílí na tvorbě ramenních a loketních kloubů a zajišťuje jejich volnost pohybu. Degenerativně-dystrofický proces spočívá v destrukci kostní hmoty s oblastmi nekrózy a jejich nahrazením tukovou tkání.
Poškození hlavice humeru je jednou z příčin aseptické nekrózy. Vývoj onemocnění může být také spojen s následujícími faktory:
- Porušení přívodu krve do kosti.
- Kompartmentový syndrom.
- Hrubé lékařské manipulace.
- Dlouhodobá hormonální terapie kortikosteroidy.
- Trombóza a zánětlivé patologie.
- Stavy imunodeficience.
- Radiační nebo chemoterapie.
- Dekompresní stavy.
Aseptická nekróza humeru se projevuje bolestivými pocity při palpaci kosti a při zvýšené fyzické aktivitě. S postupující nekrózou je narušena pohyblivost postižené končetiny, svaly ramenního pletence atrofují a kost se stává křehkou.
Diagnostika spočívá v vizuálním vyšetření postižené oblasti, rentgenovém snímku, magnetické rezonanci a laboratorních testech. Léčba je založena na medikamentech s fyzioterapií. Chirurgický zákrok se provádí pouze v závažných případech. Při včasné léčbě má onemocnění pozitivní prognózu.
Osteochondropatie holenní kosti
Tato patologie je závažný degenerativně-dystrofický proces v kostní tkáni v důsledku narušení jejího krevního zásobení, struktury a tukové degenerace kostní dřeně. Onemocnění je polyetiologické, ale je identifikována řada hlavních faktorů, které zvyšují riziko nekrózy:
- Trauma a dysplazie.
- Toxické účinky léků.
- Osteopenie.
- Osteoporóza.
- Revmatoidní artritida.
- Ischemická choroba srdeční.
Patologický stav se projevuje bolestí v oblasti kyčelního kloubu a třísel, která může vyzařovat do kolena, dolní části zad a křížové kosti. S postupem onemocnění se nepohodlí stává trvalým. Pacient začíná kulhat, postižená končetina ztrácí pohyblivost v důsledku svalové atrofie.
Diagnostika aseptické nekrózy tibie zahrnuje rentgenové vyšetření, magnetickou rezonanci, počítačovou tomografii a scintigrafii měkkých tkání. Léčba je konzervativní: fyzioterapie, léky, cvičení. V případě závažných degenerativních změn je možná chirurgická intervence.
Osteochondropatie fibuly
Lýtková kost je trubkovitá, tenká a dlouhá část nohy. Spojuje se s holenní kostí, skládá se z těla a dvou konců. Funguje jako vnější stabilizátor hlezenního kloubu.
Degenerativně-dystrofická léze fibuly se často vyskytuje na pozadí nekrózy pánevních kostí a projevuje se následujícími příznaky: rozšíření kloubní štěrbiny, snížení výšky epifýz a odumření kostní tkáně.
Onemocnění způsobuje bolest při pohybu a palpaci postižené oblasti. Patologie se vyznačuje cyklickým průběhem. Její celková doba trvání je 2 až 4 roky. Léčba je komplexní: léky, fyzioterapie, cvičební terapie, minerální komplexy.
Osteochondropatie tibiální tuberosity
Osgood-Schlatterova choroba je jednou z nejčastějších forem aseptické nekrózy u dětí. Léze tibiální tuberosity je diagnostikována u pacientů ve věku 10-18 let, kteří se aktivně věnují sportu. Onemocnění může být jednostranné nebo se symetrickým postižením obou končetin.
Hlavní příčinou poruchy jsou častá zranění a zvýšená fyzická aktivita. Degenerativně-dystrofický proces se projevuje následujícími příznaky:
- Otok léze.
- Lokální bolest při palpaci a flexi končetiny.
- Při palpaci je detekován tvrdý kostní výrůstek.
V raných stádiích je nepohodlí občasné. S postupem bolesti se bolest stává trvalou a zesiluje se při chůzi a dřepu. V důsledku otoku je pozorována mírná deformace anteroproximální části holeně. Ta je jasně viditelná ze strany při ohnutí kolenního kloubu. Tuberkulóza může být elastická nebo z husté kostní struktury.
Při stanovení diagnózy se berou v úvahu radiografické známky patologie. Pozoruje se změna struktury a kontur tibiální tuberosity - světlé oblasti se střídají s tmavými a bezstrukturními, tvoří se marginální dutina. Diferenciace se provádí s recidivující subluxací pately, nádory chrupavčité tkáně, avulzní zlomeninou tibiální tuberosity, osteomyelitidou, infrapatelární bursitidou.
Léčba spočívá v omezení flexních pohybů v kolenních kloubech postižené končetiny. Pacientům jsou předepsány léky proti bolesti, léky posilující kostní tkáň a tělo. Fyzioterapie je zaměřena na stimulaci regeneračních procesů. Chirurgický zákrok je extrémně vzácný, protože existuje riziko poškození růstové zóny a rozvoje synostózy. Onemocnění trvá 1-1,5 roku a končí obnovou kostní struktury. V pokročilých případech je možná deformace léze.
Osteochondropatie sedací kosti
Jednou ze tří částí, které tvoří pánevní kost, je sedací kost. Aseptická nekróza této lokalizace je Van Neckův syndrom. Onemocnění se projevuje ve věku 6-10 let, u chlapců častěji než u dívek. Patologie se projevuje bolestí v kyčli a tříslech, reflexní kulhání a zvýšením tělesné teploty. V některých případech je pozorována omezená bolest v oblasti symfýzy.
K diagnostice se používají instrumentální metody: rentgen, magnetická rezonance. Rentgenové snímky odhalují sférické rozšíření v oblasti sedací kosti, jednostrannou nebo oboustrannou nekrózu. Degenerativní proces se odlišuje od nádorových lézí pánve, tuberkulózy kostí, osteomyelitidy. Léčba a prognóza závisí na závažnosti onemocnění.
Osteochondropatie sfénoidní kosti
Aseptická nekróza tarzálních kostí nohy (ve tvaru klínu) je Künscherův syndrom. Klínová kost je poškozena v důsledku nárazů, nadměrného tlaku, kroucení nebo ohýbání nohy. Jednou z nejčastějších příčin onemocnění je nošení nevhodné obuvi, která neodpovídá velikosti a šířce nohy.
Degenerativní proces se projevuje bolestí v oblasti chodidla, která se zesiluje při chůzi. Pacient začne kulhat a snaží se nešlápnout na bolavou končetinu. Pro potvrzení diagnózy se provádí rentgenové vyšetření. Osteochondropatie sfénoidní kosti se odlišuje od její zlomeniny.
Léčba je ve většině případů konzervativní. Postižená končetina je znehybněna sádrovou botou, předepisují se léky ke zlepšení krevního oběhu. Doporučují se také fyzioterapeutické procedury, které stimulují procesy regenerace kostní tkáně.


 [
[