Lékařský expert článku
Nové publikace
Zlomenina horní čelisti
Naposledy posuzováno: 07.07.2025

Veškerý obsah iLive je lékařsky zkontrolován nebo zkontrolován, aby byla zajištěna co největší věcná přesnost.
Máme přísné pokyny pro získávání zdrojů a pouze odkaz na seriózní mediální stránky, akademické výzkumné instituce a, kdykoli je to možné, i klinicky ověřené studie. Všimněte si, že čísla v závorkách ([1], [2] atd.) Jsou odkazy na tyto studie, na které lze kliknout.
Pokud máte pocit, že některý z našich obsahů je nepřesný, neaktuální nebo jinak sporný, vyberte jej a stiskněte klávesu Ctrl + Enter.
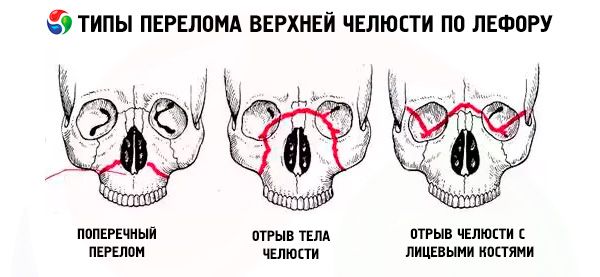
Zlomenina maxily obvykle sleduje jednu ze tří typických linií nejmenšího odporu popsaných Le Fortem: horní, střední a dolní. Obvykle se jim říká Le Fortovy linie (Le Fort, 1901).
- Le Fort I - spodní linie, má směr od báze hruškovitého otvoru horizontálně a zpět k pterygoidnímu výběžku klínové kosti. Tento typ zlomeniny poprvé popsal Guerin a zmiňuje se o něm ve své práci i Le Fort, takže zlomenina podél spodní linie by se měla nazývat zlomenina Guerin-Le Fort.
- Le Fort II - střední čára, prochází příčně nosními kostmi, dnem očnice, infraorbitálním okrajem a poté dolů podél zygomatikomaxilárního švu a pterygoidního výběžku sfénoidní kosti.
- Le Fort III je horní linie s nejmenší silou, procházející příčně základnou nosních kostí, dnem očnice, jejím vnějším okrajem, jařmovým obloukem a pterygoidním výběžkem klínové kosti.
U zlomeniny Le Fort I je pohyblivý pouze zubní oblouk horní čelisti spolu s patrovým výběžkem; u zlomeniny Le Fort II je pohyblivá celá horní čelist a nos a u zlomeniny Le Fort III celá horní čelist spolu s nosem a jařmovými kostmi. Uvedená pohyblivost může být jednostranná nebo oboustranná. U jednostranných zlomenin horní čelisti je pohyblivost úlomku méně výrazná než u oboustranných zlomenin.
Zlomeniny horní čelisti, zejména podél linie Le Fort III, jsou často doprovázeny poškozením lebeční báze, otřesy mozku, pohmožděninami nebo stlačením mozku. Současné poškození čelisti a mozku je často důsledkem těžkého a závažného traumatu: úderu těžkým předmětem do obličeje, stlačení, pádu z velké výšky. Stav pacientů se zlomeninou horní čelisti je výrazně zhoršen poškozením stěn vedlejších nosních dutin, nosní části hltanu, středního ucha, mozkových plen, přední lebeční jámy s vraženými nosními kostmi a stěn čelního sinu. V důsledku zlomeniny stěn tohoto sinu nebo ethmoidálního labyrintu může dojít k emfyzému podkožní tkáně v oční jamce, na čele a na tváři, který se projevuje charakteristickým příznakem krepitusu. Často se pozoruje rozdrcení nebo ruptura měkkých tkání obličeje.
 [ 1 ]
[ 1 ]
Příznaky zlomeniny horní čelisti
Zlomeniny lebeční báze jsou doprovázeny příznakem „krvavých brýlí“, subkonjunktivální sufuzí (krvácením), retroaurikulárním hematomem (při zlomenině střední lebeční jámy), krvácením a zejména likvorem z ucha a nosu, dysfunkcí hlavových nervů a celkovými neurologickými poruchami. Nejčastěji jsou poškozeny větve trojklanného, obličejového a okulomotorického nervu (ztráta citlivosti, porucha mimiky, bolest při pohybu očních bulv nahoru nebo do stran atd.).
Rychlost vývoje hematomů má velký diagnostický význam: rychlá - naznačuje jejich lokální původ a pomalá - během 1-2 dnů - je typická pro nepřímé, hluboké krvácení, tj. zlomeninu lebeční báze.
Diagnostika zlomenin horní čelisti je ve srovnání s poraněním dolní čelisti složitějším úkolem, protože jsou často doprovázeny rychle rostoucím otokem měkkých tkání (víčka, tváře) a krvácením do tkání.
Nejtypičtější příznaky zlomeniny horní čelisti:
- prodloužení nebo zploštění střední části obličeje v důsledku posunutí natržené čelisti směrem dolů nebo dovnitř (dozadu);
- bolest při pokusu o zavření zubů;
- malokluze;
- krvácení z nosu a úst.
To je obzvláště výrazné u zlomenin podél linie Le Fort III. Kromě toho jsou zlomeniny horní čelisti často retinovány, což ztěžuje detekci hlavního příznaku zlomeniny jakékoli kosti - posunutí fragmentů a jejich patologické pohyblivosti. V takových případech může diagnóze napomoci zploštění střední třetiny obličeje, malokluze a stín, odhalený palpací okrajů oběžných drah, jařmových oblouků a jařmo-alveolárních hřebenů (oblast, kde se spojuje jařmový výběžek horní čelisti a maxilární výběžek jařmové kosti) a způsobený porušením integrity těchto kostních útvarů.
Pro zvýšení přesnosti diagnózy zlomenin horní čelisti je třeba vzít v úvahu bolest při palpaci následujících bodů, které odpovídají oblastem zvýšené roztažnosti a komprese kostí:
- horní nosní - na bázi kořene nosu;
- dolní nosní - na bázi nosní přepážky;
- supraorbitální - podél horního okraje oční jamky;
- extraorbitální - na vnějším okraji oční jamky;
- infraorbitální - podél spodního okraje oční jamky;
- jařmový;
- klenutý - na zygomatickém oblouku;
- tuberální - na tuberkulu horní čelisti;
- zygomaticko-alveolární - nad oblastí 7. horního zubu;
- psí;
- patrové (body se palpují ze strany ústní dutiny).
Příznaky pohyblivosti úlomků horní čelisti a „plovoucího patra“ lze identifikovat následovně: lékař uchopí přední skupinu zubů a patro prsty pravé ruky a levou ruku položí na tváře zvenčí; poté provede lehké kývavé pohyby dopředu-dolů a dozadu. U zlomenin s retinací nelze pohyblivost úlomku tímto způsobem určit. V těchto případech je nutné palpovat pterygoidní výběžky klínových kostí; v tomto případě pacient obvykle pociťuje bolest, zejména u zlomenin podél linie Le Fort II a III, někdy doprovázenou řadou výše uvedených příznaků zlomeniny lebeční báze, ethmoidálního labyrintu, nosních kostí, dolních stěn oběžných drah a jařmových kostí.
U pacientů s poraněním horní čelisti a čelní kosti jsou možné zlomeniny stěn maxilárních dutin, dolní čelisti a zygomatických kostí, ethmoidálního labyrintu a nosní přepážky. Proto se u kombinovaných zlomenin lebeční báze, horní čelisti, zygomatických kostí, nosní přepážky a slzných kostí může objevit intenzivní slzení a likvor z nosu a uší.
Kombinace zlomenin horních čelistí s traumatickým poškozením jiných částí těla se ve většině případů klinicky projevuje obzvláště závažným syndromem vzájemného zhoršení a překrývání. Pacienti s takovou kombinací by měli být klasifikováni jako oběti se zvýšeným rizikem vzniku obecných septických komplikací nejen v maxilofaciální oblasti, ale i v jiných ložiskách poškození vzdálené lokalizace (v důsledku metastázování infekce), včetně uzavřených, které nemají přímé anatomické spojení s čelistmi, ústní dutinou, obličejem.
Mnoho pacientů se zlomeninami horní čelisti trpí určitým stupněm traumatické neuritidy infraorbitálních větví trojklanného nervu; někteří oběti pociťují prodloužené snížení elektrické dráždivosti zubů na straně poranění.
Určitý diagnostický význam má detekce palpací nerovností v okrajích očnice (stupňovité výčnělky), zygomaticko-alveolárních hřebenů, nasolabiálních švů, jakož i změn okrajů horní čelisti během rentgenového snímkování v axiální a frontální projekci.
Důsledky zlomenin čelisti
Výsledek zlomenin čelisti závisí na mnoha faktorech: věku a celkovém stavu oběti před zraněním, přítomnosti syndromu vzájemného zhoršení, environmentální situaci v oblasti trvalého bydliště oběti; zejména na přítomnosti nerovnováhy minerálních prvků ve vodě a potravě (GP Ruzin, 1995). Podle GP Ruzina je tedy u obyvatel různých oblastí Ivanofrankivské oblasti průběh zlomenin a povaha studovaných metabolických procesů téměř shodný a lze jej považovat za optimální, zatímco v Amurské oblasti je proces regenerace kostní tkáně a metabolické reakce pomalejší. Četnost a povaha komplikací závisí na době adaptace jedince v této oblasti. Použité ukazatele: index zánětlivé odpovědi (IRI), metabolický index (MI), index regenerace (RI) - umožňují analyzovat souhrn změn studovaných ukazatelů i v případech, kdy změny v každém z nich nepřekračují fyziologické normy. Použití indexů IVR, MI a RI proto umožňuje predikovat průběh zlomeniny, rozvoj zánětlivě-infekčních komplikací, sestavit léčebný plán pro pacienta s cílem optimalizovat metabolické procesy, předcházet komplikacím a sledovat kvalitu léčby s ohledem na charakteristiky pacienta a vnější podmínky. Například pro Ivanofrankivskou oblast jsou kritické hodnoty indexů: IVR - 0,650, MI - 0,400, RI - 0,400. Pokud jsou získány nižší hodnoty, je nutná korekční terapie. Metabolická optimalizace není nutná, pokud IVR > 0,6755, MI > 0,528, RI > 0,550. Autor zjistil, že v různých regionech se hodnoty indexů mohou lišit v závislosti na medicínsko-geografických a biogeochemických podmínkách, které je třeba při jejich analýze zohlednit. V Amurské oblasti jsou tedy tyto hodnoty nižší než v Ivanofrankivské oblasti. Proto je vhodné provést posouzení IVR, MI a RI ve spojení s klinickým a radiologickým vyšetřením pacienta v prvních 2-4 dnech po úrazu - k identifikaci počáteční úrovně regeneračního potenciálu a předepsání nezbytné korekční terapie, 10.-12. den - k objasnění prováděné léčby, 20.-22. den - k analýze výsledků léčby a predikci charakteristik rehabilitace.
Podle G. P. Ruzina je v oblastech s hypo- a diskomfortními stavy, s nerovnováhou minerálních složek a aminokyselinového složení bílkovin během adaptačního období nutné do léčebného komplexu zařadit anabolika a adaptogeny. Ze všech fyzikálních faktorů, které používal, mělo laserové záření nejvýraznější pozitivní účinek.
Na základě svého výzkumu autor shrnuje praktická doporučení takto:
- Je vhodné použít testy, které charakterizují podmínky metabolismu a reparačního procesu: index zánětlivé odpovědi (IRI), metabolický index (MI), regenerační index (RI).
- Pokud je IVR pod 0,675, je nutné použít osteotropní antibiotika; pokud je IVR nad 0,675, při včasné a adekvátní imobilizaci není antibiotická terapie indikována.
- Pokud jsou hodnoty MI a RI menší než 0,400, je nutná terapie zahrnující komplex léků a látek stimulujících metabolismus bílkovin a minerálů.
- Při nízkých hodnotách IVR je použití lokálních termálních procedur (UHF) kontraindikováno, dokud nedojde k vyřešení nebo drenáži zánětlivého ložiska.
- Při léčbě pacientů se zlomeninami dolní čelisti za nepříznivých lékařských a geografických podmínek, zejména během adaptačního období, by měly být předepsány adaptogeny, anabolika a antioxidanty.
- Pro rychlé vyřešení infiltrátu a zkrácení trvání bolesti je vhodné použít laserové ozáření v prvních 5-7 dnech po poranění.
- Pro optimalizaci léčby pacientů se zlomeninou dolní čelisti a zkrácení doby hospitalizace je nutné organizovat rehabilitační místnosti a zajistit kontinuitu ve všech fázích léčby.
Díky včasné přednemocniční, lékařské a specializované péči jsou výsledky léčby zlomenin čelistí u dospělých příznivé. Například V. F. Chistyakova (1980) dokázala při léčbě nekomplikovaných zlomenin dolní čelisti pomocí komplexu antioxidantů zkrátit dobu hospitalizace pacientů o 7,3 lůžkových dnů a V. V. Lysenko (1993) při léčbě otevřených zlomenin, tj. zjevně infikovaných ústní mikroflórou, pomocí intraorálního aerosolu s nitazolovou pěnou snížil procento traumatické osteomyelitidy 3,87krát a zároveň zkrátil dobu užívání antibiotik. Podle K. S. Malikova (1983) byl při porovnání rentgenového obrazu procesu reparativní regenerace dolní čelisti s autoradiografickými ukazateli stanoven specifický vzorec v metabolismu kostních minerálů: zvýšení intenzity zapojení radioaktivního izotopu 32P a 45Ca do kostního regenerátu poškozené dolní čelisti je doprovázeno výskytem rentgenových oblastí kalcifikace v koncových částech fragmentů; Dynamika absorpce radiofarmak probíhá ve formě dvou fází maximální koncentrace značených sloučenin 32P a 45Ca v zóně poranění. S hojením kostních fragmentů u zlomenin dolní čelisti se zvyšuje stupeň intenzity zapojení izotopů 32P a 45Ca v zóně poranění. Maximální koncentrace osteotropních radioaktivních sloučenin v koncových částech fragmentů je pozorována 25. den po poranění čelisti. Akumulace makro- a mikroelementů v koncových částech fragmentů dolní čelisti má fázový charakter. První zvýšení koncentrace minerálů je pozorováno 10.–25. den, druhé 40.–60. den. V pozdějších fázích reparativní regenerace (120 dní) se minerální metabolismus v zóně zlomeniny začíná postupně blížit normálním parametrům a do 360. dne je zcela normalizován, což odpovídá procesu konečné reorganizace kostního kalusu, který spojoval fragmenty dolní čelisti. Autor zjistil, že včasné a správné anatomické zarovnání fragmentů a jejich spolehlivá chirurgická fixace (například kostním stehem) vede k časnému (25 dní) kostnímu srůstu fragmentů dolní čelisti a obnovení (po 4 měsících) normální struktury nově vytvořené kostní tkáně a jeho studium biochemickými a spektrálními výzkumnými metodami ve srovnání s morfologickými a autoradiografickými daty ukázalo, že stupeň nasycení mikrostruktur kalusu minerály se postupně zvyšuje s rostoucí zralostí kostní tkáně.
V případě předčasného nasazení komplexní léčby se mohou objevit výše uvedené a další zánětlivé komplikace (sinusitida, artritida, migrující granulom atd.), vznik falešných kloubů, kosmetické znetvoření obličeje, poruchy žvýkání a řeči a rozvoj dalších nezánětlivých onemocnění, která vyžadují komplexní a dlouhodobou léčbu.
V případech mnohočetných zlomenin čelistí u starších a senilních jedinců se často pozoruje opožděné srůstání, pseudoartróza, osteomyelitida atd.
V některých případech vyžaduje léčba posttraumatických komplikací použití složitých ortopedických struktur v souladu s povahou funkčních a anatomicko-kosmetických poruch, stejně jako rekonstrukční operace (osteoplastika, refraktura a osteosyntéza, artroplastika atd.).
Diagnóza zlomeniny horní čelisti
Rentgenová diagnostika zlomenin maxily je často velmi obtížná, protože rentgenové snímky v laterální projekci ukazují superpozici dvou maxilárních kostí. Proto se rentgenové snímky maxily obvykle pořizují pouze v jedné (sagitální) projekci (přehledový rentgen) a pozornost je třeba věnovat konturám zygomatického alveolárního hřebene, infraorbitálnímu okraji a okrajům maxilárních dutin. Jejich porušení (zalomení a klikatosti) naznačuje zlomeninu maxily.
V případě kraniofaciální disjunkce (zlomenina podél linie Le Fort III) je pro stanovení diagnózy velkou pomocí rentgenové vyšetření obličejového skeletu v axiální projekci. V posledních letech se s úspěchem používá také tomografie a panoramatická rentgenografie.
V posledních letech se objevily diagnostické technologie (počítačová tomografie, magnetická rezonance), které umožňují simultánní diagnostiku poškození obličejové i lebeční lebky. Y. Raveh a kol. (1992), T. Vellemin, I. Mario (1994) tak rozdělili zlomeniny čelní, maxilární, ethmoideální kosti a očnice na dva typy a jeden podtyp - (1a). Typ I zahrnuje fronto-nasálně-ethmoideální a medio-orbitální zlomeniny bez poškození kostí lebeční báze. U podtypu 1a se k tomu přidává i poškození mediální stěny optického kanálu a komprese zrakového nervu.
Typ II zahrnuje zlomeniny frontálně-nasálně-ethmoideální a mediálně-orbitální oblasti postihující lebeční bázi; v tomto případě jsou poškozeny vnitřní a vnější části obličejové a lebeční lebky s intrakraniálním posunem zadní stěny frontálního sinu, přední části lebeční báze, horní stěny očnice, spánkové a klínové kosti a oblasti turecké sella; dochází k rupturám tvrdé pleny mozkové. Tento typ poranění je charakterizován únikem mozkomíšního moku, herniální protruzí mozkové tkáně z mezery zlomeniny, tvorbou bilaterálního telekantu s rozšířením interorbitální oblasti a kompresí a poškozením zrakového nervu.
Takto podrobná diagnostika komplexního kraniofaciálního traumatu umožňuje 10–20 dní po úrazu porovnat fragmenty kostí lebeční báze a obličeje současně, což umožňuje zkrátit dobu hospitalizace obětí a zkrátit počet komplikací.
Co je třeba zkoumat?
Kdo kontaktovat?
Poskytování pomoci obětem s poraněním maxilofaciální části těla
Léčba pacientů se zlomeninami čelisti zahrnuje co nejrychlejší obnovení ztracené formy a funkce. Řešení tohoto problému zahrnuje následující hlavní fáze:
- zarovnání posunutých fragmentů,
- jejich zajištění ve správné poloze;
- stimulace regenerace kostní tkáně v oblasti zlomeniny;
- prevence různých typů komplikací (osteomyelitida, pseudoartróza, traumatická sinusitida, perimaxilární flegmóna nebo absces atd.).
Specializovaná péče o zlomeniny čelisti by měla být poskytnuta co nejdříve (v prvních hodinách po úrazu), protože včasné přemístění a fixace fragmentů poskytuje příznivější podmínky pro regeneraci kostí a hojení poškozených měkkých tkání ústní dutiny a také pomáhá zastavit primární krvácení a předcházet vzniku zánětlivých komplikací.
Organizace pomoci obětem s maxilofaciálním poraněním musí zajistit kontinuitu lékařských opatření po celé trase oběti z místa incidentu do zdravotnického zařízení s povinnou evakuací do cílového místa. Rozsah a povaha poskytované pomoci se může lišit v závislosti na situaci na místě incidentu, umístění zdravotnických zařízení a zařízení.
Rozlišuje se mezi:
- první pomoc, která je poskytována přímo na místě nehody, na zdravotnických stanovištích a provádí ji oběti (v pořadí svépomoci nebo vzájemné pomoci), ošetřovatel nebo zdravotnický instruktor;
- předlékařská péče poskytovaná záchranářem nebo zdravotní sestrou a zaměřená na doplnění první pomoci;
- první lékařská pomoc, která by měla být poskytnuta pokud možno do 4 hodin od okamžiku zranění; provádějí ji nespecializovaní lékaři (ve venkovských nemocnicích, zdravotnických zařízeních a na ambulancích);
- kvalifikovaná chirurgická péče, která musí být poskytnuta v lékařských zařízeních nejpozději do 12-18 hodin po úrazu;
- specializovaná péče, která musí být poskytnuta ve specializovaném zařízení do jednoho dne po úrazu. Uvedené časové lhůty pro poskytování různých typů péče jsou optimální.
 [ 4 ], [ 5 ], [ 6 ], [ 7 ], [ 8 ]
[ 4 ], [ 5 ], [ 6 ], [ 7 ], [ 8 ]
První pomoc na místě činu
Příznivé výsledky léčby poranění maxilofaciální oblasti do značné míry závisí na kvalitě a včasnosti první pomoci. Na její správné organizaci závisí nejen zdraví, ale někdy i život postiženého, zejména v případě krvácení nebo asfyxie. Často je jedním z hlavních rysů poranění maxilofaciální oblasti nesoulad mezi typem postiženého a závažností poranění. Na tento rys je nutné upozorňovat obyvatelstvo prováděním zdravotnické osvětové práce (v systému Červeného kříže, během kurzů civilní obrany).
Zdravotnická služba by měla věnovat velkou pozornost školení v technikách první pomoci, zejména u pracovníků v těch odvětvích, kde je výskyt úrazů poměrně vysoký (těžební průmysl, zemědělství atd.).
Při poskytování první pomoci postiženému s poraněním obličeje na místě události je v první řadě nutné postiženého uložit do polohy, která zabraňuje zadušení, tj. položit ho na bok, otočit hlavu směrem k poranění nebo obličejem dolů. Poté by měl být na ránu přiložen aseptický obvaz. V případě chemického popálení obličeje (kyseliny nebo zásady) je nutné popálený povrch ihned omýt studenou vodou, aby se odstranily zbytky látek, které popáleninu způsobily.
Po poskytnutí první pomoci na místě nehody (zdravotnická stanice) je postižený evakuován na lékařskou stanici, kde mu první pomoc poskytuje střední zdravotnický personál.
Mnoho pacientů s poraněním maxilofaciální oblasti se může samostatně dostat do zdravotnických zařízení nacházejících se v blízkosti místa nehody (zdravotní střediska továren, závodů). Oběti, které se nemohou pohybovat samostatně, jsou transportovány do zdravotnických zařízení v souladu s pravidly pro prevenci asfyxie a krvácení.
První pomoc při poranění maxilofaciální oblasti mohou poskytnout zdravotničtí pracovníci střední úrovně přivolaní na místo incidentu.
 [ 9 ]
[ 9 ]
První pomoc
Stejně jako neodkladná pomoc je i záchranná pomoc poskytována na místě nehody, na lékařských stanovištích, ve zdravotních střediscích, záchranářských a porodnicko-zdravotních stanicích. V tomto případě by se úsilí mělo zaměřit především na zastavení krvácení, prevenci asfyxie a šoku.
Zdravotničtí pracovníci střední úrovně (zubní technik, záchranář, porodní asistentka, zdravotní sestra) musí znát základy diagnostiky poranění obličeje, prvky první pomoci a specifika transportu pacientů.
Rozsah přednemocniční péče závisí na povaze poranění, stavu pacienta, prostředí, ve kterém je tato péče poskytována, a kvalifikaci zdravotnických pracovníků.
Zdravotnický personál musí určit čas, místo a okolnosti zranění; po vyšetření oběti stanovit předběžnou diagnózu a provést řadu terapeutických a preventivních opatření.
Boj s krvácením
Bohatá síť cév v maxilofaciální oblasti vytváří příznivé podmínky pro vznik krvácení při poraněních obličeje. Krvácení může probíhat nejen směrem ven nebo do ústní dutiny, ale i do hloubky tkání (latentní).
V případě krvácení z malých cév lze ránu tamponovat a přiložit tlakový obvaz (pokud to nezpůsobí hrozbu asfyxie nebo dislokace úlomků čelisti). Tlakový obvaz lze použít k zastavení krvácení u většiny poranění maxilofaciální oblasti. V případech poranění velkých větví zevní karotidy (lingvální, obličejové, maxilární, povrchové temporální) lze dočasně zastavit krvácení v urgentní péči pomocí tlaku prstů.
Prevence asfyxie a metody jejího boje
V první řadě je nutné správně posoudit stav pacienta a věnovat pozornost povaze jeho dýchání a poloze. V tomto případě může být zjištěna asfyxie, jejíž mechanismus může být odlišný:
- posunutí jazyka dozadu (vykloubení);
- uzavření lumen průdušnice krevními sraženinami (obstrukční);
- komprese průdušnice hematomem nebo edematózní tkání (stenóza);
- uzavření vstupu do hrtanu visící chlopní měkké tkáně z patra nebo jazyka (chlopňová);
- aspirace krve, zvratků, zeminy, vody atd. (aspirace).
Aby se zabránilo udušení, měl by pacient sedět, mírně předkloněný a s hlavou skloněnou dolů; v případě těžkých mnohočetných poranění a ztráty vědomí by měl pacient ležet na zádech s hlavou otočenou směrem k poranění nebo na stranu. Pokud to poranění dovolí, lze pacienta položit lícem dolů.
Nejčastější příčinou asfyxie je retrakce jazyka, ke které dochází při rozdrcení těla dolní čelisti, zejména brady, při dvojitých zlomeninách mentálního dna. Jednou z účinných metod boje proti této (dislokační) asfyxii je fixace jazyka hedvábným ligaturou nebo jeho propíchnutí zavíracím špendlíkem či vlásenkou. Aby se zabránilo obstrukční asfyxii, je nutné pečlivě vyšetřit ústní dutinu a odstranit krevní sraženiny, cizí tělesa, hlen, zbytky jídla nebo zvratky.
Protišoková opatření
Výše uvedená opatření by měla zahrnovat především včasné zastavení krvácení, odstranění asfyxie a provedení transportní imobilizace.
Boj proti šoku při poranění maxilofaciální oblasti zahrnuje celou řadu opatření prováděných v případech šoku vzniklého poraněním jiných oblastí těla.
Aby se zabránilo další infekci rány, je nutné aplikovat aseptický (ochranný) gázový obvaz (například individuální balení). Je třeba mít na paměti, že v případě zlomenin obličejových kostí by obvaz neměl být příliš utažen, aby se zabránilo posunutí úlomků, zejména v případě zlomenin dolní čelisti.
Středním zdravotnickým pracovníkům je zakázáno sešívat rány měkkých tkání v případě jakýchkoli poranění obličeje. V případě otevřených ran maxilofaciální oblasti, včetně všech zlomenin čelisti v rámci zubního oblouku, je v této fázi poskytování pomoci povinné podání 3000 AE Bezredkova antitetanického séra.
Pro transportní imobilizaci se aplikují fixační obvazy - běžný gázový obvaz, obvaz podobný závěsu, kruhový obvaz, tuhý obvaz na bradu nebo standardní transportní obvaz složený z obvazu na bradu a měkké čepice na hlavu.
Pokud lékař nemá tyto standardní prostředky k dispozici, může použít běžnou gázovou (bandážní) Hippokratovu čepici v kombinaci s gázovým obvazem typu sling; v případech, kdy je pacient transportován na delší vzdálenost do specializovaného zařízení, je však vhodnější aplikovat sádrový obvaz typu sling.
Je nutné jasně vyplnit doporučení pro zdravotnické zařízení s uvedením všeho, co bylo s pacientem provedeno, a zajistit správný způsob přepravy.
Pokud anamnéza pacienta naznačuje ztrátu vědomí, vyšetření, pomoc a transport by měly být prováděny pouze v poloze vleže.
Vybavení stanoviště první pomoci musí zahrnovat vše potřebné k poskytnutí první pomoci při poranění obličeje, včetně krmení a uhašení žízně pacienta (hrnek na pití atd.).
V případě hromadného přílivu obětí (v důsledku nehod, katastrof apod.) je velmi důležitá jejich správná evakuace a transportní třídění (záchranářem nebo zdravotní sestrou), tj. stanovení pořadí evakuace a určení polohy obětí během transportu.
 [ 10 ]
[ 10 ]
První pomoc
První lékařskou pomoc poskytují lékaři regionálních, okresních, venkovských nemocnic, ústředních, okresních a městských zdravotnických středisek atd.
Hlavním úkolem v tomto případě je poskytnout život zachraňující pomoc: bojovat s krvácením, asfyxií a šokem, kontrolovat a v případě potřeby opravovat nebo vyměňovat dříve aplikované obvazy.
Boj proti krvácení se provádí podvázáním cév v ráně nebo její pevnou tamponádou. V případě masivního krvácení z „ústní dutiny“, které nelze zastavit konvenčními prostředky, musí lékař provést urgentní tracheotomii a pevně tamponádovat ústní dutinu a hltan.
Pokud se objeví známky dušení, léčebná opatření se určují podle příčiny, která jej způsobila. V případě dislokační asfyxie se jazyk zašije. Důkladné vyšetření ústní dutiny a odstranění krevních sraženin a cizích těles eliminuje hrozbu obstrukční asfyxie. Pokud se i přes uvedená opatření asfyxie stále rozvíjí, je indikována urgentní tracheotomie.
Protišoková opatření se provádějí podle obecných pravidel urgentní chirurgie.
Pak je v případě zlomenin čelisti nutné přiložit fixační obvaz k provedení transportní (dočasné) imobilizace a podat pacientovi něco k pití obvyklým způsobem nebo pomocí pitného hrnku s gumovou hadičkou připojenou k výlevce.
Metody dočasné fixace fragmentů čelisti
V současné době existují následující metody dočasné (transportní) imobilizace fragmentů čelisti:
- podbradní popruhy;
- náplast podobná závěsu nebo náplast;
- intermaxilární ligace drátem nebo plastovou nití;
- standardní sada a další. například kontinuální ligatura osmičky, linguálně-labiální ligatura, ligatura Y. Galmoshe, kontinuální drátěná ligatura dle Stouta, Ridsona, Obwegesera, Elenka, poměrně dobře popsána Y. Galmoshem (1975).
Volba metody dočasné imobilizace fragmentů je dána lokalizací zlomenin, jejich počtem, celkovým stavem postiženého a přítomností dostatečně stabilních zubů pro fixaci dlahou nebo obvazem.
V případě zlomeniny alveolárního výběžku horní nebo dolní čelisti se po zarovnání fragmentů obvykle používá vnější gázový obvaz, který přitlačuje dolní čelist k horní.
U všech zlomenin těla horní čelisti se po repozici fragmentů na horní čelist umístí kovová dlaha-lžíce AA Limberga nebo se na dolní čelist aplikuje závěsný obvaz.
Pokud v horní čelisti nejsou žádné zuby, na dásně se umístí výstelka ze stentů nebo vosku.
Pokud má pacient v ústech zubní protézu, slouží jako distanční vložky mezi zubními oblouky a navíc se aplikuje závěsný obvaz. V přední části plastových zubních řad je nutné frézkou vytvořit otvor pro hrdlo pítka, drenážní hadičky nebo čajové lžičky, aby pacient mohl jíst.
Pokud jsou na obou čelistech zuby, pak se v případě zlomenin těla dolní čelisti fragmenty zpevňují mezičelistním ligaturním obvazem, tuhým standardním závěsem nebo sádrovou dlahou, která se umístí na dolní čelist a připevní k lebeční klenbě.
V případě zlomenin v oblasti kondylických výběžků dolní čelisti se používá intraorální ligatura nebo tuhý obvaz s elastickou trakcí k hlavě postiženého. V případech zlomenin kondylických výběžků s malokluzí (otevřenou) se dolní čelist fixuje distanční vložkou mezi poslední antagonizující velké stoličky. Pokud na poškozené dolní čelisti nejsou žádné zuby, lze použít zubní protézu v kombinaci s tuhým závěsem; pokud zubní protéza není, používá se tuhý závěs nebo kruhový gázový obvaz.
V případě kombinovaných zlomenin horní a dolní čelisti se používají výše popsané metody oddělené fixace fragmentů, například lžícová dlaha Rauer-Urbanské v kombinaci s ligaturním podvázáním zubů na koncích fragmentů dolní čelisti. Ligatura by měla zakrývat dva zuby na každém fragmentu ve tvaru osmičky. Pokud nehrozí krvácení v ústech, zatažení jazyka, zvracení atd., lze použít rigidní závěs.
Ve fázi poskytování první lékařské pomoci je nutné správně rozhodnout o načasování a způsobu přepravy postiženého a pokud možno určit účel evakuace. V případě komplikovaných a mnohočetných zlomenin obličejových kostí je vhodné snížit počet „evakuačních fází“ na minimum a takové pacienty posílat přímo na lůžková oddělení maxilofaciální péče republikánských, regionálních a provinčních (městských) nemocnic.
V případě kombinovaného traumatu (zejména traumatu lebky) by měla být otázka transportu pacienta řešena pečlivě, promyšleně a společně s příslušnými specialisty. V těchto případech je vhodnější přivolat ke konzultaci do okresní nemocnice specialisty z regionálních nebo městských zařízení, než tam transportovat pacienty s otřesem mozku nebo zhmožděním mozku.
Pokud je v místní nemocnici zubař, lze první pomoc u stavů, jako je nepronikající poškození měkkých tkání obličeje, které nevyžaduje primární plastickou operaci, zlomeniny zubů, zlomeniny alveolárních výběžků horní a dolní čelisti, nekomplikované jednotlivé zlomeniny dolní čelisti bez dislokace, zlomeniny nosních kostí, které nevyžadují repozici, vykloubení dolní čelisti, která byla úspěšně reponována, popáleniny obličeje prvního a druhého stupně, doplnit prvky specializované péče.
Pacienti s kombinovaným poraněním obličeje, zejména pokud se jedná o otřes mozku, by měli být hospitalizováni v okresních nemocnicích. Při rozhodování o jejich transportu v prvních hodinách po úrazu na specializovaná oddělení je třeba zohlednit celkový stav pacienta, typ transportu, stav vozovky a vzdálenost od zdravotnického zařízení. Za nejvhodnější typ transportu pro tyto pacienty lze považovat vrtulník a v případě dobrého stavu vozovek i specializované sanitky.
Po poskytnutí první pomoci v okresní nemocnici jsou pacienti se zlomeninami horní a dolní čelisti, mnohočetným traumatem obličejových kostí komplikovaným traumatem jakékoli lokalizace, penetrujícím a rozsáhlým poškozením měkkých tkání vyžadujícím primární plastickou operaci odesíláni na specializovaná oddělení okresní, městské nebo krajské nemocnice. Otázka, kam má být pacient odeslán - do okresní nemocnice (pokud tam jsou zubaři) nebo na maxilofaciální oddělení nejbližší nemocnice - se rozhoduje v závislosti na místních podmínkách.
Kvalifikovaná chirurgická péče
Kvalifikovanou chirurgickou péči poskytují chirurgové a traumatologové v ambulancích, traumacentrech, chirurgických nebo traumatologických odděleních městských nebo okresních nemocnic. Měla by být poskytována v první řadě těm obětem, které ji potřebují z životně důležitých důvodů. Patří sem pacienti se známkami šoku, krvácení, akutní ztráty krve a asfyxie. Například pokud v případě nezastaveného krvácení z velkých cév maxilofaciální oblasti nebo krvácení, ke kterému došlo v předchozích fázích, není možné krvácející cévu spolehlivě podvázat, podváže se zevní karotická tepna na odpovídající straně. V této fázi péče jsou všichni oběti s poraněním maxilofaciální oblasti rozděleni do tří skupin.
První skupina - ti, kteří vyžadují pouze chirurgickou pomoc (poranění měkkých tkání bez skutečných defektů, popáleniny prvního a druhého stupně, omrzliny obličeje); pro ně je tato fáze léčby konečná.
Druhá skupina - osoby vyžadující specializovanou léčbu (poranění měkkých tkání vyžadující plastickou operaci; poškození obličejových kostí; popáleniny třetího a čtvrtého stupně a omrzliny obličeje vyžadující chirurgické ošetření); po neodkladné chirurgické péči jsou převezeny do maxilofaciálních nemocnic.
Do třetí skupiny patří nepřepravovatelní oběti a také osoby s kombinovanými poraněními jiných oblastí těla (zejména traumatické poranění mozku), které jsou co do závažnosti na prvním místě.
Jedním z důvodů opakovaného chirurgického ošetření rány je zákrok bez předchozího rentgenového vyšetření. Pokud existuje podezření na zlomeniny obličejových kostí, je nezbytný. Zvýšená regenerační schopnost obličejových tkání umožňuje provést chirurgický zákrok s maximální šetrností k tkáním.
Při poskytování kvalifikované chirurgické péče obětem skupiny II, které budou odeslány do specializovaných zdravotnických zařízení (při absenci kontraindikací pro přepravu), musí chirurg:
- provést prodlouženou anestezii místa zlomeniny; nebo ještě lépe - prodlouženou anestezii celé poloviny obličeje, a to buď metodou P. Yu. Stolyarenka (1987): vpichem jehly pod kostní výstupek na spodním okraji zygomatického oblouku na spojení temporálního výběžku zygomatické kosti s zygomatickým výběžkem spánkové kosti;
- injekčně aplikovat antibiotika do rány, podat antibiotika vnitřně;
- provést nejjednodušší transportní imobilizaci, například aplikovat standardní transportní obvaz;
- ujistěte se, že během přepravy nedochází ke krvácení z rány, zadušení nebo hrozbě zadušení;
- sledovat podávání antitetanického séra;
- zajistit řádnou přepravu do specializovaného zdravotnického zařízení v doprovodu zdravotnického personálu (určit typ přepravy, polohu pacienta);
- v průvodních dokumentech jasně uveďte vše, co bylo pacientovi provedeno.
V případech, kdy existují kontraindikace pro odeslání oběti do jiného zdravotnického zařízení (skupina III), je jí poskytnuta kvalifikovaná pomoc na chirurgickém oddělení za účasti zubních lékařů z nemocnic nebo klinik, kteří jsou povinni
Všeobecní chirurgové a traumatologové zase musí být obeznámeni se základy poskytování pomoci při traumatu maxilofaciální oblasti, dodržovat zásady chirurgického ošetření ran obličeje a znát základní metody transportní imobilizace zlomenin.
Ošetření obětí s kombinovanými poraněními obličeje a dalších oblastí v chirurgické (traumatologické) nemocnici by mělo probíhat za účasti maxilofaciálního chirurga.
Pokud má okresní nemocnice oddělení maxilofaciální oblasti nebo zubní ordinaci, musí být za stav a organizaci traumatologické stomatologické péče v okrese odpovědný vedoucí oddělení (zubní lékař). Pro správnou evidenci traumatu maxilofaciální oblasti musí zubní lékař navázat kontakt s polními stanicemi a okresními nemocnicemi. Kromě toho by měla být provedena analýza výsledků léčby pacientů s traumatem obličeje, kteří byli v okresních a krajských zařízeních.
Pacienti se složitými a komplikovanými poraněními obličeje jsou odesíláni na maxilofaciální oddělení, pokud je nutná primární plastická operace měkkých tkání a jsou použity nejnovější metody léčby zlomenin obličejových kostí, včetně primární kostní štěpy.
Specializovaná urgentní péče a následná léčba zlomeniny maxily
Tento typ péče je poskytován na lůžkových maxilofaciálních odděleních republikánských, regionálních, provinčních a městských nemocnic, na klinikách chirurgické stomatologie lékařských univerzit, ve výzkumných ústavech stomatologie a na maxilofaciálních odděleních výzkumných ústavů traumatologie a ortopedie.
Při přijetí obětí na hospitalizační oddělení je vhodné identifikovat tři třídicí skupiny (podle V. I. Lukjaněnka):
První skupina - osoby vyžadující neodkladnou pomoc, kvalifikovanou nebo specializovanou péči na obvazovém sále nebo operačním sále: zranění v obličeji s pokračujícím krvácením zpod obvazů nebo z ústní dutiny; osoby v asfyxii nebo s nestabilním vnějším dýcháním, po tracheotomii s těsnou tamponádou ústní dutiny a hltanu, osoby v bezvědomí. Na operační sál nebo obvazový sál jsou odesíláni nejprve na nosítkách.
Druhá skupina - ti, kteří vyžadují objasnění diagnózy a určení hlavní závažnosti poranění. Patří sem zranění s kombinovanými poraněními čelistí a obličeje, ORL orgánů, lebky, orgánů zraku atd.
Třetí skupina - osoby, které podléhají postoupení oddělení v rámci druhé priority. Tato skupina zahrnuje všechny oběti, které nebyly zařazeny do prvních dvou skupin.
Před zahájením chirurgického zákroku musí být postižený vyšetřen klinicky a radiologicky. Na základě získaných údajů se určí rozsah zákroku.
Chirurgická léčba, bez ohledu na to, zda je časná, opožděná nebo pozdní, by měla být okamžitá a pokud možno kompletní, včetně lokální plastické chirurgie měkkých tkání a dokonce i kostního štěpu dolní čelisti.
Jak zdůrazňují A. A. Skager a T. M. Lurye (1982), povaha regenerativního blastému (osteogenní, chondrogenní, fibrotická, smíšená) je určena oxybiotickou aktivitou tkání v zóně zlomeniny, v souvislosti s čímž všechny traumatické a terapeutické faktory ovlivňují rychlost a kvalitu reparativní osteogeneze především prostřednictvím lokálního krevního zásobení. V důsledku poranění vždy dochází k poruchám krevního oběhu lokálního (oblast rány a zlomeniny), regionálního (maxilofaciální oblast) nebo celkového (traumatický šok) charakteru. Lokální a regionální poruchy krevního oběhu jsou obvykle dlouhodobější, zejména při absenci imobilizace fragmentů a výskytu zánětlivých komplikací. V důsledku toho je narušena reparační reakce tkání.
Při dostatečném prokrvení poškozené oblasti, za podmínek stability fragmentů, dochází k primární, tzv. angiogenní tvorbě kostní tkáně. Za méně příznivých cévně-regeneračních podmínek, které vznikají zejména při absenci stability v oblasti spojení fragmentů, se tvoří pojivová tkáň, respektive chrupavčitý, regenerát, tj. dochází k „reparativní osteosyntéze“, zejména při absenci včasného a správného srovnání fragmentů. Tento průběh reparativní regenerace vyžaduje více tkáňových zdrojů a času. Může skončit sekundárním kostním srůstem zlomeniny, ale v tomto případě jizvavá pojivová tkáň s ložisky chronického zánětu někdy přetrvává dlouhodobě nebo zůstává navždy v oblasti zlomeniny, což se může klinicky projevit formou exacerbace traumatické osteomyelitidy.
Z hlediska optimalizace cévně-regeneračního komplexu má uzavřená repozice a fixace fragmentů obličejových kostí výhodu oproti otevřené osteosyntéze s širokým odkrytím konců fragmentů.
Základ moderní léčby zlomenin kostí proto tvoří následující principy:
- dokonale přesné srovnání fragmentů;
- přiblížení fragmentů po celé ploše zlomeniny do polohy těsného kontaktu (sražení k sobě);
- silná fixace repozicovaných fragmentů a jejich kontaktních ploch, eliminující nebo téměř eliminující jakoukoli viditelnou pohyblivost mezi nimi po celou dobu nezbytnou pro úplné zhojení zlomeniny;
- zachování pohyblivosti temporomandibulárních kloubů, pokud má chirurg zařízení pro extraorální repozici a fixaci fragmentů dolní čelisti.
To zajišťuje rychlejší srůst kostních fragmentů. Dodržování těchto zásad zajišťuje primární srůst zlomeniny a umožňuje pacientům kratší dobu léčby.
Další obecná a lokální léčebná opatření pro čerstvé zlomeniny komplikované zánětem
Specializovaná péče o poranění maxilofaciální oblasti zahrnuje řadu opatření zaměřených na prevenci komplikací a urychlení regenerace kostní tkáně (fyzioterapeutické procedury, cvičební terapie, vitamínová terapie atd.). Všem pacientům by měla být také zajištěna potřebná výživa a správná péče o ústní dutinu. Na velkých odděleních se doporučuje vyčlenit speciální oddělení pro pacienty s traumatem.
U všech typů pomoci je nutné jasně a správně vyplnit lékařskou dokumentaci.
Mezi opatření k prevenci komplikací patří podání antitetanického séra, lokální podání antibiotik v předoperačním období, sanitace ústní dutiny, dočasná imobilizace fragmentů (v maximální možné míře). Je důležité si uvědomit, že k infekci u zlomenin v zubním oblouku může dojít nejen při ruptuře sliznice nebo poškození kůže, ale také za přítomnosti periapikálních zánětlivých ložisek zubů umístěných v oblasti zlomeniny nebo v její těsné blízkosti.
V případě potřeby se kromě aplikace standardního transportního obvazu provádí i intermaxilární fixace pomocí ligaturního podvazování zubů.
Způsob anestezie se volí v závislosti na situaci a počtu přijatých pacientů. Kromě celkového stavu pacienta je nutné zvážit lokalizaci a charakter zlomeniny a také předpokládanou dobu strávenou ortopedickou fixací nebo osteosyntézou. Ve většině případů zlomenin těla a větve čelisti (s výjimkou vysokých zlomenin kondylárního výběžku, doprovázených dislokací hlavy dolní čelisti) lze použít lokální vodivou a infiltrační anestezii. Vodivou anestezii je nejlépe provádět v oblasti oválného otvoru (v případě potřeby na obou stranách), aby se vypnuly nejen senzorické, ale i motorické větve mandibulárního nervu. Účinnější je potencovaná lokální anestezie. Používá se také prodloužená vodivá blokáda a její kombinace s použitím kalipsolu v subnarkotických dávkách.
Aby bylo možné rozhodnout, co dělat se zubem umístěným přímo v lomové mezeře, je nutné určit vztah jeho kořenů k rovině zlomeniny. Jsou možné tři polohy:
- lomová mezera probíhá podél celého bočního povrchu kořene zubu - od jeho krčku až po otvor vrcholu;
- vrchol zubu se nachází v lomové mezeře;
- Zlomeninová štěrbina prochází šikmo vzhledem k svislé ose zubu, ale vně jeho alveoly, aniž by poškodila parodont a stěny zubní alveoly.
Třetí poloha zubu je nejpříznivější z hlediska prognózy konsolidace (bez rozvoje klinicky znatelné zánětlivé komplikace) a první poloha je nejméně příznivá, protože v tomto případě dochází k ruptuře sliznice dásně u krčku zubu a zející štěrbině zlomeniny, což způsobuje nevyhnutelnou infekci úlomků čelisti patogenní mikroflórou ústní dutiny. Proto je ještě před imobilizací nutné odstranit zuby v první poloze, stejně jako zlomené, vykloubené, rozdrcené, zničené kazem, komplikované pulpitidou nebo chronickou parodontitidou. Po extrakci zubu se doporučuje izolovat zónu zlomeniny tamponováním lůžka jodoformní gázou. N. M. Gordiyuk a kol. (1990) doporučují tamponování lůžek konzervovaným (v 2% roztoku chloraminu) amnionem.
Je velmi důležité určit povahu mikroflóry v oblasti zlomeniny a zkoumat její citlivost na antibiotika. Intaktní zuby ve druhé a třetí pozici lze podmíněně ponechat v mezeře zlomeniny, ale v tomto případě by komplexní léčba měla zahrnovat antibiotika a fyzioterapii. Pokud se během takové léčby objeví první klinické příznaky zánětu v oblasti zlomeniny, zbývající zub se ošetří konzervativně, jeho kořenové kanálky se vyplní a pokud jsou ucpané, odstraní se.
Zubní základy, zuby s nevytvořenými kořeny a dosud neprořezané zuby (zejména třetí stoličky) bez zánětu kolem nich lze také podmíněně ponechat v oblasti zlomeniny, protože, jak ukazují naše zkušenosti a pozorování jiných autorů, stav v oblasti zubů ponechaných v mezeře zlomeniny, klinicky stanovený v den propuštění pacienta z nemocnice, je často klamný, nestabilní, zejména v prvních 3-9 měsících po úrazu. To je vysvětleno skutečností, že někdy dřeň dvoukořenových zubů umístěných v oblasti zlomeniny, doprovázená poškozením mandibulárního cévno-nervového svazku, prochází hlubokými zánětlivě-dystrofickými změnami končícími nekrózou. Při poškození cévno-nervového svazku jednokořenového zubu jsou ve většině případů pozorovány nekrotické změny v dřeni.
Podle údajů různých autorů je zachování zubů v mezeře zlomeniny možné pouze u 46,3 % pacientů, protože u zbytku se rozvíjí parodontitida, resorpce kosti, osteomyelitida. Zároveň zubní základy a zuby s neúplně vytvořenými kořeny, zachované za předpokladu, že nejsou přítomny známky zánětu, mají vysokou životaschopnost: po spolehlivé imobilizaci fragmentů se zuby dále normálně vyvíjejí (u 97 %) a včas prořezávají a elektrická dráždivost jejich dřeně se dlouhodobě normalizuje. Zuby replantované v mezeře zlomeniny odumírají v průměru u poloviny pacientů.
Pokud se kromě poškození maxilofaciální oblasti objeví otřes mozku nebo poranění mozku, dysfunkce oběhového systému, dýchacího a trávicího systému atd., jsou přijata nezbytná opatření a předepsána vhodná léčba. Často je nutné se uchýlit ke konzultacím s různými specialisty.
Vzhledem k anatomickému spojení kostí lebky a obličeje trpí při traumatu maxilofaciální oblasti všechny struktury lebeční části lebky. Síla působícího faktoru svou intenzitou obvykle překračuje mez elasticity a pevnosti jednotlivých obličejových kostí. V takových případech dochází k poškození přilehlých i hlubších částí obličeje a dokonce i lebeční části lebky.
Charakteristickým znakem kombinovaného poranění obličeje a mozku je, že k poškození mozku může dojít i bez úderu do mozkové části lebky. Traumatická síla, která způsobila zlomeninu obličejové kosti, se přenáší přímo do sousedního mozku a způsobuje neurodynamické, patofyziologické a strukturální změny různého stupně. Kombinované poškození maxilofaciální oblasti a mozku proto může být způsobeno dopadem traumatické látky pouze na obličejovou část lebky nebo na obličejovou a mozkovou část lebky současně.
Klinicky se uzavřené kraniocerebrální poranění projevuje celkovými mozkovými a lokálními příznaky. Mezi celkové mozkové příznaky patří ztráta vědomí, bolesti hlavy, závratě, nevolnost, zvracení, amnézie a mezi lokální příznaky dysfunkce hlavových nervů. Všichni pacienti s anamnézou otřesu mozku vyžadují komplexní léčbu u neurochirurga nebo neurologa. Otřes mozku v kombinaci s poraněním obličejových kostí je bohužel obvykle diagnostikován pouze v případech s výraznými neurologickými příznaky.
Komplikace zlomeniny čelisti, prevence a léčba
Všechny komplikace vzniklé v důsledku zlomenin čelisti lze rozdělit na obecné a lokální, zánětlivé a nezánětlivé; podle času se dělí na časné a vzdálené (pozdní).
Mezi běžné časné komplikace patří poruchy psychoemocionálního a neurologického stavu, změny v oběhovém systému a dalších systémech. Prevenci a léčbu těchto komplikací provádějí maxilofaciální chirurgové ve spolupráci s příslušnými specialisty.
Mezi lokální časné komplikace patří nejčastěji pozorované dysfunkce žvýkacího aparátu (včetně temporomandibulárních kloubů), traumatická osteomyelitida (u 11,7 % obětí), hnisání hematomů, lymfadenitida, artritida, abscesy, flegmóna, sinusitida, opožděná konsolidace fragmentů atd.
Aby se zabránilo možným obecným a lokálním komplikacím, je vhodné provádět novokainové trigemino-sympatické a karotické sinusové blokády, které umožňují vypnutí extracerebrálních reflexogenních zón, díky čemuž se normalizuje dynamika mozkomíšního moku, dýchání a mozkový oběh.
Trigemino-sympatická blokáda se provádí podle známé metody M. P. Žakova. Blokáda karotického sinu se provádí následovně: pod záda ležícího pacienta na zádech se umístí polštářek ve výši lopatek tak, aby hlava byla mírně zakloněna a otočena opačným směrem. Jehla se vstříkne podél vnitřního okraje sternokleidomastoideálního svalu, 1 cm pod úroveň horního okraje chrupavky štítné žlázy (výběžek karotického sinu). Jak jehla postupuje, vstříkne se novokain. Po propíchnutí fascie cévno-nervového svazku se překoná určitý odpor a pocítí se pulzace karotických sinusů. Vstříkne se 15-20 ml 0,5% roztoku novokainu.
Vzhledem ke zvýšenému riziku vzniku septických komplikací u pacientů s poškozením maxilofaciální oblasti, mozku a dalších oblastí těla je nutné předepsat masivní dávky antibiotik (po intradermálním testu individuální tolerance) již první den po přijetí do nemocnice.
Pokud se objeví komplikace z dýchacího systému (které jsou u těchto pacientů často příčinou úmrtí), je indikována hormonální terapie a dynamické rentgenové pozorování (za zapojení příslušných specialistů). Specializovanou péči o tyto pacienty by měl poskytnout maxilofaciální chirurg ihned po vyvedení postižených ze šoku, nejpozději však do 24–36 hodin po úrazu.
Různé lokální i celkové nepříznivé faktory (infekce ústní dutiny a zkažených zubů, rozdrcení měkkých tkání, hematom, nedostatečně rigidní fixace, vyčerpání pacienta v důsledku narušení normální výživy, psychoemoční stres, dysfunkce nervového systému atd.) přispívají k výskytu zánětlivých procesů. Proto je jedním z hlavních bodů léčby postiženého stimulace procesu hojení zlomeniny čelisti zvýšením regeneračních schopností organismu pacienta a prevencí zánětlivých vrstev v oblasti poškození.
V posledních letech se v důsledku zvýšené rezistence stafylokokové infekce vůči antibiotikům zvýšil počet zánětlivých komplikací u poranění obličejových kostí. Největší počet komplikací v podobě zánětlivých procesů se vyskytuje u zlomenin lokalizovaných v oblasti úhlu dolní čelisti. To se vysvětluje tím, že žvýkací svaly umístěné na obou stranách oblasti zlomeniny se reflexně stahují, pronikají do mezery a jsou sevřeny mezi úlomky. V důsledku toho, že sliznice dásní v oblasti úhlu dolní čelisti je pevně srostlá s periostem alveolárního výběžku a při sebemenším posunutí úlomků praská, vznikají neustále otevřené vstupní brány pro infekci, kterými do kostní mezery vstupují patogenní mikroorganismy, sliny, exfoliované epiteliální buňky a potravní hmoty. Během polykacích pohybů se svalová vlákna sevřená úlomky stahují, v důsledku čehož dochází k aktivnímu toku slin do hloubky kostní mezery.
Důkazem rostoucího zánětu kostí a měkkých tkání je obvykle rychle se rozvíjející hyperémie kůže, bolest, infiltrace atd.
Vývoj komplikací je usnadněn faktory, jako je parodontitida (u 14,4 % obětí), opožděná hospitalizace a předčasné poskytnutí specializované péče, pokročilý věk pacientů, přítomnost chronických souběžných onemocnění, špatné návyky (alkoholismus), snížená reaktivita organismu, nesprávná diagnóza a volba metody léčby, dysfunkce periferního nervového systému v důsledku zlomeniny (poškození větví trojklanného nervu) atd.
Významným faktorem, který zpožďuje konsolidaci úlomků čelisti, je traumatická osteomyelitida, která se spolu s dalšími zánětlivými procesy vyskytuje obzvláště často v případech, kdy byla repozice a imobilizace úlomků provedena později.
Je nutné vzít v úvahu, že jakékoli poranění vyvolává zánětlivou reakci kolem rány. Bez ohledu na typ poškozujícího činidla (fyzikální, chemický, biologický) jsou patogenetické mechanismy rozvíjejícího se zánětlivého procesu stejné a vyznačují se porušením mikrocirkulace, oxidačně-redukčními procesy a působením mikroorganismů v poškozených tkáních. V případě poranění je bakteriální kontaminace rány nevyhnutelná. Závažnost hnisavého zánětlivého procesu závisí na charakteristikách infekčního agens, imunobiologickém stavu organismu pacienta v době zavedení patogenu, stupni cévních a metabolických poruch tkání v místě poranění. Odolnost poškozených tkání vůči hnisavé infekci je prudce snížena, vytvářejí se podmínky pro reprodukci patogenu a projevení jeho patogenních vlastností, což způsobuje zánětlivou reakci a má destruktivní účinek na tkáně.
V místě působení poškozujícího faktoru se vytvářejí optimální podmínky pro aktivaci proteolytických enzymů uvolňovaných z mikroorganismů, postižených tkání, leukocytů a tvorbu mediátorů stimulujících zánět - histaminu, serotoninu, kininů, heparinu, aktivovaných proteinů atd., které způsobují narušení mikrocirkulace, transkapilární výměny, srážení krve. Tkáňové proteázy, produkty mikrobiální aktivity, přispívají k poruše oxidačně-redukčních procesů, oddělení tkáňového dýchání.
Výsledná akumulace nedooxidovaných produktů a rozvoj tkáňové acidózy vede k sekundárním poruchám mikrohemodynamiky v místě poranění a rozvoji lokálního deficitu vitamínů.
Obzvláště závažné poškození procesů regenerace tkání je pozorováno při nedostatku vitaminu C, což vede k inhibici syntézy kolagenu pojivové tkáně a hojení ran; v tomto případě je obsah vitaminu C v ochablých granulacích infikovaných ran výrazně snížen.
Při jakémkoli poranění hraje hemostatická reakce významnou roli v omezení zánětlivého procesu, protože tvorba fibrinové vrstvy a ukládání toxických látek a mikroorganismů na jejím povrchu zabraňuje dalšímu šíření patologického procesu.
U hnisavých komplikací poranění tedy dochází k uzavřenému řetězci patologických procesů, které podporují šíření infekce a brání hojení ran. Proto je patogeneticky opodstatněné včasné použití různých biologicky aktivních léčiv s protizánětlivými, antimikrobiálními, antihypoxickými a reparativními procesy stimulujícími účinky, aby se snížily hnisavé komplikace a zvýšila účinnost komplexní léčby.
Kyjevský výzkumný ústav ortopedie Ministerstva zdravotnictví Ukrajiny provedl výzkum mechanismu účinku biologicky aktivních látek a doporučil amben, galaskorbin, kalanchoe a propolis k použití při hnisavě-zánětlivých onemocněních.
Na rozdíl od přirozených inhibitorů proteolýzy (trasylol, contrycal, iniprol, tsalol, gordox, pantruchpin) amben snadno proniká všemi buněčnými membránami a lze jej aplikovat lokálně jako 1% roztok, intravenózně nebo intramuskulárně v dávce 250-500 mg každých 6-8 hodin. Během 24 hodin se lék vylučuje ledvinami v nezměněné formě. Při lokální aplikaci dobře proniká do tkání a během 10-15 minut zcela neutralizuje tkáňovou fibrinolýzu poškozených tkání.
U hnisavě-zánětlivých komplikací zlomenin čelistí se úspěšně používá amoxiclav - kombinace kyseliny klavulanové s amoxicilinem, která se podává intravenózně v dávce 1,2 g každých 8 hodin nebo perorálně v dávce 375 mg 3krát denně po dobu 5 dnů. Pacientům, kteří podstoupili plánovanou operaci, se lék předepisuje intravenózně v dávce 1,2 g jednou denně nebo perorálně ve stejných dávkách.
Biologická aktivita galaskorbinu výrazně převyšuje aktivitu kyseliny askorbové díky přítomnosti kyseliny askorbové v přípravku v kombinaci s látkami s aktivitou P-vitaminu (polyfenoly). Galaskorbin podporuje akumulaci kyseliny askorbové v orgánech a tkáních, ztlušťuje cévní stěnu, stimuluje procesy hojení ran, urychluje regeneraci svalové a kostní tkáně a normalizuje oxidačně-redukční procesy. Galaskorbin se používá perorálně v dávce 1 g 4krát denně; lokálně - v 1-5% čerstvě připravených roztocích nebo ve formě 5-10% masti.
Propolis obsahuje 50–55 % rostlinných pryskyřic, 30 % vosku a 10–18 % esenciálních olejů; je součástí různých balzámů, obsahuje kyselinu skořicovou a alkohol, třísloviny; je bohatý na mikroprvky (měď, železo, mangan, zinek, kobalt atd.), antibiotické látky a vitamíny skupin B, E, C, PP, P a provitamin A; má analgetický účinek. Nejvýraznější je jeho antibakteriální účinek. Antimikrobiální vlastnosti propolisu byly stanoveny ve vztahu k řadě patogenních grampozitivních a gramnegativních mikroorganismů, přičemž byla zaznamenána jeho schopnost zvyšovat citlivost mikroorganismů na antibiotika, měnit morfologické, kultivační a tinkturní vlastnosti různých kmenů. Pod vlivem propolisu se rány rychle čistí od hnisavého a nekrotického povlaku. Používá se ve formě masti (33 g propolisu a 67 g lanolinu) nebo sublingválně – ve formě tablet (0,01 g) 3krát denně.
Doporučují se i další opatření k prevenci zánětlivých komplikací a stimulaci osteogeneze. Některá z nich jsou uvedena níže:
- Podávání antibiotik (s ohledem na citlivost mikroflóry) do měkkých tkání obklopujících oblast otevřené zlomeniny, a to od prvního dne léčby. Lokální podávání antibiotik umožňuje snížit počet komplikací více než 5krát. Při pozdějším podávání antibiotik (6.–9. den a později) se počet komplikací nesnižuje, ale urychluje se eliminace již vzniklého zánětu.
- Intramuskulární podání antibiotik, pokud je indikováno (zvětšující se infiltrát, zvýšená tělesná teplota atd.).
- Lokální UHF terapie od 2. do 12. dne od okamžiku úrazu (10-12 minut denně), celkové křemenné ozařování od 2. do 3. dne (asi 20 procedur), elektroforéza s chloridem vápenatým v oblasti zlomeniny - od 13. do 14. dne do konce léčby (až 15-20 procedur).
- Obzvláště užitečné je perorální podávání multivitaminů a 5% roztoku chloridu vápenatého (jedna polévková lžíce třikrát denně s mlékem); kyselina askorbová a thiamin.
- Pro urychlení konsolidace fragmentů doporučuje OD Nemsadze (1991) dodatečné užívání následujících léků: anabolický steroid (například nerobol per os, 1 tableta 3krát denně po dobu 1-2 měsíců, nebo retabolil 50 mg intramuskulárně jednou týdně po dobu 1 měsíce); 1% roztok fluoridu sodného, 10 kapek 3krát denně po dobu 2-3 měsíců; proteinový hydrolyzát (hydrolysin, kasein hydrolyzát) po dobu 10-20 dnů.
- Aby se zmírnil křeč cév v zóně zlomeniny (který podle A. I. Elyasheva (1939) trvá 1-1,5 měsíce a inhibuje tvorbu kostí), a také aby se urychlilo srůstání fragmentů, O. D. Nemsadze (1985) navrhuje intramuskulární podávání antispasmodik (gangleron, dibazol, papaverin, trental atd.) 3 dny po poranění po dobu 10-30 dnů.
- Intramuskulární podání lysozymu 100-150 mg dvakrát denně po dobu 5-7 dnů.
- Použití komplexu antioxidantů (tokoferol acetát, flakumin, kyselina askorbová, cystein, extrakt z eleutherokoku nebo acemin).
- Aplikace lokální hypotermie dle techniky popsané A. S. Komokem (1991) za předpokladu použití speciálního zařízení pro lokální hypotermii v maxilofaciální oblasti umožňuje udržovat teplotní režim poraněných tkání, včetně dolní čelistní kosti, v rozmezí +30 °C - +28 °C; díky vyváženému chlazení tkání pomocí vnější a intraorální komory lze snížit teplotu cirkulující chladicí kapaliny na +16 °C, což činí zákrok dobře snášeným a umožňuje jeho dlouhodobé provádění. A. S. Komok uvádí, že snížení lokální teploty tkání v zóně zlomeniny dolní čelisti na úrovně: na kůži +28 °C, sliznici tváře +29 °C a sliznici alveolárního výběžku dolní čelisti +29,5 °C - pomáhá normalizovat průtok krve, eliminovat žilní kongesci, otoky, zabraňuje vzniku krvácení a hematomů a eliminuje bolestivé reakce. Vrstvená, rovnoměrná, mírná tkáňová hypotermie v chladicím režimu +30°C - +28°C po dobu následujících 10-12 hodin po imobilizaci obou čelistí v kombinaci s léky umožňuje normalizaci průtoku krve v tkáních do třetího dne, eliminaci teplotních reakcí a zánětlivých jevů a způsobuje výrazný analgetický účinek.
Zároveň AS Komok zdůrazňuje složitost této metody, neboť podle jeho údajů pouze komplex elektrofyziologických metod, včetně elektrotermometrie, reografie, reodermatometrie a elektroalgezimetrie, umožňuje poměrně objektivní posouzení průtoku krve, výměny tepla a inervace v poraněných tkáních a dynamiky změn těchto ukazatelů pod vlivem léčby.
Podle VP Korobova a kol. (1989) lze korekci metabolických posunů v krvi u zlomenin dolní čelisti dosáhnout buď ferramidem, nebo (což je ještě účinnější) koamidem, který podporuje urychlené srůstání kostních fragmentů. V případě akutní traumatické osteomyelitidy se absces otevře a promyje se štěrbina zlomeniny; žádoucí je také frakční autohemoterapie - reinfuze krve ozářené ultrafialovými paprsky 3-5krát spolu s aktivní protizánětlivou antiseptickou terapií podle obecně uznávaného schématu; Ve stádiu chronického zánětu se doporučuje aktivace regenerace kostí podle následujícího schématu: levamisol (150 mg perorálně jednou denně po dobu 3 dnů; přestávka mezi cykly je 3-4 dny; existují 3 takové cykly), nebo T-aktivin subkutánně (0,01%, 1 ml po dobu 5 dnů), nebo působení heliovo-neonového laseru na biologicky aktivní body obličeje a krku (10-15 s na bod s výkonem světelného toku nejvýše 4 mW po dobu 10 dnů). Po nástupu ztuhlosti v zóně zlomeniny byla předepsána dávkovaná mechanoterapie a další obecné biologické účinky. Podle autorů se doba hospitalizace zkrátila o 10–12 dní a dočasná invalidita o 7–8 dní.
Pro prevenci nebo léčbu traumatické osteomyelitidy čelistí bylo navrženo mnoho dalších prostředků a metod, jako je suspenze demineralizované kosti, aerosol Nitazol, stafylokokový anatoxin s autologní krví, vakuová aspirace obsahu štěrbiny zlomeniny a oplachování kostní rány pod tlakem proudem 1% roztoku dioxidinu; imunokorekční terapie. E. A. Karasyunok (1992) uvádí, že on a jeho spolupracovníci experimentálně studovali a klinicky prokázali vhodnost použití 25% roztoku aceminu perorálně v dávce 20 ml 2krát denně po dobu 10-14 dnů na pozadí racionální antibiotické terapie, stejně jako sondování oblasti zlomeniny přístrojem UPSK-7N v kontinuálním labilním režimu a zavedení 10% roztoku linkomycin hydrochloridu elektroforézou. Použití této techniky vedlo ke snížení komplikací z 28 % na 3,85 % a ke zkrácení dočasné pracovní neschopnosti o 10,4 dne.
R. 3. Ogonovsky, IM Got, OM Sirii, I. Ya. Lomnitsky (1997) doporučují použití buněčné xeno-brefotransplantace v léčbě dlouhodobě nehojících se zlomenin čelistí. Za tímto účelem se do štěrbiny zlomeniny zavádí suspenze devitalizovaných buněk kostní dřeně 14denních embryí. 12.–14. den autoři pozorovali ztluštění periostálního kostního kalusu a 20.–22. den nástup stabilní konsolidace zlomeniny, která se během 60 dnů imobilizace nezhojila. Tato metoda umožňuje zbavit se opakovaných chirurgických zákroků.
Domácí i zahraniční literatura je plná dalších návrhů, které jsou bohužel v současné době dostupné pouze lékařům pracujícím v klinikách dobře vybavených potřebným vybavením a léky. Každý lékař by si však měl pamatovat, že existují i jiné, dostupnější způsoby prevence komplikací při léčbě zlomenin obličejových kostí. Například by se nemělo zapomínat, že tak jednoduchý postup, jako je elektroforéza s chloridem vápenatým (zavedení 40% roztoku z anody proudem 3 až 4 mA), podporuje rychlé zhutnění tvořícího se kostního kalusu. V případě komplikace zlomeniny zánětem je kromě antibiotické terapie vhodné použít alkohol-novokainovou blokádu (0,5% roztok novokainu v 5% alkoholu). Komplexní léčba podle popsaného schématu umožňuje zkrátit dobu imobilizace fragmentů o 8–10 dní a v případě zlomenin komplikovaných zánětlivým procesem o 6–8 dní.
Významné zkrácení doby hospitalizace jsme pozorovali při aplikaci 0,2 ml osteogenního cytotoxického séra (stimoblast) v izotonickém roztoku chloridu sodného (ředění 1:3) do oblasti zlomeniny. Sérum bylo podáno 3., 7. a 11. den po úrazu.
Někteří autoři doporučují zahrnout do komplexní léčby mikrovlnnou a UHF terapii v kombinaci s obecným ultrafialovým ozářením a elektroforézou s chloridem vápenatým pro urychlení konsolidace fragmentů čelisti a VP Pyurik (1993) doporučuje použití mezifragmentové injekce buněk kostní dřeně pacienta (v množství 1 mm3 buněk na 1 cm2 povrchu zlomeniny kosti).
Vzhledem k mechanismu vzniku zánětlivých komplikací zlomenin v oblasti úhlů dolní čelisti je pro jejich prevenci nutná co nejčasnější imobilizace kostních úlomků v kombinaci s cílenou protizánětlivou lékovou terapií. Zejména po ošetření ústní dutiny roztokem furacilinu (1:5000) by měla být v oblasti zlomeniny provedena infiltrační anestezie 1% roztokem novokainu (z kožní strany) a po zajištění, že je jehla v mezeře zlomeniny (krev se dostane do stříkačky a anestetikum do úst), opakovaně vypláchnout (roztokem furacilinu) obsah z mezery do ústní dutiny přes poškozenou sliznici (LM Vartanyan).
Před imobilizací fragmentů čelisti pomocí rigidního intermaxilárního upevnění (trakce) nebo nejméně traumatické (perkutánní) osteosyntézy Kirschnerovým drátem se doporučuje infiltrovat měkké tkáně v oblasti zlomeniny úhlu dolní čelisti roztokem širokospektrého antibiotika. Způsobení významnějšího traumatu (například obnažení úhlu čelisti a aplikace kostního stehu) je nežádoucí, protože přispívá k zesílení započatého zánětlivého procesu.
V případě rozvinuté traumatické osteomyelitidy lze po sekvestrektomii zlomeninu fixovat kovovým čepem zavedeným transfokálně (skřehem štěrbiny zlomeniny), ale účinnější je fixace fragmentů dolní čelisti externími extrafokálními kompresními zařízeními, která u zlomenin komplikovaných traumatickou osteomyelitidou (v akutním stádiu průběhu) zajišťují konsolidaci v obvyklém časovém rámci (nepřekračujícím hojení čerstvých zlomenin) a pomáhají zastavit zánětlivý proces díky tomu, že komprese se provádí bez předchozího zásahu do léze. Extrafokální fixace fragmentů umožňuje v budoucnu provést nezbytný chirurgický zákrok (otevření abscesu, flegmony, odstranění sekvestrů atd.) bez narušení imobilizace.
Traumatická osteomyelitida má téměř vždy pomalý průběh a významně neovlivňuje celkový stav pacienta. Dlouhodobý otok měkkých tkání v oblasti zlomeniny je spojen s přetížením, periostální reakcí a infiltrací lymfatických uzlin. Odmítnutí kostních sekvestrů ze štěrbiny zlomeniny probíhá pomalu; jejich velikost je obvykle nevýznamná (několik milimetrů). Periodicky jsou možné exacerbace osteomyelitidy, periostitidy a lymfadenitidy s tvorbou perimandibulárních abscesů, flegmon a adenoflegmon. V těchto případech je nutné provést disekci tkání k evakuaci hnisu, drenáži rány a předepsat antibiotika.
V chronickém stádiu osteomyelitidy je vhodné použít kompresní sblížení čelistních fragmentů, nebo předepsat pentoxyl 0,2-0,3 g 3krát denně po dobu 10-14 dnů (jak po zubní dlahování, tak po perkutánní osteosyntéze), nebo injekčně (Dufourovou jehlou) aplikovat 2-3 ml suspenze lyofilizovaného fetálního allobone prášku do mezery zlomeniny. Suspenzi se doporučuje aplikovat jednorázově, v místním znecitlivění, 2-3 dny po repozici a fixaci fragmentů, tj. když zhojená rána na dásni brání úniku suspenze do ústní dutiny. Díky této taktice lze odstranit intermaxilární trakci, a to jak u jednoduchých, tak i dvojitých zlomenin, o 6-7 dní dříve než obvykle, čímž se celková doba invalidity zkrátí v průměru o 7-8 dnů. Extraorální injekce 5-10 ml 10% alkoholového roztoku v 0,5% roztoku novokainu do oblasti zlomeniny také urychluje klinickou konsolidaci fragmentů o 5-6 dní a zkracuje dobu trvání invalidity v průměru o 6 dní. Použití alocostea a pentoxylu umožňuje výrazně snížit počet zánětlivých komplikací.
Existují údaje o účinnosti použití různých dalších metod a prostředků ke stimulaci osteogeneze (v oblasti traumatické osteomyelitidy): fokální dávkovaný vakuum, ultrazvuková expozice, magnetoterapie podle N. A. Berezovské (1985), elektrická stimulace; nízkointenzivní záření heliem-neonovým laserem s přihlédnutím ke stádiu posttraumatického procesu; lokální kyslíková terapie a troj-, čtyřnásobné rentgenové ozáření v dávkách 0,3-0,4 fary (s výraznými známkami akutního zánětu, kdy je nutné zmírnit otok a infiltraci nebo urychlit tvorbu abscesu, zmírnit bolestivé příznaky a vytvořit příznivé podmínky pro hojení ran); tyreokalcitonin, ektericid v kombinaci s kyselinou askorbovou, nerobol v kombinaci s proteinovým hydrolyzátem, fosfren, gemostimulin, fluoridové přípravky, osteogenní cytotoxické sérum, karbostimulin, retabolil, eleuterokok; zařazení pasty "Ocean" z krilu atd. do stravy pacienta. Ve stádiu chronické traumatické osteomyelitidy po nekrektomii někteří autoři používají radioterapii v dávce 0,5-0,7 grayů (5-7 ozáření) k odstranění lokálních známek exacerbace zánětlivého procesu, urychlení čištění rány od nekrotických mas, zlepšení spánku, chuti k jídlu a celkové pohody pacientů. Dobrých výsledků u traumatické osteomyelitidy dolní čelisti se dosahuje v případě kombinace sekvestrektomie s radikální léčbou kostní rány, vyplněním kostního defektu brefobonem a rigidní imobilizací fragmentů čelisti.
Pokud je zlomenina kombinována s parodontitidou, jsou zánětlivé jevy v měkkých tkáních oblasti zlomeniny obzvláště výrazné. Tito pacienti přijatí 3.–4. den mají výraznou gingivitidu, krvácení dásní, zápach z úst a hnisavou sekreci z patologických kapes. Konsolidace zlomeniny u parodontitidy je delší. V takových případech se doporučuje provádět komplexní léčbu parodontitidy spolu s léčbou zlomeniny.
Fyzikální terapie má velký význam při léčbě zlomenin dolní čelisti. Aktivní cvičení žvýkacích svalů (s minimálním rozsahem pohybu), obličejových svalů a jazyka lze zahájit 1–2 dny po imobilizaci jednočelistní zubní dlahou nebo kostním extraorálním aparátem. Při mezičelistní trakci lze od 2.–3. dne po zlomenině (dlahování) až do odstranění gumové trakce používat celková tonizující cvičení, cvičení obličejových svalů a jazyka a cvičení volního napětí žvýkacích svalů. Po primárním zpevnění zlomeniny a odstranění mezičelistní gumové trakce se předepisují aktivní cvičení dolní čelisti.
Zhoršený průtok krve v oblasti žvýkacích svalů vede ke snížení intenzity mineralizace regenerátu v úhlové štěrbině zlomeniny (VI Vlasova, IA Lukyanchikova), což je také příčinou častých zánětlivých komplikací. Včas předepsaný režim fyzické aktivity (terapeutický cvičení) významně zlepšuje elektromyografické, gnathodynometrické a dynamometrické ukazatele funkce žvýkacích svalů. Včasné funkční zatížení alveolárních výběžků pomocí gingiválních dlah-protéz používaných u zlomenin v rámci zubního oblouku (při přítomnosti jednoho bezzubého fragmentu, který lze manuálně reponovat a držet bází dlahy-protézy, stejně jako v případech rigidní stabilní imobilizace pomocí osteosyntézy) také pomáhá zkrátit dobu pracovní neschopnosti v průměru o 4-5 dní. Pokud je do komplexu terapeutických opatření zahrnuto funkční žvýkací zatížení, regenerát prochází rychlejší restrukturalizací, obnovuje svou histologickou strukturu a funkci a zároveň si zachovává svůj anatomický tvar.
Pro snížení stupně hypodynamických poruch žvýkacích svalů a v oblasti zlomeniny dolní čelisti je možné použít metodu bioelektrické stimulace (běžné v obecné traumatologii, sportovní a kosmické medicíně) temporoparietálních a žvýkacích svalů pomocí přístroje Myoton-2. Procedury se provádějí denně po dobu 5-7 minut po dobu 15-20 dnů, počínaje 1. až 3. dnem po imobilizaci. Elektrická stimulace vede ke kontrakci daných svalů bez výskytu pohybů v temporomandibulárních kloubech; díky tomu se rychleji obnovuje krevní oběh a neuroreflexní spojení v maxilofaciální oblasti a zachovává se svalový tonus. To vše také pomáhá zkrátit dobu konsolidace zlomeniny.
Podle V. I. Chirkina (1991) umožnilo zařazení vícekanálové biokontrolované proporcionální elektrické stimulace temporálních, žvýkacích svalů a svalů snižujících dolní čelist do obvyklého komplexu rehabilitačních opatření v subprahovém a terapeutickém režimu u pacientů s jednostranným traumatem do 28. dne kompletně obnovit prokrvení tkání, zvýšit objem otevírání úst na 84 % a amplitudu M-odpovědi na 74 % ve srovnání s normou. Podařilo se normalizovat žvýkací funkci a pacienti strávili žvýkáním vzorků potravy stejný čas a použili stejný počet žvýkacích pohybů jako zdraví jedinci.
U pacientů s bilaterálním chirurgickým traumatem žvýkacích svalů lze již od rané fáze (7–9 dní po operaci) zahájit procedury vícekanálové biokontrolované proporcionální elektrické stimulace v podprahovém, terapeutickém a tréninkovém režimu, což zajišťuje pozitivní změny v prokrvení poraněné zóny, o čemž svědčí výsledky reografických studií, které dosáhly normy v době odstranění dlah.
Objem otevírání úst se podařilo zvýšit na 74 %, amplituda M-odpovědi se také zvýšila na 68 %. Žvýkací funkce se dle funkční elektromyografie téměř normalizovala, jejíž ukazatele dosáhly úrovně průměrných ukazatelů zdravých jedinců. Autor se domnívá, že metoda multikanálové reovazofaciografie, stimulační elektromyografie žvýkacích svalů, registrace periodontomuskulárního reflexu a metoda multikanálové funkční elektromyografie se standardními vzorky potravy jsou nejobjektivnějšími metodami při studiu žvýkacího systému a mohou být metodami volby při vyšetřování pacientů jak se zlomeninami čelisti, tak s chirurgickým (operačním) traumatem žvýkacích svalů.
Postupy vícekanálové biokontrolované proporcionální elektrické stimulace žvýkacích svalů ve třech režimech dle metody doporučené autorem umožňují zahájit funkční rehabilitační léčbu již od raného stádia. Tento typ léčby nejlépe odpovídá přirozené funkci žvýkacího systému, je dobře dávkovaný a kontrolovaný, což poskytuje dosud nejvyšší výsledky obnovy funkcí a umožňuje zkrátit celkovou dobu pracovní neschopnosti pacientů o 5-10 dní.
Zvláštní pozornost si zaslouží problém léčby a rehabilitace pacientů se zlomeninami dolní čelisti, doprovázenými poškozením dolního alveolárního nervu. Podle S. N. Fedotova (1993) bylo poškození dolního alveolárního nervu diagnostikováno u 82,2 % obětí zlomeniny dolní čelisti, z nichž 28,3 % bylo lehkých, 22 % středně těžkých a 31,2 % těžkých. Mezi lehká poranění patří ta, u kterých byla reakce všech zubů na straně zlomeniny v rozmezí 40-50 μA a v oblasti kůže brady a sliznice ústní dutiny byla pozorována mírná hypestezie; do kategorie středně těžkých poranění patří reakce zubů do 100 μA. Při reakci nad 100 μA a částečné nebo úplné ztrátě citlivosti měkkých tkání je poškození považováno za těžké. Zároveň se neurologickým poruchám u zlomenin obličejových kostí a jejich léčbě v praktické medicíně dosud nevěnovala dostatečná pozornost. Hloubka poškození nervů se podle S. N. Fedorova ještě více zvyšuje při chirurgických metodách spojování fragmentů. V důsledku toho se vyvíjejí dlouhodobé senzorické poruchy, neurotrofické destruktivní procesy v kostní tkáni, zpomalení fúze fragmentů, snížení žvýkací funkce a nesnesitelná bolest.
Na základě svých klinických pozorování (336 pacientů) autor vyvinul racionální komplex regenerační léčby zlomenin dolní čelisti doprovázených poškozením třetí větve trojklanného nervu s využitím fyzikálních metod a léčiv stimulujících léčebné postupy (neurotropní látky a vazodilatancia). Pro prevenci sekundárního poškození dolního alveolárního nervu a jeho větví během chirurgické léčby zlomenin je navržena nová verze osteosyntézy fragmentů kovovými paprsky, založená na šetrném přístupu k zubům i k větvím dolního alveolárního nervu.
U některých pacientů s neurologickými poruchami autor předepsal vystavení elektrickému poli UHF nebo lampě Sollux již 2. až 3. den po imobilizaci fragmentů; v přítomnosti bolesti podél dolního alveolárního nervu byla použita elektroforéza 0,5% roztoku novokainu s adrenalinem podle A. P. Parfenova (1973). Ostatním pacientům byl dle indikací předepsán pouze ultrazvuk. Po 12 dnech, ve fázi tvorby primárního kostního kalusu, byla předepsána elektroforéza s 5% roztokem chloridu vápenatého.
Současně s fyzioterapií byly od 2. do 3. dne používány i léčivé stimulanty: vitamíny B6 B12; dibazol v dávce 0,005; při hlubokých poruchách - 1 ml 0,05% roztoku proserinu podle schématu. Současně byly předepsány léky stimulující krevní oběh (papaverin hydrochlorid 2 ml 2% roztoku; kyselina nikotinová 1% 1 ml; komplamin 2 ml 15% roztoku, po dobu 25-30 injekcí).
Po 7-10denní přestávce byla v případě přetrvávajícího poškození nervů předepsána elektroforéza s 10% roztokem jodidu draselného nebo elektroforéza s enzymy v kúře 10-12 procedur; v kúře 10-20 injekcí byl použit 1% 1 ml galantaminu, aplikace parafínu a ozokeritu. Po 3-6 měsících, v případě přetrvávajících neurologických poruch, byly léčebné kúry opakovány až do úplného uzdravení. Povinnou součástí léčby doporučené S. N. Fedotovem je neustálé sledování její účinnosti podle neurologických výzkumných metod. Použití popsaného komplexu regenerační léčby přispělo k rychlejšímu obnovení vodivosti dolního alveolárního nervu: u lehkých funkčních poruch - do 1,5-3 měsíců, u středně těžkých a těžkých - do 6 měsíců. Ve skupině pacientů léčených tradičními metodami byla vodivost dolního alveolárního nervu s lehkými poruchami obnovena do 1,5-3-6 měsíců, u poruch středního a těžkého stupně - do 6-12 měsíců. Podle S. N. Fedorova mělo přibližně 20 % pacientů přetrvávající a hluboké poruchy citlivosti na bolest trvající déle než rok. Středně těžká a těžká poranění dolního alveolárního nervu jsou s největší pravděpodobností doprovázena přetažením nervového kmene v době posunutí fragmentů, zhmožděninami s přerušením nervových vláken, částečnými nebo úplnými rupturami. To vše zpomaluje reinervaci. Dřívější obnovení trofické funkce nervového systému mělo příznivý vliv na kvalitu a načasování konsolidace fragmentů. V první (hlavní) skupině pacientů došlo ke konsolidaci fragmentů v průměru po 27 ± 0,58 dnech, doby pracovní neschopnosti byly 25 ± 4,11 dnů. Žvýkací funkce a svalová kontraktilita dosáhly normálních hodnot za 1,5–3 měsíce. Ve druhé (kontrolní) skupině byly tyto ukazatele 37,7 ± 0,97 dne a 34 ± 5,6 dne a žvýkací funkce a svalová kontraktilita byly obnoveny později – za 3–6 měsíců. Stanovená opatření pro následnou léčbu pacientů s traumatem by měla být prováděna v rehabilitačních místnostech.
Kromě traumatické osteomyelitidy, abscesů a flegmon v případě zlomenin čelisti se může na pozadí pomalého zánětu kostí, který není přístupný konvenčním léčebným metodám, vyskytnout submandibulární lymfadenitida. Pouze podrobným komplexním vyšetřením těchto pacientů pomocí rentgenu, nepřímé radionuklidové skenovací lymfografie s koloidním roztokem 198 Au a imunodiagnostických testů lze s jistotou stanovit diagnózu sekundární (posttraumatické) aktinomykózy submandibulárních lymfatických uzlin.
Je možné, že zlomeniny dolní čelisti mohou být komplikovány aktinomykózou a tuberkulózou současně (častěji u pacientů s tuberkulózou). Mohou se vyskytnout i vzácnější, ale neméně závažné komplikace maxilofaciálních poranění: Jansoulova-Ludwigova angina; pozdní krvácení po osteosyntéze komplikované zánětem; asfyxie po intermaxilární trakci, někdy vedoucí k úmrtí pacienta v důsledku aspirace krve při krvácení z lingvální nebo karotické tepny; falešné aneurysma lícní tepny; trombóza vnitřní karotické tepny; sekundární paralýza lícního nervu (při zlomenině dolní čelisti); emfyzém obličeje (při zlomenině horní čelisti); pneumotorax a mediastinitida (při zlomenině jařmové kosti a horní čelisti) atd.
Délka hospitalizace pacientů závisí na lokalizaci poranění v maxilofaciální oblasti, průběhu konsolidačního období a přítomnosti komplikací.
Uvedené termíny nejsou optimální, v budoucnu, s překonáním ekonomické krize a rozšířením lůžek v nemocnicích, bude možné prodloužit pobyt pacientů v nemocnici až do úplného ukončení léčby poranění obličeje různé lokalizace. Pacienti s poraněním maxilofaciální oblasti z venkovských oblastí by měli zůstat v nemocnici déle, protože zpravidla nemohou kvůli vzdálenosti do města přijet na ambulantní pozorování a léčbu. Dostupnost zavedené traumatologické péče a rehabilitačních místností pro pacienty s těmito poraněními ve stomatologických zařízeních města umožňuje mírné zkrácení jejich pobytu v nemocnici.
Ambulantní léčba (rehabilitace) obětí poranění maxilofaciální oblasti
Organizace ambulantní fáze léčby obětí s poraněním maxilofaciální oblasti není vždy dostatečně jasná, protože pacienti jsou v mnoha případech pod dohledem lékařů z různých institucí, kteří nemají dostatečné vzdělání v oblasti maxilofaciální traumatologie.
V tomto ohledu lze doporučit využití zkušeností rehabilitační místnosti na maxilofaciální klinice Záporožského státního institutu pokročilých lékařských studií a regionální zubní kliniky, která zavedla do své praxe výměnné karty obsahující veškeré informace o léčbě postiženého v nemocnici, na klinice v místě bydliště a na rehabilitační místnosti.
Při rehabilitaci pacientů s poraněním maxilofaciální oblasti je třeba vzít v úvahu, že tato poranění jsou často kombinována s uzavřenými kraniocerebrálními poraněními a jsou také doprovázena dysfunkcí a strukturou temporomandibulárních kloubů (TMK). Závažnost těchto poruch závisí na lokalizaci zlomeniny: u zlomenin kondylární výběžky jsou degenerativní změny v obou kloubech pozorovány častěji než u extraartikulárních zlomenin. Zpočátku mají tyto poruchy charakter funkční insuficience, která se po 2-7 letech může vyvinout v degenerativní změny. Jednostranná artróza se vyvíjí na straně poranění po jednoduchých zlomeninách a oboustranná po dvojitých a mnohočetných zlomeninách. Kromě toho všichni pacienti s zlomeninami dolní čelisti vykazují, soudě podle elektromyografických dat, výrazné změny žvýkacích svalů. Proto, aby byla zajištěna kontinuita v následné léčbě pacientů s traumatem v zubních ambulancích, měli by být vyšetřeni zubním lékařem-traumatologem, který poskytuje komplexní léčbu pacientům s poraněním obličeje jakékoli lokalizace.
Zvláštní pozornost je třeba věnovat prevenci komplikací zánětlivé povahy a psychoneurologických poruch - cefalgie, meningoencefalitidy, arachnoiditidy, autonomních poruch, poruch sluchu a zraku atd. Za tímto účelem je nutné ve větší míře využívat fyzioterapeutické metody léčby a cvičební terapii. Je nutné pečlivě sledovat stav fixačních obvazů v ústní dutině, stav zubů a sliznice a také provádět včasnou a racionální zubní protetiku. Při určování podmínek imobilizace, doby trvání dočasné pracovní neschopnosti a léčby je nutné ke každému pacientovi přistupovat individuálně s přihlédnutím k povaze poranění, průběhu onemocnění, věku a povolání pacienta.
Pacient musí absolvovat léčbu v rehabilitační zubní ordinaci. Proto je lékaři této ordinace zvláštním nařízením příslušného zdravotního odboru uděleno právo vydávat a prodlužovat potvrzení o dočasné pracovní neschopnosti bez ohledu na místo výkonu práce a bydliště pacienta. Je žádoucí zorganizovat jednu zubní rehabilitační ordinaci pro 200–300 tisíc osob. V případě snížení četnosti úrazů lze úkoly ordinace rozšířit o poskytování pomoci chirurgickým pacientům jiných profilů, propuštěným z nemocnice k ambulantní léčbě.
Ve venkovských oblastech by následná léčba obětí s poraněním maxilofaciální oblasti měla být prováděna v okresních klinikách (nemocnicích) pod dohledem okresního zubního chirurga.
Systém léčby pacientů s poraněním obličeje by měl zahrnovat systematické vyšetření dlouhodobých výsledků léčby.
Lůžková zubní oddělení regionálních nemocnic a regionálních (územních) zubních klinik musí zavést organizační a metodické vedení pro poskytování zubní péče v regionu, a to i pacientům s poraněním obličeje.
Centra specializované stomatologické péče jsou často klinickými základnami pro oddělení maxilofaciální chirurgie lékařských univerzit a institutů (akademií, fakult) pro další vzdělávání lékařů. Přítomnost vysoce kvalifikovaného personálu umožňuje široké uplatňování nejnovějších metod diagnostiky a léčby různých poranění maxilofaciální oblasti a také umožňuje značné úspory.
Hlavní zubní lékař a maxilofaciální chirurg regionu, teritoria, města a vedoucí maxilofaciálního oddělení čelí následujícím úkolům pro zlepšení stavu péče o oběti poranění obličeje:
- Prevence úrazů, včetně identifikace a analýzy příčin pracovních úrazů, zejména v zemědělské výrobě; účast na obecných preventivních opatřeních k prevenci pracovních, dopravních, pouličních a sportovních úrazů; prevence úrazů dětí; provádění rozsáhlé informační práce mezi obyvatelstvem, zejména mladými lidmi v produktivním věku, s cílem předcházet domácím úrazům.
- Vypracování nezbytných doporučení pro poskytování první pomoci a první lékařské pomoci pacientům s poraněním obličeje ve zdravotních střediscích, na stanicích záchranářů, v traumacentrech a na stanicích ambulancí; seznámení středního zdravotnického personálu a lékařů jiných specializací se základy první pomoci a první lékařské pomoci při poranění obličeje.
- Organizace a realizace průběžných cyklů specializace a dalšího vzdělávání pro zubní lékaře, chirurgy, traumatology a praktické lékaře v otázkách poskytování pomoci pacientům s poraněním obličeje.
- Aplikace a další rozvoj nejmodernějších metod léčby zlomenin čelistí; prevence komplikací, zejména zánětlivého charakteru; širší aplikace komplexních metod léčby traumatických poranění obličeje.
- Školení středního zdravotnického personálu se základními dovednostmi v poskytování první pomoci pacientům s poraněním obličeje a čelisti.
Při analýze ukazatelů kvality stomatologických zařízení je třeba zohlednit i stav péče o pacienty s poraněním obličeje. Zvláštní pozornost je třeba věnovat analýze chyb při poskytování péče. Je třeba rozlišovat mezi diagnostickými, terapeutickými a organizačními chybami, pro které se doporučuje vést zvláštní deník (pro každé město a okres).
Výběr metody repozice a fixace úlomků čelisti u starých zlomenin
V závislosti na stáří zlomeniny horní nebo dolní čelisti a stupni ztuhlosti fragmentů se používají ortopedické nebo chirurgické metody. V případě zlomenin alveolárního výběžku horní čelisti s obtížně odstranitelným posunem fragmentů se tedy používají dlahy vyrobené z ocelového drátu určené pro skeletální trakci. Elasticita ocelového drátu usnadňuje repozici fragmentu horizontálně i vertikálně. Zejména pokud je fragment frontální části alveolárního výběžku posunut dozadu, aplikuje se hladká dlaha-závorka, která se obvyklým způsobem fixuje k zubům na obou stranách linie zlomeniny; zuby fragmentu se k drátu fixují tzv. „závěsnými“ ligaturami s mírným napětím. Postupně (najednou nebo během několika dnů - v závislosti na stáří zlomeniny) se ligaturní drát utahuje kroucením a fragment alveolárního výběžku se pomalu reponuje. Pro stejný účel lze použít tenké gumové kroužky, které zakrývají krček zubu a jsou upevněny vpředu na drátu, který v tomto případě nemusí být nutně ocelový.
Pokud je laterální část alveolárního výběžku horní čelisti posunuta dovnitř, ocelová dlaha se ohne do tvaru normálního zubního oblouku. Postupně se fragment vrátí do správné polohy vzhledem k dolnímu zubnímu oblouku. V případě posunutí laterální části alveolárního výběžku směrem ven se dovnitř nastaví pomocí elastické trakce instalované přes tvrdé patro.
V případě ztuhlosti směrem dolů posunutého fragmentu alveolárního výběžku horní čelisti lze k trakci použít gumové kroužky nebo Shelgornův obvaz aplikovaný přes povrch okluze zubů.
V případě ztuhlosti úlomků dolní čelisti se používá intermaxilární trakce s pomocí zubních dlah. Pokud na ztuhlých úlomcích čelisti nejsou zuby, lze použít pomůcky pro repozici a fixaci úlomků nebo provést repozici a fixaci úlomků extraorálním nebo intraorálním přístupem.
Vyšetření dočasné pracovní neschopnosti v případě zlomenin čelisti
Každý občan má právo na finanční zabezpečení ve stáří, v případě nemoci, úplné nebo částečné ztráty pracovní schopnosti, jakož i ztráty živitele rodiny.
Toto právo je zaručeno sociálním pojištěním dělníků, zaměstnanců a rolníků, dávkami v dočasné invaliditě a mnoha dalšími formami sociálního zabezpečení.
Ztráta pracovní schopnosti po úrazu se uvádí v případě neschopnosti vykonávat společensky prospěšnou práci bez újmy na zdraví a produktivitě výroby.
V případě zlomenin čelisti je možná dočasná a trvalá ztráta pracovní kapacity, ta druhá se dělí na úplnou a částečnou.
Pokud jsou dysfunkce čelistí, které brání v profesionální práci, reverzibilní a po léčbě vymizí, je postižení dočasné. V případě úplné dočasné invalidity nemůže postižený vykonávat žádnou práci a vyžaduje léčbu dle režimu předepsaného lékařem. Například pacienti se zlomeninami čelisti v akutním období úrazu se silným bolestivým syndromem a dysfunkcí jsou považováni za zcela dočasně invalidní.
Částečná dočasná invalidita se uvádí v případech, kdy postižený není schopen pracovat ve svém oboru, ale může vykonávat jinou práci bez újmy na zdraví, která zajišťuje odpočinek nebo přijatelné zatížení poškozeného orgánu. Například horník v dole, který má zlomeninu dolní čelisti s opožděným srůstáním úlomků, obvykle není schopen pracovat ve svém oboru po dobu 1,5-2 měsíců. Po odstranění akutních jevů 1,5 měsíce po úrazu však může být pracovník rozhodnutím VKK převeden na lehčí práci (na dobu nejvýše 2 měsíců): jako obsluha zvedáku, nabíječ v lampárně atd. Při převedení na jinou práci z důvodu následků zlomeniny čelisti se pracovní povolení nevydává.
Odborné vyšetření oběti by mělo začít stanovením správné diagnózy, která pomáhá určit pracovní prognózu. Někdy lékař po stanovení správné diagnózy pracovní prognózu nezohlední. V důsledku toho je oběť buď předčasně propuštěna z práce, nebo je po obnovení její pracovní schopnosti jeho pracovní dovolená nepřiměřeně prodloužena. První vede k různým komplikacím, které nepříznivě ovlivňují zdraví a zdržují léčbu; druhé vede k neodůvodněnému vynakládání finančních prostředků na proplacení nemocenské.
Hlavním diferenciálním kritériem pro dočasnou ztrátu pracovní schopnosti je proto příznivá klinická a pracovní prognóza, charakterizovaná úplným nebo významným obnovením dysfunkce čelisti v důsledku úrazu a pracovní schopnosti v relativně krátkém časovém období. Obnovení pracovní schopnosti v případě zlomenin čelisti je charakterizováno stupněm obnovení funkce poškozené čelisti, a to: dobrou konsolidací fragmentů ve správné poloze, zachováním normálního zubního skusu, dostatečnou pohyblivostí v temporomandibulárních kloubech, absencí výrazných poruch krevního a lymfatického oběhu, bolesti a jakýchkoli dalších poruch spojených s poškozením periferních nervů v maxilofaciální oblasti.
Dočasná ztráta pracovní schopnosti v důsledku zlomenin čelisti může být způsobena pracovními úrazy a domácími traumaty. Stanovení příčiny dočasné ztráty pracovní schopnosti v důsledku zlomenin čelisti je jedním z důležitých úkolů zubního lékaře, protože je nutné řešit otázky, které vyžadují nejen lékařskou, ale i právní kompetenci.
Nemoc se považuje za související s „pracovním úrazem“ v následujících případech: při plnění pracovních povinností (včetně služební cesty v pracovní době), při provádění činnosti v zájmu podniku nebo firmy, byť bez jeho svolení; při plnění veřejných nebo státních povinností, jakož i v souvislosti s plněním zvláštních úkolů státních, odborových nebo jiných veřejných organizací, i když tyto úkoly nesouvisely s daným podnikem nebo institucí; na území podniku nebo instituce nebo na jiném pracovišti v pracovní době, včetně stanovených přestávek, jakož i v době nezbytné k uvedení výrobních nástrojů, oděvů atd. do pořádku před zahájením a po skončení práce; v blízkosti podniku nebo instituce v pracovní době, včetně stanovených přestávek, pokud by jejich přítomnost v nich neodporuvala pravidlům stanoveného režimu; na cestě do práce nebo z práce domů; při plnění občanské povinnosti chránit právo a pořádek, zachraňovat lidské životy a chránit státní majetek.
Pro zjištění příčiny dočasné pracovní neschopnosti je vyžadována zpráva o úrazu, kterou neprodleně a ve správné formě sepíše vedení podniku, kde k úrazu došlo. Zpráva musí uvádět, že k úrazu došlo při práci, popisovat jeho povahu atd. V případě hromadných úrazů musí být zprávy sepsány pro každého oběť.
Záznam nelze sepsat, pokud k nehodě došlo cestou do práce nebo z práce. V těchto případech je nutné mít potvrzení od dopravní správy, protokol sepsaný policií, potvrzení od podniku nebo instituce, kde oběť pracuje, s uvedením začátku a konce její práce k tomuto datu, a také potvrzení o bydlišti.
Největší obtíže vznikají při určování povahy ztráty pracovní schopnosti (dočasné nebo trvalé), jakož i při stanovení data ukončení dočasné ztráty pracovní schopnosti, které je pro každého pacienta individuální.
Je třeba vzít v úvahu, že v některých případech doba dočasné invalidity neodpovídá době, na kterou je pacientovi vydán potvrzení o invaliditě (například v případě domácího úrazu atd.). Pro charakterizaci průměrné doby invalidity je proto nutné přesně uvést období mezi okamžikem úrazu a okamžikem, kdy se oběť vrátí do práce.
Pacienti se zlomeninami čelisti jsou i po ukončení hospitalizace léčeni ambulantně a do doby stanovení skupiny invalidity je ztráta pracovní schopnosti doložena potvrzením o invaliditě. Dobu pobytu na potvrzení o invaliditě u pacientů, kteří jsou následně uznáni za invalidní, však nelze ztotožnit s průměrnou dobou dočasné ztráty pracovní schopnosti. Toto období, předcházející přechodu pacienta do invalidity, se správně nazývá období před invaliditou.
Při rozhodování o době dočasné pracovní neschopnosti je nutné zohlednit nejen povahu úrazu, ale také povolání pacienta, jeho pracovní a životní podmínky a druh úrazu (pracovní nebo domácí úraz atd.). Schopnost pracovat se tedy nejrychleji obnoví u relativně lehkých sportovních úrazů, u pracovních a dopravních úrazů je doba dočasné pracovní neschopnosti delší.
Aby se vyloučilo možné zhoršení, měly by se široce používat objektivní výzkumné metody, jako je palpace, žvýkání, rentgen a osteometrie.
Doba invalidity u zlomenin čelisti závisí také na charakteristikách povolání oběti: u duševně činných osob je dočasná invalidita kratší než u osob vykonávajících fyzickou práci; mohou být propuštěni do práce 20–25 dní po úrazu a pokračovat v léčbě ambulantně. Zároveň se pacienti, jejichž povolání je spojeno s neustálým napětím a pohybem svalů maxilofaciální oblasti (umělci, lektoři, hudebníci, učitelé atd.), mohou vrátit do práce až po úplném obnovení funkce čelisti.
Obzvláště dlouhá je doba dočasné pracovní neschopnosti u pacientů vykonávajících těžkou fyzickou práci. U této skupiny pacientů se po odstranění fixačních dlah a aparátů prodlužuje pracovní neschopnost o další 2–3 dny, aby se plně adaptoval žvýkací proces. Pokud jsou předčasně propuštěni z práce, mohou se rozvinout komplikace (osteomyelitida, refrakce čelistí atd.). Tito pacienti navíc často nejsou schopni vykonávat plný objem základních pracovních procesů. Například pracovníci v uhelném průmyslu mají delší dobu dočasné pracovní neschopnosti než pracovníci jiných profesí, což je dáno specifickými vlastnostmi práce v podzemních podmínkách a povahou zranění, která jsou často doprovázena poškozením měkkých tkání obličeje.
U osob starších 50 let se doba dočasné invalidity prodlužuje v důsledku zpomalení konsolidace.
Konsolidace zlomeniny mandibuly u pacientů s parodontitidou trvá o 1,5–2 měsíce déle. U pacientů bez parodontitidy k ní dochází v průměru 3–4 měsíce po úrazu. Při stanovení doby fixace i doby dočasné invalidity je třeba zohlednit i faktory prostředí.
Použití kompresních extrafokálních metod léčby zlomenin čelistí v kombinaci s celkovými účinky na tělo a léčbou parodontitidy, stejně jako včasná a racionální lokální ortopedická a chirurgická opatření zaměřená na repozici a fixaci fragmentů čelistí, pomáhají zkrátit dobu dočasné invalidity.
Pokud se v akutním období úrazu otázky vyšetření pracovní schopnosti dají řešit relativně snadno, pak později, když se u pacienta objeví určité komplikace (opožděné srůstání úlomků, kontraktura, ankylóza atd.), vznikají obtíže s určením doby a typu ztráty pracovní schopnosti postiženého. Na základě povahy zlomeniny, jejího klinického průběhu a vzniklých komplikací musí zubní chirurg alespoň přibližně určit dobu trvání dočasné ztráty pracovní schopnosti postiženého a stanovit správnou pracovní prognózu, která je kritériem pro stanovení dočasné nebo trvalé invalidity.
Prognóza pro práci může být příznivá, nepříznivá nebo sporná. Při příznivé prognóze pro práci je možné obnovit pracovní schopnost a vrátit postiženého k jeho předchozí nebo ekvivalentní práci. Prognóza pro práci je nepříznivá v případech, kdy v důsledku úrazu nebo jeho komplikací nemůže postižený pracovat ve svém oboru a je nutné jej převést na jinou práci, která odpovídá jeho zdravotnímu stavu, nebo kdy postižený není schopen vykonávat žádnou práci. Sporná prognóza pro práci znamená, že v době vyšetření nejsou k dispozici žádné údaje potřebné k vyřešení otázky výsledku zlomeniny čelisti a možnosti obnovení pracovní schopnosti. Určité obtíže představuje prognóza v případě opožděné konsolidace zlomenin čelisti komplikovaných traumatickou osteomyelitidou. V některých případech s použitím chirurgických, fyzioterapeutických a dalších metod léčby stále dochází ke srůstu fragmentů ve správné poloze a obnoví se pracovní schopnost, v jiných se i přes léčbu tvoří kostní defekty, které vedou k přetrvávajícímu zhoršení pracovní kapacity.
Je třeba poznamenat, že prognóza porodu úzce souvisí s klinickou, závisí na ní, ale ne vždy se s ní shoduje. I při nepříznivém klinickém výsledku zlomenin čelistí (špatně srůstající bez poruchy skusu nebo s bezzubými čelistmi) může být prognóza porodu příznivá, protože je určena nejen anatomickými změnami, ale také především stupněm obnovení funkce, vývojem kompenzačních pomůcek, povoláním oběti a dalšími faktory.
Vyšetření dočasné pracovní neschopnosti v případě zlomenin dolní čelisti
Průměrná doba trvání dočasné pracovní neschopnosti u zlomenin dolní čelisti je 43,4 dne. Doba obnovení pracovní schopnosti závisí na lokalizaci zlomenin. V případech zlomenin v oblasti kondylárního výběžku a větve čelisti s dobrým srovnáním kostních úlomků je doba trvání dočasné pracovní neschopnosti minimální (36,6 dne). Zlomeniny takové lokalizace jsou obvykle uzavřené a neinfikované.
Hlavními faktory přispívajícími k rychlé konsolidaci jsou dobré prokrvení kosti v oblasti zlomeniny a přítomnost svalové pochvy, která umožňuje odstranění mezičelistní gumové trakce 12.–14. den. Včasná funkční léčba pomáhá urychlit konsolidaci úlomků čelisti.
Léčba obětí se zlomeninami a dislokacemi kondylárních výběžků dolní čelisti představuje velké obtíže, v důsledku čehož je doba dočasné invalidity osob vykonávajících fyzickou práci v průměru 60 dní.
Pro posouzení stupně konsolidace úlomků čelisti je užitečné použít echoosteometr EOM-01-ts s oscilační frekvencí 120±36 kHz. Indikátor echoosteometrie při použití například extrafokálního přístroje VA Petrenka a kol. (1987) pro léčbu zlomenin kondylárních výběžků se téměř normalizuje až 90. den. Je proto zřejmé, že zmíněná 60denní lhůta, dříve stanovená v „Metodických doporučeních“, podléhá buď vědeckému zdůvodnění, nebo změně, zejména v oblastech radioizotopové, průmyslové a chemické kontaminace půdy, vody a potravinářských výrobků.
V případech zlomenin dolní čelisti se zubem v lomové mezeře je doba dočasné ztráty pracovní schopnosti výrazně delší než v případech zlomenin mimo zubní oblouk.
U centrálních zlomenin dolní čelisti je doba zotavení z pracovní kapacity téměř stejná jako u zlomenin lokalizovaných v jejích laterálních částech (44,2 dne).
Doba rekonvalescence u jednoduchých zlomenin dolní čelisti je v průměru 41,2 dne, u pacientů s dvojitými zlomeninami 44,8 dne. Vícečetné zlomeniny dolní čelisti jsou nejzávažnější, protože téměř vždy zahrnují výrazné posunutí úlomků, které mohou vyčnívat do ústní dutiny. Takové zlomeniny jsou otevřené a náchylné k infekci. Průměrná doba dočasné pracovní neschopnosti u nich je 59,6 dne.
U tříštivých zlomenin dolní čelisti je doba zotavení z práceschopnosti o něco delší než u lineárních zlomenin a v průměru se rovná 45,5 dnům.
U pacientů se zlomeninami dolní čelisti v kombinaci s otřesem mozku se průměrná doba invalidity prodlužuje na 47,4 dne. Otázka možnosti propuštění těchto pacientů z nemocnice by měla být rozhodnuta společně s neurologem.
Doba ztráty pracovní schopnosti závisí také na metodách použitých k léčbě zlomenin dolní čelisti. Doba obnovení pracovní schopnosti u pacientů se zlomeninami dolní čelisti léčenými nechirurgickými metodami je v průměru 43,7 dne, chirurgickými metodami - 41,3 dne. Minimální doby ztráty dočasné pracovní schopnosti jsou pozorovány při léčbě zlomenin dolní čelisti bez posunutí fragmentů samotvrdnoucími plastovými čepičkami (26,3 dne) a bandáží ve tvaru závěsu ZI Urbanské (36,7 dne). Pracovní schopnost pacientů, kterým byly k léčbě zlomenin dolní čelisti použity zubní dvoučelistní hliníkové dlahy, byla obnovena později (po 44,6 dnech).
Hlavními důvody pro prodloužení doby zotavení pracovní kapacity jsou dlouhodobá intermaxilární fixace bez použití včasné funkční léčby, relativní pohyblivost fragmentů, trauma mezizubních papil dásní drátěnými dlahami, uvolnění zubů atd.
 [ 18 ]
[ 18 ]
Vyšetření dočasné pracovní neschopnosti v případě zlomenin horní čelisti
Průměrná doba dočasné pracovní neschopnosti v důsledku zlomenin horní čelisti je 64,9 dne.
Průměrná délka pracovní neschopnosti závisí na povaze úrazu horní čelisti: v případě úrazu mimo práci je to 62,5 dne a v případě pracovního úrazu 68,3 dne.
Délka trvání invalidity v důsledku úrazu je do jisté míry určena závažností úrazu. Obnovení pracovní schopnosti v důsledku zlomeniny alveolárního výběžku maxily nastává v průměru do 43,6 dne a v případě zlomeniny těla maxily je průměrná doba invalidity 69,9 dne; podle typu Le Fort I - 56,0 dne, podle typu Le Fort II - 65,4 dne a podle typu Le Fort III - 74,7 dne.
U nekomplikovaných zlomenin horní čelisti je doba pracovní neschopnosti v průměru 60,1 dne a u komplikovaných zlomenin 120-130 dní.
Jedním z rysů zlomenin maxily je jejich kombinovaná povaha, a to v důsledku anatomické blízkosti obličejové a mozkové části lebky. Traumatická poranění kostí lebky a mozku nejsou zubními lékaři vždy diagnostikována, což negativně ovlivňuje léčbu pacientů.
Doby dočasné invalidity u izolovaných a kombinovaných zlomenin horní čelisti se liší. U zlomeniny horní čelisti kombinované s otřesem mozku jsou tedy 70,8 dne, u kombinace se zlomeninou dolní čelisti jsou průměrné doby invalidity 73,3 dne, u zlomeniny lebeční báze - 81,0 dne, u zlomeniny lebeční klenby - 126,7 dne, u poškození očnice - 120,5 dne, u zlomeniny jiných kostí - 89,5 dne.
Vícečetné zlomeniny kostí obličeje, lebky a trupu mají za následek dočasnou invaliditu až na 87,5 dne.
Délka dočasné invalidity závisí také na metodách léčby zlomenin horní čelisti. Při použití ortopedických metod léčby u pacientů se zlomeninami horní čelisti je průměrná délka dočasné invalidity 59,2 dne (55,4 u nekomplikovaných a 116,0 u komplikovaných zlomenin) a při použití chirurgických metod je to 76,0 dne (69,3 u nekomplikovaných a 153,5 u komplikovaných zlomenin).
Delší doba dočasné pracovní neschopnosti u chirurgických metod léčby zlomenin je dána tím, že se používají u nejtěžších poranění, kdy ortopedické metody nejsou indikovány nebo jsou neúčinné.
 [ 19 ]
[ 19 ]
Registrace dočasné invalidity
Zubař má právo vydat pacientovi se zlomeninou čelisti potvrzení o pracovní neschopnosti na dobu nejvýše šesti dnů. Lékařské kontrolní komise (LKK) mají právo prodloužit potvrzení o pracovní neschopnosti na delší dobu (u pacientů s úrazem až na 10 dnů v kuse), obecně však ne déle než na 4 měsíce ode dne úrazu. V tomto případě jsou osoby, které prodloužení potvrzení o pracovní neschopnosti povolily, povinny pacienta osobně vyšetřit. V případě dlouhodobého průběhu onemocnění by se tato vyšetření měla provádět alespoň jednou za 10 dnů, a v případě potřeby i mnohem častěji, zejména v prvním období po úrazu.
V případě ztráty pracovní schopnosti v důsledku pracovního úrazu vydá lékař potvrzení o pracovní neschopnosti, což je doklad potvrzující dočasnou pracovní neschopnost a opravňující poškozeného k pobírání dávek sociálního pojištění.
V případě ztráty pracovní schopnosti v důsledku domácího úrazu vydá zdravotnické zařízení potvrzení o pracovní neschopnosti na pět dní a od šestého dne potvrzení o pracovní neschopnosti. V případě, že se zraněný kontaktuje s lékařem v den, kdy již pracoval v práci, lékař v případě potřeby vydá potvrzení o pracovní neschopnosti s datem podání žádosti, ale zraněného z práce uvolní až od následujícího dne.
Pacientům se zlomeninami čelisti, kteří jsou léčeni v nemocnici, je při propuštění vydáno potvrzení o pracovní neschopnosti, ale v případech dlouhodobého pobytu v nemocnici lze potvrzení o pracovní neschopnosti vydat před propuštěním, aby bylo možné pobírat mzdu.
Pokud je v důsledku hospitalizace obnovena pracovní schopnost pacienta, je nemocenský list uzavřen. V případě, že pacient zůstane při propuštění z nemocnice v pracovní neschopnosti z důvodu následků zlomeniny, se nemocenský list v nemocnici neuzavírá, ale je na něm provedena odpovídající poznámka o nutnosti ambulantní léčby. Následně je nemocenský list prodloužen zubním lékařem léčebného a preventivního zařízení, kde pacient pokračuje v léčbě. Je třeba poznamenat, že osobám, které utrpěly zranění v důsledku intoxikace nebo při úkonech v důsledku intoxikace a které potřebují ambulantní a hospitalizaci, se nemocenské listy nevydávají.
Otázka propuštění pacienta z práce nebo jeho doporučení k VTEK s jednoduchou nebo komplikovanou zlomeninou horní čelisti se rozhoduje v závislosti na klinické a pracovní prognóze. V případech, kdy i přes všechna terapeutická opatření zůstává klinická a pracovní prognóza nepříznivá a zhoršení pracovní kapacity se stává trvalým, by měli být pacienti odesláni k VTEK k určení skupiny invalidity, například v případě zlomeniny dolní čelisti komplikované osteomyelitidou s následnou tvorbou velkého defektu kostní tkáně a v případě potřeby rekonvalescenčních kostněplastických operací. V takových případech včasné určení skupiny invalidity a propuštění pacienta z práce umožňuje provést celou řadu terapeutických opatření k obnovení zdraví postiženého, po kterých může vykonávat práci ve své nebo jiné specializaci. Potvrzení o pracovní neschopnosti se uzavírá dnem vydání závěru VTEK o stanovení invalidity bez ohledu na její příčiny a skupinu.
Racionální zaměstnávání osob se zdravotním postižením má velký význam, protože proveditelná práce přispívá k rychlejšímu obnovení nebo kompenzaci narušených funkcí, zlepšuje celkový stav osob se zdravotním postižením a zvyšuje jejich materiální zabezpečení.
Někdy doprovodná onemocnění, která sama o sobě nezpůsobují významné zhoršení pracovní schopnosti, zhoršují stav pacienta a v kombinaci s hlavním onemocněním způsobují výraznější zhoršení funkcí. Proto je při provádění vyšetření pracovní schopnosti v takových případech nutná mimořádná opatrnost a kritický přístup, aby bylo možné správně posoudit specifickou váhu uvedených změn ve věci snížení nebo ztráty pracovní schopnosti.

